Аллергия на памперсы: симптомы, лечение, профилактика
Содержание:
- Может ли быть аллергия на памперсы?
- Симптомы
- Лечение пеленочного дерматита
- Опрелость на члене
- Лечение аллергической сыпи у детей
- Домашние средства лечения
- Глазная аллергия: симптомы
- При каких заболеваниях может возникать сыпь в паху
- Особенности течения ветрянки
- Классификация и стадии развития пеленочного дерматита
- Клиника Чудо Доктор на Школьной 11/3
- Сыпь в паху у женщин
- Покраснение после подгузников: в чем причина?
- 7 причин аллергии на одежду
- Виды аллергенов
- Симптомы
- Стоимость
Может ли быть аллергия на памперсы?
Они стали настоящей находкой для родителей, потому многие из них даже не задумываются о том, может ли быть аллергия на подгузники. Не хотелось бы никого расстраивать, но реакция на памперсы действительно существует. Причем сталкиваться с нею приходится часто. Просто не все понимают, что причиной детского беспокойства и высыпаний стала как раз аллергия на памперсы.
На какие подгузники чаще аллергия?
Многие современные памперсы производятся из таким материалов, которые ни при каких обстоятельствах вызвать аллергической реакции не могут, но из любых правил бывают исключения. В состав изделий разных брендов входят такие добавки, как отдушки, химические компоненты, растительные экстракты, красители. Часто аллергия на подгузники бывает вызвана ими.
Как показывает практика, реакция в большинстве случаев происходит не из-за использования товаров какой-то конкретной марки, а по причине неправильной их эксплуатации. Проще говоря, аллергия на памперсы, фото которой иногда выглядят устрашающе, развивается на фоне:
- слишком длительного пребывания ребенка в подгузниках;
- отсутствия замены грязного изделия;
- неправильного выбора размера;
- натирания;
- чересчур плотного прилегания изделия к коже;
- применения некачественных средств гигиены.
Аллергия на памперсы, фото у девочек и мальчиков отличаются мало. Она может развиваться и тогда, когда молодые мамы не могут определиться с подходящим брендом и постоянно используют товары разных производителей. Кроме того, некоторым родителям приходится сталкиваться с подделками. Количество потенциально опасных добавок в таких изделиях слишком велико.
Какие подгузники не вызывают аллергию?

Насмотревшись на то, как выглядит аллергия на памперсы, фото у мальчиков и девочек, молодые родители начинают паниковать и пытаться найти абсолютно безопасные товары. Проблема в том, что реакция каждого детского организма отличается, потому отыскать золотую середину почти невозможно и однозначно сказать, на какие подгузники нет аллергии сложно.
Чтобы избежать неприятностей, лучше всего действовать по такому принципу:
В памперсах должно быть минимум отдушек, ароматизаторов, красителей и прочих добавок (а в идеале – этого не должно быть вообще).
Отдавать предпочтение нужно товарам известных марок, давно существующим на рынке.
Любые памперсы следует своевременно менять.
Чтобы не появилась аллергия на подгузники, фото которой наводят на родителей ужас, в ношении их важно делать перерывы.
Надевать памперсы нужно на чистую кожу. При необходимости проводить обработку защитным кремом.
Симптомы
Проявления пеленочного дерматита характеризуется разной степенью выраженности симптоматики. На начальном этапе клинические симптомы представлены преимущественно островоспалительной отечной сливной эритемой, с четко определяемым краем с локализацией в зоне контакта кожи и подгузника — в паховых/межъягодичных складках, нижней части живота, гениталиях, области ягодиц (раздражение от памперсов). Затем воспалительный процесс распространяется на кожу бедер и вышележащих отделов живота/спины, принимая более выраженный экссудативный характер. На поражённой коже появляются преимущественно везикулезные элементы сыпи, реже — пустулезная сыпь. При хронизации процесса появляются легкая инфильтрация кожи, шелушение различной выраженности и эритема с цианотичным оттенком.
В зависимости от выраженности проявлений заболевания выделяют легкую, среднетяжелую и тяжелую степень течения. При легкой степени легкой степени воспалительный процесс с преимущественной локализацией вокруг естественных отверстий в области промежности, области верхней трети бедер и ягодиц. Характерны легкая гиперемия в зоне контакта кожи с памперсом и наличие единичных мелких элементов макуло-папулезной сыпи.
Для средней степени ПД характерна выраженная инфильтрация в местах максимального повреждения кожного покрова, гиперемия, распространенная папулезная сыпь.
Переход в тяжелую форму с распространением воспаления на более обширную площадь кожи и развитием деструктивных изменений в выраженной мацерации кожи виде и эрозий характерен для детей, имеющих неблагоприятный преморбидный фон. Характеризуется присоединением бактериальной и грибковой инфекции. Ниже приведено фото пеленочного дерматита, осложненного грибковой инфекцией.
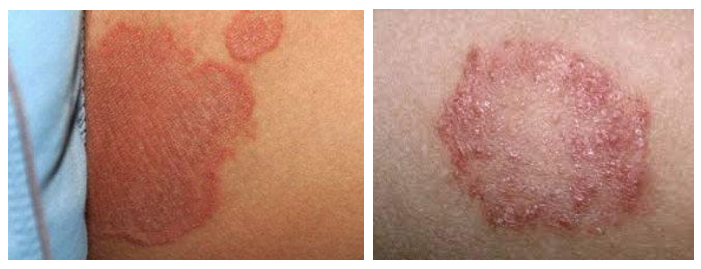
Сыпь локализуется в паховых/ягодичных кожных складках и проявляется хорошо разграниченными ярко-красными, пятнами, шелушащихся по краям. При хроническом течении может манифестировать гранулематозными папулами/узелками. Ниже в таблице приведена сгруппированная симптоматика пеленочного дерматита в зависимости от степени поражения кожного покрова.
При тяжелом течении пеленочного дерматита часто страдает общее состояние ребенка из-за зуда/жжения в пораженной области (плохо спит, часто плачет, беспокоен, возможно снижение аппетита).
Лечение пеленочного дерматита
Лучшее лечение опрелостей — это максимальная чистота кожи младенца, отсутствие влаги и раздражающих веществ. Однако, если опрелости у Вашего ребенка не поддаются этому простому лечению, Ваш врач может назначить:
- Легкий стероидный крем
- Противогрибковый крем, если есть подозрение на вторичную грибковую инфекцию
- Местные или пероральные антибиотики, если у Вашего ребенка имеется вторичная бактериальная инфекция
Фото 4: опрелости с вторичной БГСА-инфекцией
Фото 5: эррозивный пеленочный дерматит вызванный диареей
Фото 6: эррозивный пеленочный дерматит
Не следует использовать стероидные, противогрибковые и антибактериальные кремы, не посоветовавшись с врачом, даже если ранее врач уже назначал их ребенку. Частое и безосновательное применение этих препаратов способно вызывать осложнения и ухудшать состояние ребенка.
Выздоровление от пеленочного дерматита обычно занимает несколько дней. Если сыпь сохраняется, не смотря на назначенное врачом лечение, Вам следует вернуться к врачу, и/или попросить консультацию дерматолога.
Домашние средства для лечения опрелостей
Повторимся, что самый эффективный способ вылечить пеленочный дерматит — это держать опревшую промежность в максимальной чистоте и на открытом воздухе. Для этого следует или держать малыша голеньким, или очень часто менять пеленки
Помимо этого, вы можете применять некоторые местные кремы еще до визита к своему врачу: например, цинковый крем (Деситин или др)
Оксид цинка является активным ингредиентом многих кремов от опрелостей. Крем с оксидом цинка наносится толстым слоем на раздраженную кожу, что приводит к успокоению, заживлению и защите кожи малыша. Оксид цинка также может быть использован для предотвращения опрелостей, на здоровую кожу (как обычный крем под подгузник).
Пока опрелости у ребенка не пройдут, избегайте: подмываний с мылом, использования одноразовых салфеток и любых раздражающих местных средств. Содержащиеся в этих средствах спирт и парфюмерия могут вызывать раздражение кожи Вашего ребенка, ухудшать и затягивать течение пеленочного дерматита.
В недавнем прошлом для профилактики и лечения опрелостей нередко использовались присыпки на основе талька. Считалось, что поглощение избыточной влаги оказывает благоприятный эффект на кожу промежности. Тем не менее, в настоящее время эти рекомендации признаны нецелесообразными: тальк действует как абразив, приводя к травматичному трению при движениях ребенка, а вдыхание талька может раздражать легкие ребенка.
Опрелость на члене
К числу причин появления такого неприятного явления как опрелость на члене принадлежит то, что после завершения мужчиной мочеиспускания какое-то количество мочи в виде последних ее капель остается на нижнем белье. Как бы тщательно не стряхивать половой член, а они, так или иначе, присутствуют. Свежая моча обладает нейтральными свойствами, однако по истечении некоторого времени в условиях высокой температуры в промежности отмечается образование бактериодной среды. Интенсивное размножение бактерий становится причиной того что появляется неприятный запах, активные компоненты содержащиеся в моче и в потовой влаге вызывают раздражение кожи на члене, которое если не предпринять соответствующих мер, чревато развитием воспалительного процесса и последующим образованием опрелости.
За день на половом члене образуется определенный слой из смегмы и остатков мочи, который, если его не смывать, покрывает кожу липким налетом. Но ведь во многих случаях в течение дня совершить необходимые гигиенические процедуры не представляется возможным. Поэтому на передний план выходит необходимость обеспечить меры, если можно так сказать — пассивной интимной гигиены. В первую очередь это предполагает, что нужно отдавать предпочтение нижнему белью из материалов способных легко впитывать влагу. Благодаря нему обеспечивается хорошая циркуляция воздуха, что способствует подержанию оптимальной температуры, при которой невысока вероятность того что кожа запреет. Идеальным выбором в этом плане является хлопок. Белье их натурального хлопка или с его содержанием можно легко отстирать и оно высыхает за короткое время. Синтетические материалы в белье неприемлемы, так как вызывают трение кожи и нарушают процессы теплообмена, а также могут выступать аллергенами.
Лечение аллергической сыпи у детей
В первую очередь, нужно выявить тот самый аллерген и избавиться от него. Места, где локализовалась сыпь, нужно промазывать мазями.
Приобрести в аптеке витамины для иммунитета, а также противоаллергические капли
Купать ребенка нужно с осторожностью. Драть, царапать и выдавливать высыпания на коже нельзя
Медикаментозное лечение
При медикаментозном лечении, назначают следующие препараты:
- Белый уголь, для промывания организма малыша.
- Раствор димедрола.
- Антигистаминные мази.
- Кортикостероидные мази.
- Антигистаминные антибиотики.
Народные методы
К нетрадиционным способом можно отнести:
- Отжать сок из свежего корня сельдерея. Давать ребенку 1 — 2 ложки три раза в день.
- Развести сок укропа водой в соотношении 1:2. Использовать, когда малыш чувствует сильный суд.
- Настоять четыре головки лука в кипяченной воде сутки и дать выпить.
- Давать в рацион испеченный в костре картофель.
- Залить 100 грамм мяты на 0.5 стакана кипятка, дать принимать по 1 столовой ложке 3 раза в день.
- Залить 1 столовую ложку цветков ромашки лекарственной 1 стаканом кипятка, настоять 20-30 минут. Принимать по 1 столовой ложке 2-3 раза в день.
- Смешать по одной чайной ложке растертых шишек хмеля и травы череды, заварить 0.75 стакана кипятка, настоять пол часа. Выпивать один раз, перед сном.
- Сделать смесь соков из 3-5 морковки, 2 яблок, 1 пучек петрушки. Пить малышу 2-3 раза в день до еды.
- Залить 1 столовую ложку травы чистотела большого 2 стаканами кипятка, настаивать 4 часа. Пить по полстакана перед сном.
Диеты при аллергии
Детям аллергикам назначают гипоаллергические диеты, в которых полностью стоит заменить:
Коровье молоко полностью убрать из рациона ребенка. Можно заменить его рисовым молоком. Яйца. Самым гипоаллергенным является желток, его можно давать в маленьких количествах. Пшеничные изделия нужно полностью убрать, а взамен можно давать рис, кукурузу, овсянку, манку. Рыба запрещена детям аллергикам до года
После года, вводить в рацион стоит с осторожностью и только морскую. Мед до 2 лет нельзя предлагать ребенку
Орехи, шоколад заменить на варенье и мармелад. Овощи. Взамен давать кабачки, цветную капусту, брокколи.
Домашние средства лечения
Если вы аллергик, то следует постараться максимально защитить себя от воздействия пыльцы на организм во время цветения растений, деревьев. Лучше не выходить на улицу днем, особенно, если погода сухая, жаркая и безветренная. Компетентно на вопрос о том, что делать, если аллергия на цветение, ответит только лечащий врач. Однако в качестве предупредительных мер можно посоветовать:
- употребление продуктов питания с противовоспалительными свойствами (грецкие орехи, рыбий жир, масло льна);
- принятие душа сразу же после посещения улицы. Прополощите горло чистой водой;
- следить за чистотой носовых проходов. Нужно, чтобы нос хорошо дышал, а для этого его промывают раствором воды и соли.
Облегчить состояние при аллергии на пыль цветения помогут отвары и настои лекарственных трав. Однако по поводу их употребления лучше предварительно проконсультироваться с аллергологом.
Глазная аллергия: симптомы
Проявление симптомов аллергии зависит от ее типа. Например, аллергический конъюнктивит характеризуется обильным слезотечением, особенно при хронической форме заболевания. Могут возникать болевые ощущения, незначительные и сильные покраснения, выделения гнойной жидкости. При остром конъюнктивите, вызванном аллергией, может проявиться стекловидный отек слизистой (хемозом).
Аллергия, как упоминалось ранее, может прогрессировать и на веках — это аллергический дерматит, возникающий в результате острой рекреации организма на косметику и фармацевтические препараты. При таком типе заболевания характерны покраснения, отечность, зуд, жжение и даже высыпания.
Помимо прочего, для глазной аллергии характерна сезонность. К примеру, поллинозные конъюнктивы проявляются при реакции организма на пыльцу различных растений. Количество обращений к специалисту с таким недугом в особенности велико весной и летом. Поллинозы, помимо общих симптомов, могут сопровождаться бронхиальной астмой, обильным насморком, чиханием и кожными заболеваниями.
Еще одна форма сезонной глазной аллергии — кератоконъюнктивит (весенний катар), обостряется с приходом весны. По мнению некоторых специалистов, данный тип заболевания связан с повышенной чувствительностью организма к ультрафиолетовым лучам, именно поэтому аллергия прогрессирует в это время года. Однако другие врачи утверждают, что это все-таки реакция на некоторые растения, которые начинают цвести весной. Чаще всего болезнь проявляется у детей и сопровождается она сильным зудом, светобоязнью, гнойными выделениями и слезотечением. Офтальмолог может обнаружить сосочковые разрастания на конъюнктиве век, вдоль лимбы и по краю роговицы.
Причиной глазной аллергии для пациентов, использующих контактные линзы для коррекции зрения, может стать неправильный уход за ними. На поверхности линз накапливаются вредные липидные и белковые отложения, пыль, остатки косметики и другие загрязнения. Если игнорировать рекомендации врача, перенашивать оптические изделия, не промывать и не очищать их должным образом, можно столкнуться с неприятными симптомами.
При каких заболеваниях может возникать сыпь в паху
При правильном уходе за кожей в интимной зоне и своевременной регулярной сменой нижнего белья, проявление сыпи в паховой области свидетельствует о разнообразных патологических нарушениях.
Без своевременного посещения врача с целью диагностики причины возникновения нарушений кожного покрова и последующего лечения, могут возникнуть серьезные осложнения, которые неблагоприятно скажутся на функционировании организма в целом.
Существует целый ряд заболеваний, которые сопровождаются подобными проявлениями, вот основные из них:
- перианальный дерматит, который вначале локализуется вокруг анального отверстия, а в дальнейшем распространяется по всех области паха;
- инфекционные поражения, причиной которым может стать незащищенный половой акт со случайным партнером;
- красный плоский лишай, проявляющийся у мужчин в виде розоватых блестящих узелков с впадиной в центре;
- псориаз и сифилис вызывают ускоренное отмирание клеток, которое сопровождается гладкими бляхами на кожном покрове в паху и вызывающими острые болевые ощущения;
- чесотка, является заразным заболеванием, возбудителем которого выступает чесоточный клещ, сопровождается мелкими красноватыми высыпаниями с сильным зудом;
- паховая эпидермофития, образовывается вследствие поражения кожи в интимной зоне грибком.
Наличие эрозий или язв, которые долго не заживают и деформируют ткани внешних половых органов с появлением активно увеличивающихся пигментных пятен, является свидетельством онкологического процесса и развитии злокачественных новообразований.
Особенности течения ветрянки
Протекание ветрянки у детей может отличаться в зависимости от возраста, и характере заболевания.
У детей до 1 года
Чаще всего в таком возрасте заболевание протекает в легкой форме.
Дети до 5 месяцев не болеют ветряной оспой, так как в этом возрасте еще присутствует материнский иммунитет, который борется с вирусными поражениями.
Ребёнок от 5 месяцев до 1 года испытывает незначительные дискомфортные ощущения.
Чаще всего наблюдается незначительное повышение температуры тела и сыпь в малом количестве.
Такая ветрянка протекает не более 6-7 дней. После чего все симптомы исчезают самостоятельно.
У детей от 1 года до 3 лет
В этом возрасте заболевание может протекать различными симптомами, которые в зависимости от сложности болезни могут быть легкой и тяжелой степени.
Чаще всего в данном возрасте болезнь легко переносится.
Температура тела не подымается выше 38 градусов.
Может наблюдаться большое количество сыпи, которая распространяется по всему телу, однако, наибольшее количество в области бедер, живота.
Заболевание в таком возрасте легко поддается лечению и чаще всего длится не более 14 дней.
От трех лет
Ребенок в возрасте от 3 лет намного сложнее переносит заболевание.
Очень часто можно наблюдать высокую температуру, которая практически не поддается сбиванию.
У ребенка наблюдается большое количество высыпаний по всему телу, в том числе и слизистых оболочках.
Во время болезни ребенку необходимо обеспечивать постельный режим и правильное лечение.
В таком возрасте очень часто дети расчёсывают прыщи, вследствие чего не образуется большое количество язв, что доставляет ребенку дополнительные неприятные ощущения зуда и боли на кожной поверхности.
Длительность заболевания может быть больше 21 дня, в зависимости от формы инфекционного поражения.
Классификация и стадии развития пеленочного дерматита
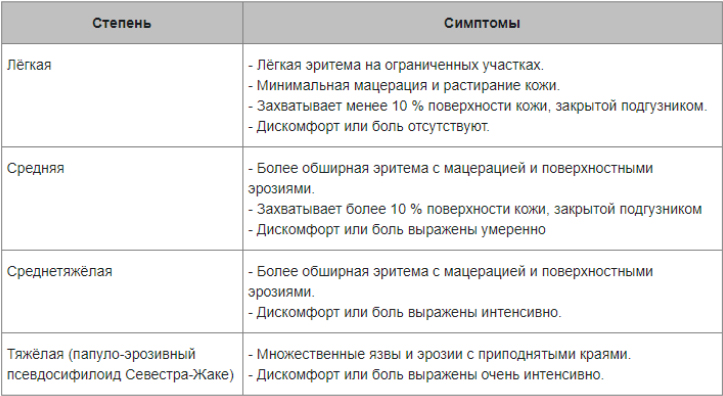
Степени тяжести пелёночного дерматита:
| Степень | Симптомы |
|---|---|
| Лёгкая | — Лёгкая эритема на ограниченных участках.- Минимальная мацерация и растирание кожи. — Захватывает менее 10 % поверхности кожи, закрытой подгузником.- Дискомфорт или боль отсутствуют. |
| Средняя | — Более обширная эритема с мацерацией и поверхностными эрозиями.- Захватывает более 10 % поверхности кожи, закрытой подгузником- Дискомфорт или боль выражены умеренно |
| Среднетяжёлая | — Более обширная эритема с мацерацией и поверхностными эрозиями.- Дискомфорт или боль выражены интенсивно. |
| Тяжёлая (папуло-эрозивный псевдосифилоид Севестра-Жаке) | — Множественные язвы и эрозии с приподнятыми краями.- Дискомфорт или боль выражены очень интенсивно. |
Выделяют различные клинические формы пелёночного дерматита.
- Пелёночный дерматит в результате трения. Его главная причина — механическое повреждение материалом подгузника кожи ребёнка. Складки кожи при этом чистые, поражаются выступающие поверхности, максимально прилегающие к памперсу или пелёнке.
- Контактный ирритантный пелёночный дерматит. Чаще всего располагается в анальной зоне, в процесс включается воспаление межъягодичных, паховых складок, кожи живота и бёдер. Причина его возникновения — длительный контакт кожи с мочой и калом (в результате нарушения стула).
- Пелёночный дерматит, осложнённый кандидозом. Иногда его ещё называют интертригинозным. Это наиболее частое осложнение пелёночного дерматита, который не был вовремя пролечен. На повреждённую кожу с лёгкостью наслаивается разнообразная патогенная и условно-патогенная микрофлора (грибки и бактерии). Высыпания обычно пятнисто-папулёзные, ярко-красные, хорошо разграниченные между собой.
Наиболее распространёнными являются первые две формы пелёночного дерматита. При должном уходе и лечении они обычно проходят в течение трёх дней.
В Европе и США нет разделения на пелёночный дерматит, возникший из-за трения, и на ирритантный, они объединены единый термином — простой, или ирритантный пелёночный дерматит, ещё его иногда называют дерматит салфеток (салфеточный) . Вероятно, название связано с тем, что поражение кожи возникает из-за частого использования салфеток.
Клиника Чудо Доктор на Школьной 11/3
Сыпь в паху у женщин
Высыпания в паховой области у женщин могут являться свидетельством патологического отклонения в физиологии, наличия инфекционного заболевания или развитии новообразования различного качества. В нормальном состоянии, внешний покров половых органов должен быть ровным, поэтому наличие сыпи в любой форме выступает поводом для срочного обращения к врачу.
На первый взгляд безобидные изменения структуры и цвета эпидермиса могут серьезно угрожать здоровью всего организма, скрывая за собой опасные патологические процессы, которые постепенно рушат нормальное функционирование репродуктивной системы. Как правило, высыпания появляются внезапно и в больших количествах.
Различают следующие типы сыпи в паху у женщин:
- обыкновенные прыщи, заполненные жидкостью различного цвета и проявляющиеся в виде пузырьков, волдырей или бугорков;
- гнойные образования различного диаметра и жидким наполнением мутного цвета, который является гнойным экссудатом;
- кондиломы являются воспалительными ответвлениями сосочковых уплотнений эпидермиса;
- эритемы характеризуются выпуклостями розоватого или ярко бордового цвета;
- узлами именуются подкожные уплотнения в виде новообразований.
Любой вид паховой сыпи у женщин выступает симптомом развития другой патологии, напрямую связанной с репродуктивной системой. Так же сыпь является своеобразным сигналом о нарушении правил по уходу за интимной зоной, аллергией на косметические средства или некачественной депиляции. Выявить более точную причину внешних проявлений может только врач на основании результатов диагностических мероприятий.
Покраснение после подгузников: в чем причина?
Появление красной сыпи на попе у малыша часто вызывает у родителей сильное беспокойство, так как мама и папа не знают, чем именно вызвана такая реакция. Какие же можно выделить предпосылки к возникновению этой проблемы?
- Недостаточное соблюдение правил гигиены. В норме подмывать ребенка нужно утром, вечером и после каждой дефекации. Если же в данный момент у вас нет возможности вымыть кроху, можно воспользоваться гипоаллергенными детскими влажными салфетками. Однако не стоит злоупотреблять ими, так как даже самые качественные влажные салфетки не способны полностью очистить поверхность кожи от микроскопических частиц мочи и кала.
- Длительное пребывание ребенка в подгузнике. Когда малыш долго находится в памперсе, его кожа страдает от «парникового эффекта», в результате чего на ней появляются опрелости и покраснения.
- Постоянное трение. Если использовать памперс, не подходящий ребенку по размеру, в месте его соприкосновения с кожей возникает раздражение. Аллергия. В состав памперсов, влажных салфеток и детского мыла обычно входят гипоаллергенные компоненты, однако они могут содержать и потенциально опасные составляющие – консерванты, парабены, отдушки. Поэтому перед покупкой обязательно изучите состав этих средств.
- Перегрев. Терморегуляция новорожденного во многом отличается от терморегуляции взрослого человека. Это же относится и к потовым железам малыша, которые работают иначе, чем в более зрелом возрасте. Чтобы не допускать перегрева и чрезмерного потоотделения, рекомендуется соблюдать умеренность, одевая ребенка, а также следить за температурой в помещении.
7 причин аллергии на одежду
Причиной аллергии могут стать не только ткань и другие материалы, использованные в одежде, но и химические вещества, применяемые для их обработки или отделки: клей, красители и т.д.
Шерсть. В шерсти содержится шерстяной воск – жировые частицы овечьей шерсти, из которого путем несложных манипуляций получают ланолин. Именно он и вызывает аллергическую реакцию. Ланолин часто используют в косметике: средствах по уходу за кожей, бальзамах для губ, шампунях, так что при сенсибилизации к ланолину ищите средства, которые его не содержат.
Шелк – это натуральное белковое волокно, а белок – обычная причина аллергии. Ничего удивительного, что шелк вызывает аллергический контактный дерматит.
Латекс – это млечный сок каучуконосных растений, который тоже содержит белки. В последние 15–20 лет проблема аллергии на латекс приобрела особую актуальность. Это связано с широким применением латекса, в том числе в медицинских перчатках, игрушках. Латекс придает тканям эластичность, поэтому часто используется в одежде, в частности в нижнем белье.
Металлы. Пряжки, пуговицы, молнии и заклепки, изготовленные из никеля или кобальта, – распространенная причина контактного дерматита. По статистике, аллергией на никель в форме контактного дерматита страдают до 12,5% населения, в основном женщины: они чаще носят украшения, в которых присутствует этот металл.
Формальдегидные смолы используются для придания тканям несминаемости и прочности, а также защиты от переносящих болезни насекомых и других паразитов. Именно сохраняющийся на одежде формальдегид обычно становится главной причиной аллергического контактного дерматита; помимо кожного зуда, раздражения и сыпи он может вызывать жжение в глазах и даже сдавленность в груди.
Чтобы не подвергаться воздействию формальдегида, новую одежду рекомендуется перед ноской стирать. Стирка помогает избавиться также от прилипших к одежде пыльцы, шерсти животных и пыли, в которой могут обитать пылевые клещи. Содержание формальдегидной смолы и других аллергенов сильно снижается, если стирать в горячей воде. После нескольких стирок формальдегид полностью вымывается.
При аллергии на формальдегид не покупайте вещи из несминаемых смесовых тканей, где сочетаются хлопок и спандекс (эластан).
Пара-фенилендиамин. Аллергию часто вызывают красители, главным образом присутствующий в них пара-фенилендиамин (PPD). Все краски в той или иной степени содержат это вещество, но больше всего PPD в черных красителях. Если вы реагируете на это вещество, покупайте неокрашенные или белые вещи. Или ищите одежду, при изготовлении которой PPD не используется.
Политетрафторэтилен (другие названия – фторопласт и тефлон). Используется в современных мембранных материалах, из которых шьют высокотехнологичную одежду. Из политетрафторэтилена получают тонкую пористую пленку, которую наносят на ткань. Эта пленка может защищать одежду от ветра или обладать водоотталкивающими свойствами, но главное – она позволяет материалу дышать, то есть пропускать наружу испарения тела. Специалисты считают такую пропитку вредной для человека, поскольку она способна вызывать не только аллергию, но и рак.
Виды аллергенов
Из-за чего же развивается аллергия, что в составе подгузника может быть аллергеном? Главным раздражающим фактором, по мнению педиатров, являются ароматические добавки, отдушки, которыми пропитывают некоторые виды подгузников. Также аллергенными могут быть составляющие гелевой пропитки впитывающего слоя этого предмета гигиены.

Некоторые не самые ответственные производители для лучшего водоотталкивающего эффекта внешнего слоя одноразового детского подгузника применяют химические составы, которые обладают раздражающим действием при попадании на них пота. Если малыш начинает потеть, велика вероятность, что будет спровоцирована сильная аллергическая реакция.

Огорчим и тех, кто выбирает только известные марки. Сегодня на рынке немало подделок, безопасность которых для детского здоровья под большим вопросом. О том, что подгузники ненастоящие, может не знать ни фармацевт в аптеке, ни продавец в магазине. Обычно вместе с подгузниками неплохо подделывают и сопроводительные документы на всю партию.
Симптомы
Родители должны знать, как выглядит аллергия на подгузник. Чтобы при первых симптомах принять меры и обратиться к педиатру.
Как отличить реакцию на памперс от более серьезных состояний — это задача детского врача.
Распознавать аллергию на подгузник можно по следующим признакам:
- локализация процесса в зоне соприкосновения с раздражителем (попка и гениталии);
- возможность дальнейшего распространения сыпи от основного очага в стороны (на бедра, спинку);
- яркие проявления после непосредственного контакта с подгузником (проведенной в нем ночи или длительной прогулки) и улучшение при нахождении без него;
- сыпь может быть мелкой поверхностной, может сливаться на фоне отечной красной кожи;
- кожные покровы сухие, с признаками шелушения;
- ребенок чувствует дискомфорт, зуд и боль, они мешают ему спокойно играть и спать;
- возможно повышение температуры тела не выше субфебрильных значений;
- у девочек отекают половые губы, у мальчиков пенис и яички.
Выраженность реакции будет зависеть от степени сенсибилизации (чувствительности) организма. При каждом повторном воздействии аллергена клинические проявления будут нарастать.
При появлении высыпаний перед родителями возникает вопрос: как понять, что это действительно аллергия, а не другое заболевание. Дифференциальную диагностику проводит врач. Отличительные признаки типичных детских патологий:
- пеленочный дерматит характеризуется всеми симптомами воспаления (боль, покраснение, отек, снижение защитной функции кожи), пораженные участки могут быть мокнущими, при аллергии кожа остается сухой;
- кандидоз — это резко ограниченные гиперемированные участки кожи с маленькими пузырьками или эрозии, покрытые белым налетом;
- бактериальное воспаление сопровождается общими симптомами и гнойным отделяемым;
- при вирусной инфекции элементы сыпи могут проявляться на любой области тела (лицо, руки, шея, ноги), аллергические же высыпания берут начало с места раздражения;
- герпетическая инфекция отличается наличием мелких пузырьков с прозрачной или мутноватой жидкостью, чего не бывает при неосложненной аллергической кожной реакции;
-
пищевая аллергия и экссудативный диатез (наследственная предрасположенность к аллергическим реакциям и воспалению слизистых и кожи) чаще локализуется на щеках, голове и шее.
Простой тест, который могут выполнить родители дома:
- хорошо подмыть ребенка теплой кипяченой водичкой;
- оставить на пару часов с голой попой;
- оценить состояние кожи.
Если раздражение от памперса идет на убыль, то у ребенка пеленочный дерматит. При заметном ухудшении ситуации можно говорить об инфекции. Аллергическая реакция за это время сильно не изменится.
Однако целиком полагаться на самостоятельное исследование нельзя. Каждый ребенок особенный, и выраженность аллергического ответа может сильно различаться. Может ли аллергия на памперсы быть по всему телу — да, у гиперчувствительных детей. Возможна ли комбинация нескольких заболеваний — да, вполне. Ответить на все вопросы и выставить диагноз должен детский врач.
Стоимость
|
Прием специалиста с видеоэндоскопическим осмотром уха, горла, носа и гортани, постановка диагноза, рекомендации по обследованию, назначение лечения |
2 000 руб. |
|
Прием специалиста с видеоэндоскопическим осмотром уха, горла, носа и гортани, постановка диагноза, рекомендации по обследованию, назначение лечения |
2 500 руб. |
|
Разрушение гнойных очагов и уменьшение объема миндалин при помощи лазера, с сохранением и восстановлением функции миндалин |
27 900 руб. |
|
Метод консервативного лечения хронического тонзиллита. С помощью шприца для промывания миндалин в лакуны струей вводится антисептик, который вымывает их механическим путем |
1 500 руб. |
|
Метод консервативного лечения хронического тонзиллита. С помощью специальной насадки нагнетается и отсасывается раствор антисептика, содержимое лакун удаляется |
2 000 руб. |












