Газовая гангрена
Содержание:
- Причины гангрены нижней конечности
- Осложненные формы
- Гангрена: причины и симптомы
- Виды газовой гангрены
- Как выбрать клинику для прохождения диагностики?
- Методы диагностики
- Что такое газовая гангрена и какие бактерии ее вызывают?
- ДИАБЕТИЧЕСКАЯ ЯЗВА СТОПЫ
- Симптомы
- К каким докторам следует обращаться если у Вас Газовая гангрена:
- Лечение эпидидимита
- Лечение гангрены нижних конечностей
- НЕКРОТИЗИРУЮЩИЙ ФАСЦИИТ
- Диагноз
- Online-консультации врачей
- Лечение
- Прогноз
- Лечение Газовой гангрены:
- Основные симптомы газовой гангрены
Причины гангрены нижней конечности
1. Облитерирующий атеросклероз артерий нижних конечностей. Наиболее частая причина возникновения ишемии (недостаточности кровоснабжения). В этом случае болезнь развивается постепенно. Сначала могут появиться боли, судороги в ногах при ходьбе, потом в покое. Если боли в ноге становятся постоянными и приобретают нестерпимый характер (уменьшить боль можно в положении сидя, свесив ногу вниз), нога становится холодной, бледной (при ходьбе цвет может меняться на синюшно-багровый за счет набухания вен), это состояние называется критической ишемией и требует срочного лечения. Как правило, на этой стадии медикаментозная терапия неэффективна и необходимо хирургическое восстановление кровотока для сохранения ноги.
2. Сахарный диабет с поражением стоп (синдром диабетической стопы) также часто является причиной гангрены нижней конечности. В этом случае гангрена может иметь ограниченный характер, поражая пальцы и части стопы, а может развиваться по типу влажной гангрены с прогрессированием инфекционного процесса и быстрым распространением. Лечение должно быть комплексным и включать борьбу с инфекцией, восстановление нарушенного кровотока, контроль нарушений, вызванных диабетом. При несвоевременном лечении возможны потеря ноги и заражение крови с тяжелыми последствиями.
3. Острая ишемия. Развивается при тромбозе артерий питающих ногу или эмболии из полостей сердца при мерцательной аритмии, полости аневризм аорты или подвздошных артерий. Развивается внезапно, требует экстренной операции по удалению тромба.
4. Облитерирующий эндартериит (болезнь Бюргера), болезнь Рейно. Хронические заболевания, характеризующиеся воспалением и сужением артерий конечностей, постепенно прогрессирующие в течение жизни, в терминальной стадии могут привести к гангрене. Существуют схемы терапевтического лечения, замедляющие патологический процесс. При тяжелой ишемии применяются микрохирургические методы восстановления кровотока.
Осложненные формы
При отсутствии быстрой медицинской помощи острый панкреатит может дать множество осложнений, в том числе тяжелых, угрожающих жизни человека.
Вот почему при симптомах острого воспаления требуется быстрая госпитализация больного в хирургическое отделение или в отделение реанимации и интенсивной терапии.
Клиника «Медицина 24/7» осуществляет срочную транспортировку больных с немедленным оказанием первой медицинской помощи.
Осложненные формы острого панкреатита бывают связаны с двумя факторами — попаданием ферментов поджелудочной железы в кровь и присоединением инфекции.
Наиболее частые осложнения, при которых проводится хирургическое лечение — образование участков некроза тканей, скопление воспалительной жидкости (экссудата), гнойное воспаление (абсцесс), перитонит.
Жидкость может скапливаться как внутри самой поджелудочной железы, так и вокруг нее, образуя асцит — водянку.
- Полиорганная недостаточность.Из-за острого воспаления, попадания панкреатических ферментов в кровь и токсического воздействия развивается полиорганная недостаточность.
- Дыхательная недостаточность.На фоне острого воспаления поджелудочной железы возможно развитие синдрома, который называется «шоковым легким» — быстрое развитие экссудативного плеврита, дыхательной недостаточности, спадение легкого.
- Почечная, печеночная недостаточность.Эти осложнения развиваются из-за токсического воздействия ферментов, попавших в кровь.
- Сердечно-сосудистая недостаточность.Поражение сердца при остром панкреатите имеет общую причину с развитием почечной, печеночной недостаточности — токсическое действие ферментов, попавших в кровь.
- Перитонит.Одно из частых осложнений, которые дает острый панкреатит — воспаление брюшной полости, которое бывает гнойным (инфекционным) или асептическим (без инфекции).
- Расстройства психики.Токсическое воздействие панкреатических ферментов на мозг вызывает изменение психоэмоционального состояния вплоть до развития психоза.
- Сепсис.Развитие гнойного процесса на фоне острого панкреатита может вызвать заражение крови (сепсис), которое требует экстренных мер. В противном случае сепсис может привести к смерти.
- Абсцессы.Присоединение инфекции вызывает образование гнойников в брюшной полости.
- Парапанкреатит.Гнойное воспаление может распространиться на окружающие органы — сальник, забрюшинную клетчатку, брюшину, связки печени, 12-перстной кишки.
- Псевдокисты.Вокруг некротических очагов в поджелудочной железе могут образоваться капсулы из соединительной ткани — так возникают псевдокисты, наполненные жидкостью или гноем.
- Опухоли.Острое воспаление может спровоцировать перерождение клеток и развитие онкологического заболевания поджелудочной железы.
Гангрена: причины и симптомы
Сухая гангрена поражает кожу, пальцы рук или ног, всю конечность целиком. При нарушении кровообращения и закупорки артерий ткани недополучают питания, со временем это приводит к гипоксии и ишемии. Симптомы сухой гангрены ноги или руки:
- В пораженной болезнью области возникает сильная боль, кожа становится бледной, затем приобретает синеватый оттенок.
- Нездоровая конечность всегда холоднее здоровой.
- Со временем утрачивается чувствительность, ткани темнеют, мумифицируются, возможно отторжение омертвевших участков (самопроизвольная ампутация).
- Самочувствие заболевшего остается удовлетворительным, поскольку не наблюдается интоксикации организма.
С сухой гангреной можно жить годами, однако всегда сохраняется риск перехода во влажную форму. При своевременном обращении за медицинской помощью можно восстановить кровообращение и обойтись без потери конечности: современные врачи знают, как лечить гангрену без ампутации. Главная причина заболевания — медленная закупорка сосудов: тромбоз крупных вен, атеросклероз.
Влажная гангрена коварнее сухой. Оба типа имеют схожие симптомы: холод в руках или ногах, побледнение, отсутствие пульса. Как начинается гангрена стопы (симптомы):
- Подвижность конечности ограничена.
- Ступня имеет признаки трупного разложения: пятна могут выглядеть как синяки с синим, зеленым, фиолетовым окрасом.
- Общее состояние неудовлетворительное: больной вялый, заторможенный.
- Добавляется температура, анемия, артериальное давление снижается.
Затем конечность чернеет, появляются мокнущие участки, неприятный запах. При надавливании на участок слышен характерный трескучий звук из-за скопления сероводорода. Опасность влажной гангрены в остром течении. Если не обратиться за медпомощью, неизбежен летальный исход. Главная причина заболевания — стремительная закупорка вен. Во внутренних органах гангрена может развиться из-за кишечной непроходимости, пневмонии, ущемления грыж.
Жизненно важно вовремя распознать симптомы газовой гангрены (анаэробной инфекции). По сути это та же влажная гангрена, но вызванная патогенными бактериями клостридиями и их токсинами
Симптом, характерный для газовой гангрены, – это интоксикация и стремительное ухудшение самочувствия, так как токсины разносятся по всему организму, вызывая отравление, а также скопление газов. Основная причина анаэробной инфекции — попадание микроорганизмов в раны, особенно во время ранений. В мирное время встречается реже, чем в военное.
Виды газовой гангрены
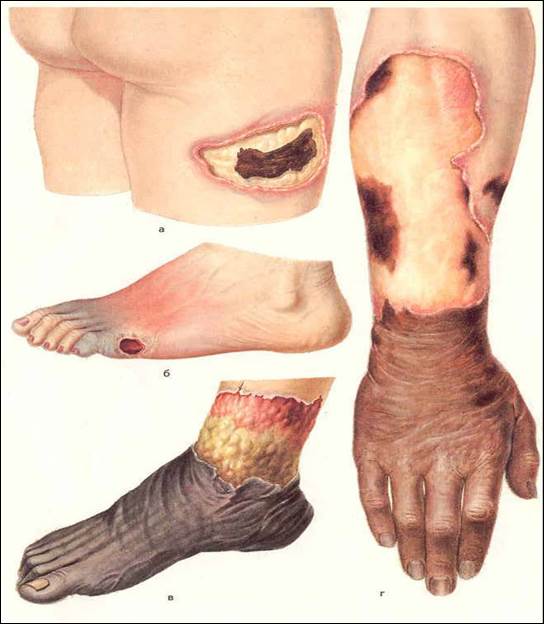
В зависимости от доминирующих симптомов различают четыре вида газовой гангрены:
Классическая (эмфизематозная) – характеризуется отёчностью тканей, газообразованием, омертвление мышц, которые приобретают характерный грязно-зелёный оттенок, исчезает пульс в области поражения. Некроз сопровождается трупным запахом, поражённый участок кожи постепенно покрывается пятнами бурого цвета, теряет чувствительность. Гной не формируется.
- Отёчно-токсическая – наблюдается быстрое прогрессирование отёчности тканей, газообразование незначительно, из ран выделяется кровянистая, грязная жидкость, при этом, гной не формируется. В толще раны видны разбухшие, бледные мышцы, подкожная клетчатка приобретает зелёный цвет, окружающая кожа напряжённая и холодная. Омертвение быстро прогрессирует, пульс в поражённых конечностях не прощупывается.
- Флегмозная – наиболее пассивная форма газовой гангрены, развитие которой нередко ограничивается определённым участком. Отёчность и изменение цвета кожи выражены слабо. Пульс и температура кожи сохраняется, формируется гной и пузырьки газа. Мышцы сохраняют розовый цвет, но содержат некротические участки.
- Гнилостная – данная форма болезни развивается бурно, стремительно разрушает мышечные ткани, захватывая межмышечную область и клетчатку. Наблюдаются эрозивные кровотечения, газоотделение, поражённые мышцы приобретают серо-грязный цвет. В этом случае, разрушение тканей провоцируют не только анаэробные, но также гнилостные бактерии, которые вызывают гниение тканей, сопровождающееся характерным неприятным запахом.
Как выбрать клинику для прохождения диагностики?
Воспользуйтесь инструментами 36go.ru — поисково-информационного портала, где представлен большой каталог медицинских центров с лицензией, квалифицированными сотрудниками и продвинутым оборудованием. Введите в строку подбора название назначенного исследования и укажите станцию метро или район города, куда удобнее всего добираться. В появившемся списке учреждения можно сортировать по разным критериям. Используйте онлайн-карту города для быстрого ориентирования по местным адресам.
При подборе медцентра, кроме расценок, обращайте внимание на такие факторы:
- рейтинг;
- техническое оснащение;
- опыт медицинского персонала;
- график работы;
- применение контрастных усилителей;
- прием детей;
- скидочные предложения.
Для оформления заявки на диагностику через 36go.ru звоните на горячую линию или заполняйте краткую анкету, чтобы представитель компании сам связался с вами по указанному номеру телефона. С помощью оператора можно получить бесплатную консультацию, подобрать клинику рядом с домом или работой и узнать о текущих спецпредложениях от партнеров. Звоните сейчас в службу поддержки, чтобы записаться к врачу-радиологу на удобное время со скидкой до 1000 рублей.
Методы диагностики
Симптомы, предшествующие некрозу кишечника, бывают разными, они могут быть выражены в различной степени и являются неспецифичными. Зачастую установить правильный диагноз сложно, особенно если врач ранее редко сталкивался с такими состояниями. При этом действовать нужно быстро. В зависимости от того, сколько времени есть у врачей, и от возможностей конкретной клиники, могут быть назначены следующие методы диагностики:
- Компьютерная томография живота с внутривенным контрастированием.
- УЗИ с допплерографией.
- Рентгенография брюшной полости.
- Базовая метаболическая панель (биохимический анализ крови), газы артериальной крови.
- ЭКГ.
- Рентгенография грудной клетки.
Иногда правильный диагноз удается установить только во время диагностической лапароскопии — исследования, во время которого в операционной делают прокол в стенке брюшной полости и вводят специальный инструмент с видеокамерой — лапароскоп.
Что такое газовая гангрена и какие бактерии ее вызывают?
Газовая гангрена представляет собой тяжелый инфекционный процесс, который возникает в результате проникновения в рану анаэробных микроорганизмов, обитающих в уличной пыли. В развитии болезни участвуют бактерии из рода клостридий, которые в обычных условиях находятся в кишечнике травоядных животных. Вместе с фекалиями они попадают в окружающую среду, после чего с частицами пыли оседают на различных предметах.
До 90% всех случаев заболевания связано с возбудителем, именуемым Clostridium perfringens. Его особенностью является размножение только в бескислородной среде: именно поэтому газовая гангрена возникает у пациентов с массивными и глубокими ранами при нарушении кровоснабжения. Бактерии выделяют множество токсинов и ферментов, повреждающих ткани
ДИАБЕТИЧЕСКАЯ ЯЗВА СТОПЫ
Диабетическая язва стопы — инфекционное поражение на фоне окклюзии периферических артерий, вызываемой атеросклеротическими бляшками.
Основные возбудители
При ранее нелеченой язве ограниченной локализации без остеомиелита — аэробные грамположительные кокки (стрептококки, стафилококки). При хронической рецидивирующей, ранее леченой язве — сочетание нескольких микроорганизмов, включая как аэробы, так и анаэробы.
Выбор антимикробных препаратов
Препараты выбора: , .
Альтернативные препараты: (цефтазидим, цефоперазон); фторхинолоны (ципрофлоксацин, офлоксацин); аминогликозид/метронидазол; линкозамид; ; карбапенем; +аминогликозид+метронидазол.
Симптомы
Острый панкреатит имеет характерные симптомы:
- Боль. Очаг боли может находиться под ложечкой (в эпигастральной области) в левом подреберье или в правом подреберье. Боль обычно отдает в левую лопатку, усиливается в положении лежа. При обширном воспалении поджелудочной железы боль может иметь опоясывающий характер. Боль при остром панкреатите нестерпимая, мучительная, настолько сильная, что может вызвать болевой шок с потерей сознания. Острый болевой приступ часто бывает спровоцирован жирной, жареной пищей, особенно в сочетании с алкоголем.
- Тошнота, рвота. Боль сопровождается тошнотой и неукротимой рвотой с желчью, которая не приносит облегчения.
- Высокая температура, озноб. Острое воспаление вызывает резкое повышение температуры тела до 38 градусов и выше.
- Пожелтение кожи (желтуха). Умеренное пожелтение кожи и склер глаз (желтуха) означает нарушение эвакуации желчи и участие желчевыводящих путей в развитии заболевания.
- Изменение цвета кожи. Характерные симптомы, указывающие на острый панкреатит — синюшные пятна в области пупка, на боках тела, лице, шее. Цвет лица становится сначала бледным, затем серым, землистым. Внизу живота, в области паха кожа приобретает зеленовато-синий оттенок.
- Потеря аппетита. Отвращение к еде объясняется отсутствием панкреатических ферментов в пищеварительном тракте. Вместо этого они остаются в поджелудочной железе, переваривая ее, или поступают в кровь, вызывая интоксикацию организма.
- Учащение пульса и дыхания.
- Повышенное потоотделение. Кожа становится влажной, покрывается липким, холодным потом.
- Снижение артериального давления. Из-за неукротимой рвоты происходит обезвоживание организма, артериальное давление резко снижается на фоне учащенного пульса.
- Вздутие живота. При остром приступе панкреатита происходит вздутие и распирание верхней части живота, напряжение мышц брюшной стенки в левом подреберье.
- Диарея. Из-за нарушения пищеварения происходит частый, жидкий, пенистый стул (поносы).
Мальдигестия и мальабсорбция
Из-за того что панкреатические ферменты не поступают в пищеварительный тракт, развиваются синдромы мальдигестии и мальабсорбции.
Первый связан с нарушением переваривания пищи, а второй — с нарушением всасывания в тонком кишечнике.
При остром панкреатите они проявляются такими симптомами, как:
- обильный, жидкий, зловонный стул,
- сильная, постоянная жажда,
- дрожь в теле,
- холодный пот,
- психическое возбуждение,
- зуд, сухость кожи,
- анемия,
- кровоточивость десен,
- ухудшение зрения,
- судороги,
- боль в костях.
К каким докторам следует обращаться если у Вас Газовая гангрена:
Инфекционист
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Газовой гангрены, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Лечение эпидидимита
Первоначально прежде чем оказывать медицинскую помощь при данном заболевании, необходимо точно определиться с диагнозом, а также обстоятельствами ее происхождения (инфекционного характера болезнь или неинфекционного). Лечение эпидидимита подразумевает диагностические исследования, в том числе клинический анализ крови и мочи, бакпосев , микроскопию, УЗИ мошонки. Первоначальным этапом при лечении является устранение воспалительного процесса, а также предотвращение дальнейших осложнений, таких как фимоз, орхит и т.п.
После выявления причин эпидидимита , врач прописывает курс лекарственных препаратов включающий в себя:
- Антибиотики. Назначаются при инфекционной причине проявления эпидидимита.
- Обезболивающие — для уменьшения болевых ощущений у пациента при воспалении мошонки и ее отека.
- Нестероидные противовоспалительные средства.
- Иммуномодуляторы — это лекарственные препараты воздействующие на иммунную систему, влияя на ее функционирование. Для того чтобы защитная система организма работала нормально.
- Витаминный комплекс.
- Рассасывающие.
- Новокаиновая блокада — безопасный и надежный метод лечения боли. Процедура заключается во введении новокаина непосредственно в проблемную зону.
Важно! Прием лекарственных препаратов назначается доктором в индивидуальном порядке исходя из формы заболевания и причины происхождения и принимать их следует только под присмотром лечащего врача. Самолечение может быть опасно для вашего здоровья
После стихания воспалительного процесса эпидидимита в острой форме можно применять тепловые процедуры на пораженный орган (после консультации с врачом).
Данное заболевания не предусматривает госпитализацию, зачастую лечение осуществляется на дому и в посещении врача по графику. Лечение эпидидимита зачастую осуществляют в амбулаторных условиях. Госпитализация в медицинские учреждения производят при тяжелых течениях заболевания и при возникновении риска осложнений этого заболевания.
При лечении в домашних условиях врач назначает пациенту постельный режим и в момент лечения необходимо придерживаться диеты, убрать из рациона жареные, соленые и острые продукты питания. Для предотвращения дальнейшего травмирования воспаленной и увеличенной в размерах мошонки следует уменьшить подвижность этого органа с помощью скрученного чистого полотенца или специального суспензория (бандажа). Для облегчения состояния воспаленного органа врач может рекомендовать использование компрессов охлаждающего действия на мошонку или лед (длительность сеанса 1–2 часа, перерыв не менее 30 минут. После того как мошонка уменьшиться и воспалительный отек спадет, можно начинать ходить неторопливым темпом и бережно.
После ликвидации острых симптомов болезни зачастую назначаются физиотерапевтические процедуры:
- УВЧ ( ультравысокочастотная терапия) — оказывает противовоспалительное действие, стимулирует регенерацию поврежденных тканей, снимает спазмы сосудов, мышц, устраняет боль.
- Микроволновая терапия — оказывает болеутоляющее, спазмолитическое, бактериостатическое и противовоспалительное действие.
- Физиотерапия предоставляет возможность стимулировать ход стихания воспаления, ликвидировать застойные явления за счет нормализации микроциркуляции крови, а также устранить формирования фиброзной ткани.
Хирургический метод лечение эпидидимита проводят довольно редко, зачастую медикаментозный метод и физиотерапия справляются с устранением заболевания. Хирургическое вмешательство врачей при лечении эпидидимита проводится, как правило, при выявлении осложнений в виде абсцесса, фимоза, пиоцеле и др.. При особо тяжелых течениях заболевания придаток устраняют или же обходятся дренированием органов мошонки. Операцию могут также назначить с целью расширения протоков при их закупорке для предотвращения бесплодия.
Лечение гангрены нижних конечностей
При гангрене, развившейся вследствие поражения сосудов нижних конечностей, важнейшей задачей является восстановление кровообращения в еще жизнеспособных тканях конечности. Сосудистые хирурги выполняют реконструктивные операции на артериях нижних конечностей. При тромбозах артерий назначают тромболитические препараты, в экстренном порядке выполняют тромбэктомию из пораженных артерий. Тактика местного лечения зависит от вида гангрены. При сухой гангрене на начальных этапах проводится консервативная терапия. После отграничения некротизированного участка выполняется ампутация или некрэктомия. Уровень ампутации выбирается так, чтобы максимально сохранить функцию конечности и при этом обеспечить благоприятные условия для заживления культи. В ходе оперативного вмешательства дистальная часть культи сразу закрывается кожно-мышечным лоскутом. Заживление происходит первичным натяжением.
При влажной гангрене показано немедленное иссечение некроза в пределах здоровых тканей. Некрэктомия или ампутация производятся в экстренном порядке. Формирование культи осуществляется после очищения раны.
НЕКРОТИЗИРУЮЩИЙ ФАСЦИИТ
Некротизирующий фасциит — прогрессирующий инфекционный процесс, приводящий к некрозу подкожной ткани, включая фасции и жировую ткань. При этом относительно интактными остаются мышцы. Обычно встречается у мужчин. Характерно поражение нижних конечностей. Если процесс локализован в мошонке, то заболевание носит название «гангрена Фурнье». Характерна для пациентов с сахарным диабетом.
Основные возбудители
Исходя из этиологии выделяют 2 типа некротизирующего фасциита.
- 1 тип имеет полимикробную этиологию: анаэробы (Bacteroides spp., Peptococcus spp.) и грамотрицательные аэробы семейства Enterobacteriaceae. Также могут встречаться стрептококки, но не S.pyogenes.
- 2 тип некротизирующего фасциита имеет мономикробную этиологию. Основным возбудителем являются инвазивные штаммы S.pyogenes.
Выбор антимикробных препаратов
Основу лечения составляет оперативное вмешательство и активная антимикробная терапия. Выбор оптимально проводить после окраски по Граму материала, полученного из очага поражения.
Препараты выбора: при 1 типе — (пиперациллин/тазобактам, тикарциллин/клавуланат, амоксициллин/клавуланат); + метронидазол или клиндамицин; карбапенемы.
Альтернативные препараты: ванкомицин + ципрофлоксацин + метронидазол; при 2 типе — бензилпенициллин, 24 млн ЕД/сут, в виде постоянной инфузии + клиндамицин в/в + иммуноглобулин в/в. При аллергии на пенициллины применяют клиндамицин.
Диагноз
Диагноз при развившейся Г. конечности или кожи в большинстве случаев не представляет затруднений. Однако при Г. конечности в ранних стадиях острой непроходимости магистральных артерий уточнить характер и уровень поражения и оценить тяжесть ишемии дистальнее окклюзии на основании только клин, признаков бывает трудно; для этого требуются специальные методы исследования: артериография (см.), реовазография (см. Реография), сфигмография (см.), термография (см.), термометрия, капилляроскопия (см.), ангиоскопия (см.), исследование микроциркуляции методом радиоизотопной индикации. Г. органов брюшной полости диагностируется обычно во время операции, а Г. легкого — на основании клинико-рентгенол. признаков (см. Легкие).
Online-консультации врачей
| Консультация кардиолога |
| Консультация массажиста |
| Консультация оториноларинголога |
| Консультация детского психолога |
| Консультация диагноста (лабораторная, радиологическая, клиническая диагностика) |
| Консультация андролога-уролога |
| Консультация доктора-УЗИ |
| Консультация специалиста в области лечения стволовыми клетками |
| Консультация анестезиолога |
| Консультация сексолога |
| Консультация косметолога |
| Консультация гастроэнтеролога детского |
| Консультация гомеопата |
| Консультация ортопеда-травматолога |
| Консультация эндоскописта |
Новости медицины
6 простых привычек, чтобы круглый год не болеть простудами: рекомендуют все врачи,
17.03.2021
Морепродукты становятся вредными для здоровья?,
05.01.2021
Digital Pharma Day. Будьте во главе digital-трансформации фармацевтической индустрии,
09.10.2020
В сети EpiLaser самые низкие цены на ЭЛОС эпиляцию в Киеве,
14.09.2020
Новости здравоохранения
Эксперт назвала три отличия простуды от COVID-19,
05.01.2021
В мире более 86 миллионов случаев COVID-19,
05.01.2021
Скорость распространения COVID-19 зависит от климатических условий,
11.06.2020
Исследователи насчитали шесть разновидностей коронавируса,
11.06.2020
Лечение
При Фурнье гангрене следует срочно произвести множественные линейные разрезы кожи мошонки, промежности и полового члена, затем — некротомию (см.). Из раны обычно вытекает сначала прозрачная, потом мутная, а затем гнойная зловонная жидкость с пузырьками газа; кровотечение незначительное. Раны орошают 4% р-ром перекиси водорода или р-ром перманганата калия, рыхло тампонируют марлевыми салфетками, смоченными р-ром перекиси водорода. Внутривенно капельно вводят противогангренозные сыворотки (см.). Назначают антибиотики (см.) преимущественно широкого спектра действия, постоянно контролируя чувствительность к ним микрофлоры. Рекомендуется гипербарическая оксигенация (см.). Иссечение некротизированных тканей повторяют до тех пор, пока в ранах не появятся чистые грануляции. После гранулирования ран при наличии больших кожных дефектов приступают к пластическим операциям. Формируют кожные лоскуты на передней поверхности бедер и животе и с их помощью закрывают дефекты кожи мошонки и полового члена; при тотальном некрозе мошонки яички помещают под кожу передней поверхности бедер. Результат пластических операций в большинстве случаев хороший.
Прогноз
Если не провести своевременное лечение, некроз кишечника в 100% случаев приводит к смерти. Но даже после операции пациент может погибнуть, возможны такие осложнения, как инфекции, сепсис, кишечная непроходимость. Многие пациенты погибают от осложнений, связанных с основным и сопутствующими заболеваниями. После хирургического удаления некротизированной части кишки опасность не уходит окончательно, и на плечи врачей ложится не менее сложная задача по дальнейшему ведению пациента. Высок риск инвалидизации.
В клинике Медицина 24/7 работают высококвалифицированные хирурги, реаниматологи и другие специалисты. Они оказывают помощь пациентам максимально оперативно, в соответствии с современными международными стандартами. В нашей клинике функционируют операционные и палаты реанимации, оборудованные наиболее современной аппаратурой. Благодаря всему этому мы можем помочь пациентам с различными тяжелыми, опасными патологиями, обеспечить наилучший прогноз.
Материал подготовлен врачом-онкологом, эндоскопистом, главным хирургом клиники «Медицина 24/7» Рябовым Константином Юрьевичем.
Лечение Газовой гангрены:
Главным условием профилактики газовой гангрены своевременная и полноценная ПХО раны с иссечением нежизнеспособных тканей, а также краёв и дна раны в пределах здоровых тканей. Такая операция должна проводиться под наркозом или под проводниковой анестезией. Опыт показывает, что надежда на профилактические действия противогангренозных сывороток неоправданна. Кроме того, введение сыворотки нередко вызывает тяжёлые осложнения вплоть до развития анафилактического шока. Поскольку анаэробы чувствительны к антибиотикам, при всякой обширной ране, даже подвергшейся адекватной ПХО, необходимо проведение как местной, так и общей терапии антибиотиками широкого спектра действия.
Основные симптомы газовой гангрены
Газовая гангрена отличается бурным началом и быстрым прогрессированием. Первые симптомы появляются через 1-3 дня после инфицирования. При этом кожа вокруг ран сильно отекает, приобретает бурый оттенок, а при надавливании выделяется газ, сопровождающийся неприятным запахом, и кровянистое содержимое. Повреждённые ткани приобретают грязно-зелёный оттенок и отмирают, при этом гной формируется не всегда. Если возбудителем болезни стала бактерия Cl.histolitycum, газовая гангрена развивается особенно агрессивно – меньше, чем за сутки соединительная ткань разрушается буквально до костей.
Газовая гангрена сопровождается острой интоксикацией. Температура тела повышается до 40˚, понижается давление, учащается сердцебиение, появляется головная боль, тошнота. Больного мучает жажда, бессонница, наблюдается уменьшение выделяемой мочи, а позже – её отсутствие. Токсины бактерий разрушают эритроциты, что в скором времени приводит к анемии.








