Эрозия шейки матки при беременности
Содержание:
- Причины хронических запоров во время беременности
- Причины, приводящие к недоразвитию матки
- Что из себя представляет орган
- Загиб матки: лечение и диагностика
- Суть проблемы
- Можно ли беременным удалять папилломы?
- Как упражняться?
- Стоит ли избавляться от полипов и как это сделать?
- Лечение
- Чем опасен тонус матки
- Как измерить высоту стояния дна матки дома?
- Обследование
- Лечение низкой плаценты при беременности
- Физическая активность
- Кольпоскопия шейки матки при беременности: зачем назначается эта процедуру?
Причины хронических запоров во время беременности
Хронические запоры при вынашивании ребенка могут развиваться под влиянием как внутренних, так и внешних факторов. В зависимости от триместра, выделяют такие главные причины задержки стула:
- Первый триместр. Диарея при беременности на ранних сроках является распространенной проблемой, но и хронические запоры не являются редкостью. Главной причиной запоров при беременности в 1 триместре, является повышенный уровень гормона прогестерона в организме. Этот гормон отвечает за сохранение беременности за счёт снижения тонуса гладкой мускулатуры матки. Кроме расслабления матки, прогестерон воздействует на мускулатуру кишечника, в результате чего у беременной женщины развиваются атонические запоры. Изменение вкусовых пристрастий на фоне беременности, может привести к дефициту растительной клетчатки в рационе будущей матери. Недостаточное содержание растительных волокон в потребляемой пище, является одной из потенциальных причин развития запора.
- Второй триместр. Если будущая мать не столкнулась с проблемой запоров в 1 триместре, проблема может возникнуть во 2 триместре. Причиной запоров при беременности во 2 триместре является глобальная перестройка гормонального фона, дефицит жидкости в организме, а также снижение физической активности. Во втором триместре беременным женщинам нередко назначают витамины группы B, препараты магния, кальция и железа, которые могут повлиять на регулярность естественного опорожнения кишечника.
- Третий триместр. Растущий плод и увеличивающаяся в объёме матка, оказывают механическое давление на кишечник, в результате чего нарушается его перистальтика. И матка и кишечник иннервируются тазовым нервным сплетением. Во время беременности, нарушается процесс иннервации, расслабляется гладкая мускулатура матки и мускулатура кишечника, в результате чего развиваются запоры. На поздних сроках гестации женщине тяжело проявлять достаточную физическую активность, поэтому гиподинамия играет не последнюю роль в возникновении запоров при беременности в 3 триместре. Очень часто, наряду с запорами, в третьем триместре беременности, у женщин развивается геморрой. Таким образом, формируется порочный круг, в котором геморрой ухудшает течение запоров, а запоры провоцируют обострение геморроя.
К дополнительным факторам, которые могут вызвать запор и геморрой после родов, можно отнести дисбактериоз, синдром раздражённого кишечника, дискинезию желчевыводящих путей, а также воспалительное поражение кишечника (болезнь Крона, неспецифический язвенный колит).
Важно помнить, что для нормализации процесса опорожнения кишечника не рекомендовано злоупотреблять слабительными препаратами, так как к этим медикаментам возникает быстрое привыкание и развивается состояние под названием “ленивый кишечник”
Причины, приводящие к недоразвитию матки
Патология «детская» (инфантильная) матка является аномалией в виде недоразвития женской репродуктивной системы. Данное состояние может быть обусловлено рядом разнообразных причин, приводящих к замедлению роста органа. Длина матки при данном диагнозе составляет не более 3 см, при этом соотношении тела к размерам шейки составляет один к трем (в отличие от нормы 2/1).
«Детская» матка может сформироваться по причинам:
- нарушения эмбрионального развития;
- дисбаланса регуляции деятельности репродуктивной системы;
- снижения синтеза эстрогенов;
- стрессов, психических отклонений, депрессий;
- физических перегрузок;
- жестких диет, которые заканчиваются анорексией;
- инфекционных и вирусных заболеваний (грипп, ангина, ОРВИ);
- интоксикаций (курение, наркотики и т.п.).
Что из себя представляет орган
Матка является важнейшим женским органом, без которого бы у девушек не было функции деторождения. Во время беременности она увеличивается в несколько раз (может увеличиться в несколько десятков раз), а после того как роды пройдут, она принимает тот же размер, что был у неё до зачатия и вынашивания плода женщиной.
Маточные стенки имеют три слоя, каждый из которых нужен не просто так. Первый слой, эндометрий, вместе с кровью покидает матку, когда идут менструации и когда женщина беременеет, эндометрий позволяет не голодать плоду на ранних и более поздних сроках.
Второй слой миометрий – это мышцы. Именно благодаря этому слою матка растёт и уменьшается в размерах. На ранних сроках, в первые 4 или 5 месяцев беременности, мышечные волокна миометрия удлиняются до 11 раз и утолщаются примерно в 6 раз. Когда плоду около 5 месяцев, толщина их достигает 4 сантиметров. После двадцати недель беременности матка растёт в объёме, растягивается, а стенки становятся более тонкими. В последнюю неделю стенки могут быть толщиной всего в полсантиметра, причем самый верхний слой, периметрий, почти незаметен.
Расскажем, как развивается матка во время беременности (данные, говорящие о нормальном развитии). Когда женщина беременна, происходит не только изменение размеров матки, но меняется её плотность и форма.
На ранних сроках (около 5 недель) матка начинает медленно увеличиваться. Сначала она выглядит как шар, а затем растёт в поперечных размерах. В ранние сроки беременности нередко матка оказывается ассиметричной, может выпячиваться один из углов органа, но в скором времени весь свободный объём заполнит подрастающий плод, и выпячивание проходит.
Особенно быстро увеличение происходит в 3 месяца. К концу третьего месяца размер может отличаться от изначального в четыре раза! Во второй триместр матка женщины «выходит» из малого таза, и теперь её можно проверить на ощупь. С этого времени гинеколог снимает ещё один замер – высоту дна матки (она поднимается) и объём живота. Перед тем как будут делать измерения, необходимо сходить в туалет.

Нормальные показатели высоты дна в разные периоды беременности должны быть следующими:
- 16 недель – около 7 сантиметров,
- 20 недель – 13 сантиметров,
- 24 недели – до 28 сантиметров,
- 32 недели – от 28 до 30 сантиметров,
- 36 недель – до 34 сантиметров, в это время дно находится примерно у мочевого отростка,
- к сороковой неделе (к тому времени, как положено рожать) матка, наоборот, начинает опускаться до 28 сантиметров.
Высота дна матки (ВДМ) не формируется самостоятельно, она поднимается в зависимости от размеров и веса плода, его расположения в органе, от количества жидкости, что есть около плода.
Загиб матки: лечение и диагностика
Диагностика изменения положения матки происходит во время обычного приёма у акушера-гинеколога даже при отсутствии жалоб. Диагноз подтверждается после тщательного обследования, которое включает в себя:
Сбор анамнеза пациентки, внимание к таким симптомам, как болезненность менструации, полового акта.
Гинекологический осмотр.
Ультразвуковое исследование органов малого таза – УЗИ, назначают с использованием специального вагинального датчика.
МРТ органов малого таза.
Проведение лабораторных исследований на наличие возбудителей инфекционных заболеваний (ИППП)
Определение гормонального фона.
Мнение эксперта
Что касается лечения, то оно всегда строго индивидуально, должно назначаться только лечащим врачом и предполагает точное соблюдение всех рекомендаций. Вылечить загиб матки народными средствами невозможно. Любые нетрадиционные методы могут рассматриваться только в качестве дополнения к основной терапии.
Врач акушер-гинеколог высшей категории
Оксана Анатольевна Гартлеб
Суть проблемы
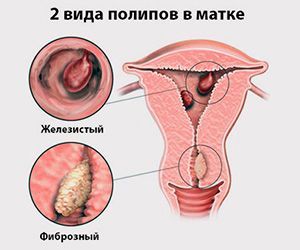
Для того чтобы понять, как полип влияет на репродуктивную функцию женщины, необходимо разобраться, что же такое полип в матке. Полипом называют доброкачественное новообразование в маточной полости, которое чаще всего является следствием патологического разрастания слизистой оболочки матки – эндометрия. Данные структуры обычно визуализируются как небольшие бугорки или наросты на гладкой поверхности ткани. Иногда маточный полип имеет вид грибка, что объясняется наличием ножки или основания. Размеры полипозных образований могут варьировать от нескольких миллиметров до 3 см., что будет определять влияние новообразования на репродуктивную функцию.
Эндометрий, который, по сути, считается слизистой оболочкой, способен существенно меняться в течение менструального цикла, реагируя на изменение концентрации гормонов в крови женщины. Утолщаясь во второй половине цикла, данная структура готовится к внедрению оплодотворенной яйцеклетки. Наличие полипа в шейке матки или в самой полости может чисто механически препятствовать проникновению оплодотворенной половой клетки в полость матки. Если же зигота все же проникла в матку, ее внедрению в эндометрий может мешать нарост, который и называют полипом. В результате наблюдается картина, которая характеризуется бесплодием пациентки на фоне нормального менструального цикла и регулярной овуляции.
Сложность данного состояния определяется в первую очередь количеством полипозных образований, их размером и гистологическими особенностями. Так, например, если полип представлен микроскопическим бугорком, он может не оказать существенного влияния на фертильность пациентки. Наличие же множественных достаточно крупных полипов, напротив, считается весомой причиной не наступления долгожданной беременности.
Кроме того, бесплодие, сопряженное с полипом, может быть вызвано этиологическими факторами полипоза. Так, медики считают главными причинами вызывающими развитие гипреплазии эндометрия и возникновение полипов в матке следующие состояния:
-
Гормональные расстройства. Доказано, что формирование полипов может быть связано с избыточной продукцией эстрогенов и недостатком пролактина. Эти же нарушения гормонального баланса могут снижать фертильность женщины;
-
Воспалительные и инфекционные процессы. Такие заболевания как эндометрит, а также инфекции передающиеся половым путем (хламидиоз, гонорея, уреаплазмоз, генитальный герпес и т.д.) могут приводить к формированию полипов, а также препятствовать наступлению беременности.
-
Механические повреждения эндометрия. Неудачно проведенные или многочисленные аборты, а также маточные выскабливания могут сопровождаться травмированием слизистых оболочек матки и шейки матки. Таким образом, наряду с образованием полипозных структур происходит существенное понижение вероятности естественного зачатия.
Некоторые медики считают, что полипы в полости матки образуются на фоне общего ослабления организма, иммунодефицита, нервно-эмоционального переутомления и стрессовых факторов. Сложно поспорить, что все вышеперечисленные состояния также не способствуют наступлению беременности.
Можно ли беременным удалять папилломы?
Осмотрев новообразование и проведя ряд диагностических мероприятий, специалист сделает вывод относительно целесообразности удаления дефекта непосредственно во время беременности. Если степень онкогенности папилломы минимальна, и она не доставляет существенного дискомфорта пациентке, абсолютное большинство врачей порекомендуют отложить деструкцию нароста на послеродовой период или и вовсе обратиться в клинику после завершения грудного вскармливания.
Отмечается также высокая вероятность самопроизвольного разрешения кожных наростов, после нормализации гормонального и иммунного статуса молодой мамы.
В некоторых случаях удаление новообразования может быть произведено непосредственно в период вынашивания ребенка. Чаще всего это связано со следующими проявлениями:
- Зуд, жжение и болезненность кожного нароста;
- Интенсивный рост папилломы;
- Неспецифические выделения из соска при локализации папилломы в грудной железе.
В таких ситуациях риск бесконтрольного роста эпидермальных структур в разы превышает вероятность развития осложнений при их удалении.
Особенно тщательно следует подойти к выбору методики устранения папилломы во время беременности, которая должна быть максимально безопасной, малотравматичной и эффективной. Чаще всего специалисты рекомендуют воспользоваться лазерной деструкцией папилломы, которая не представляет опасности для здоровья будущей мамы и ее малыша, так как действует строго избирательно на ткани эпидермального дефекта.
Единственным аспектом, который отличает алгоритм данной процедуры для беременной женщины, от стандарта – нежелательность использования анестезирующих составов. В связи с этим, пациента должна подготовиться к терпимому дискомфорту в процессе манипуляции. Лазерная коррекция бородавок и других кожных наростов занимает всего несколько минут, после чего наступает период окончательного заживления, который продолжается обычно не дольше двух недель.
Специалисты медицинского центра «НЕОМЕД» предоставят всю необходимую информацию относительно лечения папиллом во время беременности и при необходимости подберут оптимальный способ, избавляющий пациентку от проблемы. Многопрофильная клиника «НЕОМЕД» предлагает своим клиентам высочайший уровень медицинского сервиса, новейшее оборудование и доступные цены.
Как упражняться?
В этой области единомыслие между специалистами не достигнуто, что неудивительно. Они проводят исследования на малых выборках (в группе может быть менее 10 человек), а контроли не убедительны. Обычно контрольная группа не делает определенных упражнений, но что они вообще делают, неизвестно. Основная масса наблюдений касается женщин во время беременности и после родов. В разных исследованиях участвуют пациентки с разной степенью ДПМ и выполняют разные упражнения, что затрудняет анализ, а данные противоречивы.
Не все
считают физическую нагрузку полезной пациенткам с ДПМ.
что от упражнений ни пользы, ни вреда, и не видят связи между регулярными тренировками и ДПМ.
Согласно
сокращение абдоминальных мышц способствует сближению прямых мышц живота, особенно в области пупка. Поэтому укрепление абдоминальных мышц полезно. Вопрос в том, какие именно мышцы нужно укреплять: прямые или поперечные.
считают, что нагружать нужно поперечные мышцы. Не только беременным и родившим женщинам, но вообще всем людям с ДПМ
для укрепления кора и втягивание живота. Специалисты предполагают, что
увеличивает механическую нагрузку на белую линию, что стимулирует образование коллагена. В результате белая линия укрепляется и восстанавливает свои функции. Есть
о том, что нагрузка на поперечные мышцы в течение 12 недель приводит к сужению расстояния между прямыми мышцами живота, возможно, из-за ремоделирования соединительной ткани. Для укрепления поперечных мышц живота рекомендуют пилатес и специальные
упражнений для втягивания пупка и мышц живота.
которые назначали пациенткам 4-месячный курс упражнений, направленных на усиление мышц тазового дна и живота (сжатие мышц тазового дна в пяти позициях, втягивание пупка стоя на четвереньках и лежа ничком, полупланка, подъемы корпуса), результата не добились. Но и эти данные требуют проверки.
Приверженцы укрепления поперечных мышц
женщинам избегать скручиваний, чтобы не растянуть белую линию и не ослабить брюшную стенку. Однако у них есть оппоненты. Они
что нагрузка на поперечные мышцы
расстояние между прямыми мышцами живота по всей длине белой линии. Чтобы его уменьшить, нужно нагрузить прямые мышцы, то есть делать
В то же время скручивания считают фактором риска развития диастаза. Помимо скручиваний, пациенткам советуют
вызывающих выпячивание брюшной стенки и упражнений, затрагивающих косые мышцы живота, подъемов ног в положении лежа, подъемов корпуса, подъема тяжестей, а также сильного кашля, если живот ничем не поддержан.
Может быть, со временем ученые придут к согласию. Недавно
Квинслендского университета (Австралия) под руководством Пола Ходжеса просили 26 пациенток с ДПМ и 17 здоровых участниц выполнять скручивания и напрягать поперечные мышцы, а сами с помощью ультразвука измеряли расстояние между прямыми мышцами в двух точках выше пупка. Чтобы выполнить скручивание, испытуемые, лежа на спине, медленно и плавно поднимали голову и шею над верхним краем лопатки. При этом поперечные мышцы они не контролировали. На втором этапе участницы сокращали поперечные мышцы, не затрагивая косые — им подробно объясняли, как это делать.
Оказалось, что при скручивании прямые мышцы сокращаются и расстояние между ними уменьшается, но белая линия при этом собирается гармошкой (рис. 6). Напротив, при втягивании пупка, которое активирует поперечные мышцы, щель между прямыми мышцами расширяется. Зато при этом напрягается и практически не деформируется белая линия. Исследователи предположили, что, комбинируя оба упражнения, то есть, напрягая поперечные мышцы перед скручиванием, можно будет и прямые мышцы усилить, и белую линию от деформации уберечь, и восстановить брюшную стенку.
Клиницисты считают, что главное при ДПМ — соединить разошедшиеся прямые мышцы и улучшить внешний вид пациента. Скручивания позволяют сблизить мышцы, но деформированная белая линия, скорее всего, будет плохо выполнять свои функции (это предположение предстоит проверить). От такого результата немного пользы. И внешний вид, откровенно говоря, не очень — между валиками передних мышц заметна борозда. Если предварять скручивание напряжением поперечных мышц, талия получается не такая узкая, как после скручивания, зато гладенькая.
Реабилитация при ДПМ, по мнению австралийских ученых, не должна сосредотачиваться исключительно на сужении расстояния между мышцами, надо еще думать о функциях белой линии. Впрочем, результаты этого небольшого исследования предстоит проверить.
Так какие же упражнения помогут предотвратить и вылечить ДПМ? Науке это неизвестно. Но она старается выяснить.
Стоит ли избавляться от полипов и как это сделать?
Решение о необходимости удаления полипа матки или цервикального канала должен принимать специалист на основании размера и характера новообразования, а также с учетом индивидуальных особенностей пациентки. Некоторые женщины, имеющие полипозную структуру незначительного размера, могут иметь детей и не ощущают какого-либо дискомфорта в связи с наличием подобной патологии. Чаще всего такие счастливицы даже не подозревают о наличии опухолевидного тела до проведения УЗИ, связанного с совершенно другими причинами.
Другие представительницы прекрасного пола, наряду с бесплодием могут также столкнуться со следующими проблемами, связанными с наличием полипа в полости матки:
- Боли внизу живота;
- Мажущие кровянистые или сукровичные выделения;
- Серозные или серозно-гнойные бели;
- Маточные кровотечения;
- Нарушения регулярности менструального цикла;
- Обильные менструации;
- Дискомфорт во время секса.
Большие полипы могут перекручиваться и отрываться, представляя тем самым серьезную угрозу здоровью женщины. Кроме того, полипы аденамотозной природы, отличающиеся пролиферацией железистых клеток, могут трансформироваться в раковую опухоль. Все эти факторы подтверждают необходимость удаления полипозных структур на ранних стадиях их развития.
Удаление полипа в полости матки на сегодняшний день не требует проведения внутриполостной хирургической операции, как думают многие.
Современная эндоскопическая методика, получившая название гистероскопия позволяет избавиться от новообразования путем введения в полость матки эндоскопа и специальных микрохирургических инструментов через влагалище и цервикальный канал.
Специалист получает возможность оценить состояние эндометрия визуально, а также произвести удаление полипа и диагностическое выскабливание, контролируя при этом ход операции. Такая методика сводит к минимуму вероятность осложнений и травмирования стенок органа. Процедура иссечения полипа по ходу гистероскопии получила название полипэктомия.
Популярность данной технологии обусловлена не только низкой травматичностью, но и отличной переносимостью. Женщина на протяжении операции не ощущает боли и дискомфорта, что достигается путем использования анестезии. При этом уже через несколько часов после манипуляции пациентка может покинуть клинику.
Саму удаленную полипозную структуру и ткани эндометрия, полученные в процессе выскабливания, направляют на гистологический анализ, с целью определения вида новообразования.
Лечение
Гинеколог, осматривая женщину, оценивает риски прерывания беременности. Если они высоки, врач назначает препараты, снимающие напряжение мышц. Если тонус матки небольшой, можно будет обойтись без лекарств.
В лечении тонуса матки немаловажную роль играет психо-эмоциональное состояние беременной.
Первым делом нужно:
- Не нервничать, расслабиться и быть спокойной;
- Не заниматься ничем, связанным с физическими нагрузками;
- Соблюдать режим дня;
- Правильно питаться;
- Избавиться от вредных привычек.
Самое распространенное упражнение по укреплению маточного тонуса в домашних условиях – это «Кошка». Оно поможет вам снять напряжение и нормализует тонус матки.
Следует встать на четвереньки, приподнять голову и прогнуться в спине. Закрепится в этом положении, а затем не спеша вернуться в исходное состояние. Это упражнение можно делать несколько раз на дню. Даже, если все у вас хорошо и нет никаких признаков, можно использовать методику для профилактики.
Чем опасен тонус матки
При возникновении гипертонуса будущая мама обычно испытывает дискомфорт. Но внутри ее тела происходят куда более опасные процессы. Если состояние возникает часто или сохраняется длительно, это может приводить к нарушению маточно-плацентарного кровотока и недостатку кислорода, который получает малыш.
В этом состоянии шейка, изначально упругий мышечный орган, не может сомкнуться. А это опасно проникновением инфекций к плоду и плодным оболочкам, а также неспособностью женщины выносить беременность.
На любом сроке вынашивания малыша мышечное напряжение может спровоцировать отслойку плаценты или преждевременные роды. Поэтому врачи-гинекологи так внимательно относятся к наблюдению беременных и контролю этого состояния.
При этом накануне родов оно не только желательно, но и необходимо, так как помогает шейке раскрыться, а малышу — появиться на свет. После родов приводит растянутую при беременности матку к нормальному состоянию. Если роды протекали длительно или на свет появился особенно крупный малыш, перерастянутая матка не может сокращаться эффективно. В этом случае врачи применяют специальные препараты для повышения тонуса с целью снижения риска кровотечения.
pixabay.com  / Parentingupstream
Как измерить высоту стояния дна матки дома?
Процедура измерения высоты стояния дна матки несложная и может быть проведена дома женщиной самостоятельно. Измерять высоту нужно с помощью сантиметровой ленты. При отсутствии сантиметровой ленты, женщина также может использовать пальцы, расположив их поперечно на передней стенке живота. Измерение с помощью пальцев проводится с учетом того, что 2 поперечных пальца равны, приблизительно, 3 – 4 сантиметрам. Перед измерением высоты стояния дна матки нужно опорожнить мочевой пузырь, так как заполненный мочевой пузырь может слегка подталкивать матку кверху, кроме того, это нарушает процесс ощупывания дна матки.
При самостоятельном определении высоты стояния дна матки женщина должна сделать следующее:
- лечь на твердую поверхность (мягкий матрас не подойдет, так как тело «провалится», и естественная выпуклость беременной матки может стать менее выраженной);
- нащупать лобковую кость (кость в нижней части живота);
- прощупать дно матки, постепенно поднимаясь от лобка к пупку и выше (дно матки на ощупь похожа на гребень с нечеткими контурами);
- измерить расстояние между лобком и дном матки, поместив нулевую отметку на верхний край лобковой кости.
Обследование
Первичное обследование тела и шейки матки проводит гинеколог. При кольпоскопии можно визуально увидеть большинство патологий. Для уточнения диагноза проводится лабораторные анализы: мазок для бактериологического исследования на флору и биопсия. При подозрении на патологию назначается УЗИ органов малого таза.
| Эта статья входит в число хороших статей проекта S Class Wiki. |
| Анатомия репродуктивной системы человека | |
|---|---|
| Репродуктивная система мужчины | Кавернозные тела • Половой член • Предстательная железа • Придатки яичка • Семенные пузырьки • Сперма • Яички |
| Репродуктивная система женщины | Влагалище • Клитор • Матка • Фаллопиевы трубы • Яичники |
|
Лечение низкой плаценты при беременности
К сожалению, даже при современном уровне развития медицины специального и на 100% эффективного лечения этой патологии не существует. Врачи не располагают средствами, позволяющими целенаправленно поднять плаценту, поэтому чаще всего выжидают, что она мигрирует в нормальное положение самостоятельно. Чаще всего так и происходит, но не всегда – в таких случаях пациентке назначается терапия, направленная на снижение рисков и поддержание жизнеспособности ребенка.
Лекарственная терапия. При низком расположении плаценты женщине на всем протяжении беременности необходимо принимать медикаменты следующих типов:
- спазмолитики — они снижают тонус матки и сокращают вероятность выкидыша (на ранних сроках) и преждевременных родов (на позднем этапе);
- препараты железа – с их помощью компенсируется малокровие, возникающее из-за кровотечений, и кислородное голодание плода;
- антиагреганты и вазодилататоры – препараты этого типа препятствуют образованию тромбов и расслабляют мускулатуру кровеносных сосудов, тем самым улучшая циркуляцию крови в плаценте и пуповине;
- гормональные препараты – используются при недостаточной функции эндокринных желез женщины и дефиците ее собственных половых гормонов (прогестеронов), обеспечивающих нормальное развитие плаценты.
Кесарево сечение. Оно используется только на поздних сроках беременности, когда плод уже достиг определенной стадии развития. Это крайняя мера, направленная на предотвращение обширных кровотечений из-за разрыва плаценты, возникающего во время естественных родов при полном или частичном перекрытии плацентой родового канала. Чаще всего кесарево сечение делают при сочетании этой патологии с поперечным или тазовым предлежанием плода, многоплодной беременностью и другими осложнениями.
Естественные роды при низком расположении плаценты во время беременности возможны, но проводятся при соблюдении следующих условий:
- плод должен иметь небольшие размеры и располагаться в правильной позе (головой к родовому каналу);
- нормальные размеры таза и родовых путей у пациентки, отсутствие анатомических нарушений репродуктивных органов;
- отсутствие кровотечений, свидетельствующих о наличии отслоений плаценты от маточного эндометрия;
- нормальном положении, размере и состоянии шейки матки, играющей большую роль в процессе родов.
В некоторых случаях при естественных родах с плацентарным предлежанием требуется хирургическая помощь. Задача врачей состоит в том. Чтобы максимально облегчить продвижение плода по родовым путям, уменьшить интенсивность кровотечений. Медикаментозной стимуляции родов не проводится ни при какой виде патологии, процесс должен проходить естественным путем, не создавая дополнительную нагрузку на половые органы матери.
Профилактика низкого предлежания плаценты направлена на устранение факторов, способствующих этой патологии:
- отказ от вредных привычек – курения, употребления алкоголя и наркотических веществ;
- исключение или ограничение стрессовых ситуаций на работе и в повседневной жизни;
- ограничение физической (в том числе сексуальной) активности, создающей дополнительную нагрузку на репродуктивную систему.
В целом, уровень современной медицины позволяет своевременно обнаружить плацентарное предлежание на ранних сроках вынашивания и выработать эффективную стратегию для сохранения жизни малыша. Однако, если такой возможности нет или риск для матери слишком велик, врачи рекомендуют искусственное прерывание беременности. Также шансы на успешное рождение здорового ребенка зависят от того, как строго пациентка выполняла предписания врача.
Физическая активность
Несмотря на то, что начинают нарастать симптомы, связанные с увеличением матки, будущей маме необходимо сохранять физическую активность. Она поможет предотвратить некоторые осложнения во время беременности, облегчить роды. Однако, если вы страдаете каким-либо заболеванием, или беременность протекает с осложнениями, предварительно нужно проконсультироваться с врачом.
Некоторые виды спорта противопоказаны во второй половине беременности:
· Нельзя заниматься видами спорта, во время которых можно упасть, получить удар в живот. В первую очередь это игры с мячом, разные виды единоборств.
· Во время езды на велосипеде есть риск потерять равновесие и упасть, особенно если раньше вы не очень часто катались на велосипеде. Лучше купить в квартиру велотренажер – занятия на нем более безопасны.
· Нельзя нырять и заниматься подводным плаванием из-за риска кессонной болезни у плода.
· Нельзя подниматься высоко в горы. На большой высоте в воздухе падает парциальное давление кислорода, организм испытывает кислородное голодание. Это плохо сказывается на состоянии плода.
· Нельзя выполнять упражнения, во время которых нужно лежать на спине, долго стоять, приседать (риск сдавления сосудов увеличенной маткой).
Лучше всего для будущих мам подходят: прогулки на свежем воздухе, йога, пилатес, плавание, обычные комплексы упражнений для беременных, которые можно выполнять дома или на свежем воздухе. Если вы не занимались спортом до беременности, не нужно сразу пытаться побить все мировые рекорды. Начните с 15 минут в день, постепенно доведите продолжительность занятий до 30 минут ежедневно.
Кольпоскопия шейки матки при беременности: зачем назначается эта процедуру?
Проведение кольпоскопии входит в перечень обязательных диагностических мер, которые проводятся на этапе планирования беременности. Если у пациентки были выявлены определенные нарушения, затрагивающие слизистую влагалища, шейку матки и цервикальный канал, рекомендуется провести необходимые исследования и, если необходимо, то их лечение до зачатия ребенка. Если же беременность была незапланированной и предварительные обследования не проводились, врач может назначить будущей маме кольпоскопию при беременности. Для чего это нужно?
Мнение эксперта
Кольпоскопия при беременности проводится исключительно по показаниям, а не для профилактики.
Врач акушер-гинеколог высшей категории
Оксана Анатольевна Гартлеб
Во время вынашивания малыша гормональный фон женщины претерпевает существенные изменения.
В некоторых случаях это может привести к появлению эрозии или эктопии шейки матки. Эти понятия не являются одинаковыми по смыслу, хотя многие женщины ошибочно путают их.
Эрозия шейки матки — понятие собирательное и подразумевает любые выявленные изменения. Включает в себя, например, истинную эрозию, спровоцированный дефект слизистой шейки матки травмой, воспалением, ожогом и т.д. Истинная эрозия представляет собой ярко-красный, легко кровоточащий участок на слизистой шейки матки, появление которого вызвано слущиванием многослойного плоского эпителия. Такое состояние подлежит лечению, так как при попадании на пораженный участок болезнетворных микробов может начаться воспаление, опасное как для беременной женщины, так и для ребенка. Помимо этого, эрозия шейки матки более подвержена растяжениям и разрывам во время родов. Эктопия же является вариантом нормы и представляет собой замену плоского многослойного эпителия клетками цилиндрического эпителия. Однако в обоих случаях (как при истинной эрозии, так и при эктопии) возникает опасность трансформации здоровых клеток в атипичные с последующим развитием доброкачественных или злокачественных новообразований.
Это требует проведения лечения и учёта данного заболевания при проведении родоразрешения. Кроме подозрения на возникновение эрозии во время беременности, кольпоскопия делается в случае опасения развития онкологического процесса, полипа цервикального канала.
Кроме того, если беременная женщина отмечает наличие таких симптомов, как необычные выделения из половых путей, сыпь на вульве, зуд и жжение во влагалище, болезненность в нижней части живота, боль во время мочеиспускания или кровянистые выделения после секса, ей также рекомендовано пройти кольпоскопию.