Кровотечения при беременности: причины, опасность
Содержание:
- Основные риски срыва беременности на третью неделю после ЭКО
- Анализы и исследования
- Причины токсикоза на ранних сроках
- Кровотечение со сгустками
- О чем «говорят» кровянистые выделения в начале беременности?
- Самопроизвольное прерывание беременности
- Также в разделе
- Появление крови
- Виды антикоагулянтов
- Коричневые на ранних сроках беременности
- Медицинские обследования
- Причины
- Какая шейка матки во время беременности?
- Когда боль в животе после ЭКО является патологией?
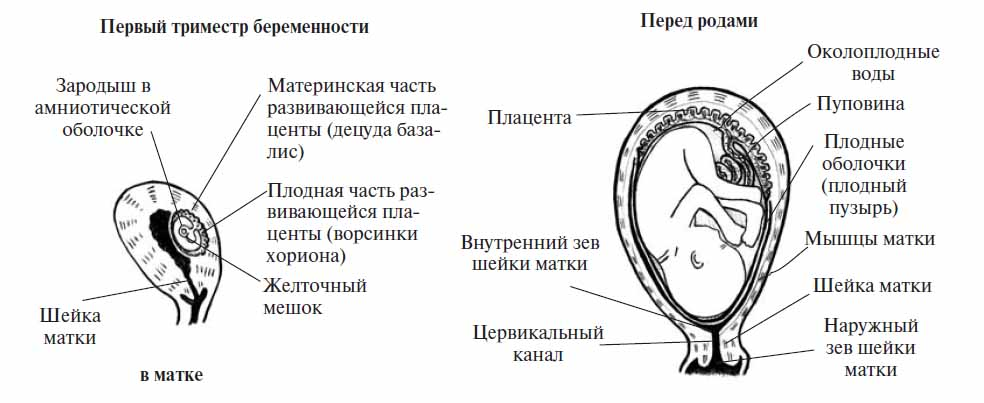
- I триместр
- В заключение
Основные риски срыва беременности на третью неделю после ЭКО
3 неделя беременности после ЭКО сопровождается такими же факторами риска, как при наступлении естественным путем, но с большей долей вероятности выкидыша.
Основными причинами прерывания беременности на таком сроке являются:
- Травмы, сопровождающиеся нарушением прикрепления зародыша к стенке матки;
- Наличие серьезных генетических патологий, несовместимых с жизнью плода;
- Инфекционные заболевания и воспалительные процессы, как поражающие половую систему женщины, так и весь организм;
- Недостаточность прогестерона;
- Прием некоторых лекарственных средств;
- Внематочное расположение плодного яйца.
Повышение рисков при ЭКО обусловлено искусственным вызовом свойственных природной беременности изменений в организме. В первые 3-4 недели после переноса эмбрионов женщине рекомендуется постоянно пребывать под врачебным контролем и обращаться к специалистам при возникновении малейшего повода для беспокойства.
При нормальном протекании первых трех недель женщину могут снять с наблюдения в центре репродуктологии и поставить на учет в обычной женской консультации. Но при желании пациентки беременность может наблюдаться в клинике вплоть до самых родов.
ЭКО, ИКСИ, ИМСИ, ПИКСИ,ЭКО-IVM
Самые результативные методылечения бесплодия
Предимплантационная генетическаядигностика (24) хромосомы
Позволяет провести лечение бесплодия максимально комфортно и безопасно
Вспомогательныйлазерный хетчинг
Современное оборудование
Программа отсроченногоматеринства
Индивидуальный подход
Суррогатное материнство
Это не страшно
Анализы и исследования
Если вы встаете на учет по беременности на шестой неделе, вы получите длинный список анализов. Вам придется сдать несколько пробирок крови, чтобы узнать:
- уровень гемоглобина и сахара;
- содержание прогестерона и ХГЧ;
- концентрацию билирубина, печеночных ферментов, фибриногена;
- статус ВИЧ, СПИД и ЗППП;
- ваш резус-фактор, группу крови и оценить свертывающую систему;
- наличие/отсутствие гепатитов и TORCH-инфекций.
Также врач проведет внешний осмотр, измерит ваш рост, вес, объем таза, артериальное давление. С 6 недели беременности и вплоть до родов еженедельно нужно сдавать общий анализ мочи.
Что покажет УЗИ
Ультразвук может подтвердить беременность, определить количество зародышей и их правильное расположение в теле матки
Это важно, поскольку вовремя диагностировать внематочную беременность – значит сохранить репродуктивные функции женщины
Причины токсикоза на ранних сроках
Существует множество теорий, пытающихся объяснить причины и механизмы развития раннего токсикоза: наиболее признанными считаются так называемая нервно-рефлекторная и иммунологическая.
Согласно нервно-рефлекторной концепции, рвота возникает вследствие нарушения взаимоотношений между корой головного мозга и подкорковыми структурами. Во время беременности интенсивнее, чем обычно, начинают работать подкорковые центры мозга, которые ответственны за большинство защитных рефлексов, в том числе дыхание и сердечную деятельность. В тех же областях подкорковых структур располагаются рвотный и слюноотделительный центры, ядра обонятельной системы мозга. Процессы возбуждения захватывают и их. Поэтому тошноте и рвоте могут предшествовать такие явления, как углубление дыхания, учащение пульса, увеличение количества слюны, бледность, обусловленная спазмом сосудов, изменение обоняния.
Определенную роль в развитии гестоза играют иммунологические нарушения. Сроки появления рвоты обычно совпадают с формированием кровообращения в плаценте, усиленным размножением белых кровяных клеток – лимфоцитов, которые участвуют в иммунных реакциях. Плод является чужеродным для материнского организма, и ее иммунная система таким образом на него реагирует. После полного созревания плаценты, которая накапливает в себе все эти иммунные клетки, токсикоз обычно проходит.
Определенную роль в развитии рвоты беременных играет хорионический гонадотропин человека (ХГЧ). Этот гормон вырабатывается плацентой во время беременности. Его высокая концентрация может провоцировать рвоту.
Кровотечение со сгустками
Как уже описывалось выше, кровянистые сгустки — это фрагменты тканей зародыша, и пытаться его сохранять уже не имеет смысла. Чаще всего они проявляются после посещения туалета и сопровождаются болью спазмирующего характера. Спровоцировать выкидыш могут чрезмерные физические нагрузки и поднятие тяжестей.
Есть и другие состояния, при которых женщина может обнаружить у себя сгусток крови. Беременность 6 недель – срок еще небольшой, поэтому в это время может происходить и отслойка эмбриона. Этот же симптом наблюдается и при трубной или шейной имплантации оплодотворенной яйцеклетки. Замершая беременность чаще бывает на более поздних сроках или даже в предродовом периоде. Однако в редких случаях она может дать о себе знать в первые месяцы вынашивания плода.
Все патологические состояния опасны для жизни женщины. Ее здоровье в это время существенно ухудшается. Это выражается в постоянных головных болях, чрезмерной усталости, слабости. Характеризуются такие патологии перепадами артериального давления, болями в животе и изменениями субфебрильной температуры.

О чем «говорят» кровянистые выделения в начале беременности?
Чем могут быть опасны в начале беременности содержащие кровь выделения? Наибольший риск в этом случае – угроза выкидыша. Причины появления влагалищных выделений весьма различные.
Угроза прерывания беременности
Ваш лечащий врач первым делом должен будет исключить именно эту опасность. При таком риске кровянистые выделения ярко алого цвета, поскольку являются свежей отслойкой плодного яйца. Пациентка чувствует тянущую, ноющую боль в области матки, крестца, поясницы. Если вовремя не начать сохраняющее лечение, самопроизвольный аборт становится абортом в ходу, а это процесс, который остановить уже нельзя. На этой стадии боль имеет характер схваток, поскольку сильно сокращается матка. Количество выделений в разы увеличивается, не исключено возникновение опасного для жизни профузного кровотечения.
Псевдоэрозия шейки матки
Это также весьма распространенная причина подобного рода выделений, которые носят контактный характер и возникают после завершения полового сношения, спринцевания (которое не рекомендуется делать беременным), осмотра гинекологом.
Пузырный занос
Более редкий случай кровянистых выделений – пузырный занос, являющийся следствием того, что ворсинки хориона переродились в кисту, а это приводит к замиранию плодного яйца. Врач при этом должен немедленно выскоблить полость матки для удаления патологии, которая несет угрозу кровотечения и грозит переродиться в злокачественное новообразование – хорионэпителиому.
Кроме того, влагалищные выделения с кровью в первые четыре недели беременности могут являться следствием:
- миоматозных узлов,
- полипов цервикального канала,
- травм в области живота,
- проблем со свертываемостью крови.
Самопроизвольное прерывание беременности
Чаще возникает на ранних сроках (выкидыш), реже — на поздних (преждевременные роды).
Причины
Почти все выше перечисленные состояния могут привести к самопроизвольному прерыванию беременности.
Наиболее часто встречается при:
* тромбофилии — нарушается система свертываемости крови и увеличивается риск развития тромбоза (антифосфолипидный синдром, врожденная недостаточная выработка некоторых факторов свертываемости и др.);
* эндокринных заболеваниях: гестационном сахарном диабете, болезнях щитовидной железы, повышенном уровне мужских половых гормонов;
* иммунологической несовместимости супругов, недостаточности желтого тела;
* хромосомных и генетических аномалиях плода;
* пороках развития матки и др.
Что происходит
Постепенное отторжение плодного яйца (на ранних стадиях) или отслойка плаценты (на поздних сроках).
Проявления
Начавшаяся угроза проявляется тянущими болями в нижней части живота и пояснице. Если отходит плодное яйцо или начинается отслойка плаценты, из влагалища появляются кровянистые выделения светло-коричневого или насыщенно-красного цвета.
Чем грозит
Развитием кровотечения и потерей ребенка. Однако не во всех случаях необходимо сохранять беременность, иногда лучше довериться Природе, избавляющейся от заведомо нежизнеспособного или больного малыша.
Как видите, кровянистые выделения во время беременности могут быть проявлением некоторых довольно серьезных состояний, требующих обязательной медицинской помощи. Будущая мама должна быть бдительна и первых тревожных признаках незамедлительно обращаться к врачу.
врач-ординатор детского отделения
фото: https://www.pexels.com
Также в разделе
| Синдром истощения яичников Синдром истощения яичников — это патологический симптомокомплекс, включающий вторичную аменорею, бесплодие, вегетососудистые нарушения у женщин моложе 38 лет с… | |
| Доброкачественные заболевания молочной железы (фиброкистоз, фиброаденома) Доброкачественные заболевания молочной железы являются частыми и наблюдаются у 50% женщин, чаще — в молодом возрасте. Решение о выполнении биопсии при… | |
|
Эндометрит Эндометрит — воспаление слизистой оболочки матки. Факторами, которые способствуют возникновению эндометрита, являются снижение общего иммунитета… |
|
|
Гинекологические операции (оперативная гинекология) Гинекологические операции условно делятся на две группы: небольшого и большого объема.
Операции небольшого объема |
|
| Кольпит Кольпит — воспаление слизистой оболочки влагалища, вызывается различными микроорганизмами, может возникнуть в результате действия химических, термических,… | |
| Антенатальная диагностика плода Антенатальная диагностика состояния плода заключается в оценке его состояния в полости матки до начала родов. Целью антенатальной диагностики является… | |
| Вульвит Вульвит — воспаление наружных половых органов (вульвы). У женщин репродуктивного периода вульвит чаще развивается вторично при кольпите, эндоцервиците,… | |
| Уреаплазмоз Уреаплазмоз — болезнь мочеполовой системы из класса ЗППП (заболеваний, передающихся половым путем), которой подвержены как мужчины, так и женщины…. | |
| Хирургические методы контрацепции (стерилизация) Хирургические методы контрацепции (стерилизация) применяются как у мужчин, так и у женщин. Стерилизация у женщин обеспечивает непроходимость маточных труб, в… | |
|
Дисфункциональные маточные кровотечения пременопаузального периода Дисфункциональные маточные кровотечения в возрасте от 45 до 55 лет называются климактерическими кровотечениями. Клиника. Как правило, больные предъявляют… |
Появление крови
Выделения с примесью крови из влагалища могут иметь различный вид:
- На 6 неделе беременности розовые выделения характеризуются небольшим количеством эритроцитов крови в слизи. Чаще всего выделяется розовая секреция при повышенной проницаемости и ломкости тонких капилляров во влагалищном канале. Чрезмерная физическая нагрузка (подъем тяжелых предметов), активный половой акт способствуют появлению выделений розового цвета в небольшом количестве. Чаще всего секрет не вызывает реакции окружающей ткани. Небольшое кровотечение останавливается самостоятельно в течение 1-2 дней.
- На 6 неделе беременности кровяные выделения свидетельствуют о продолжающемся кровотечении в половых органах женщины. Данный симптом часто присутствует при закладке плаценты у внутреннего зева шейки матки. В таком случае происходит прорастание сосудов возле шеечного канала, сосуды оголяются, кровь попадает сразу во влагалище и выходит наружу. Угроза прерывания беременности также сопровождается появлением кровянистых выделений на 6 неделе беременности, у женщин болит и тянет живот, повышается тонус матки.
- Темно-коричневые выделения при беременности на 6 неделе обусловлены выделением небольшого количества свернутой крови, смешанной с нормальным секретом желез шейки матки и влагалища. Женщинам, у которых появились коричневые выделения в малом объеме, необходимо пройти гинекологическое обследование с помощью зеркала, а также УЗИ матки. Секрет темного цвета является частым признаком кровоточащей небольшой фибромиомы матки, эндометриоза, а также хронической эрозии в области наружного зева шеечного канала.
Риск развития выкидыша возникает при наличии сбоев в развитии плода, гормональном дисбалансе матери, повышении температуры тела, переносе беременной вирусных респираторных заболеваний, инфекционных процессах в органах малого таза, стрессах, курении, употреблении спиртного и хронической усталости. О начале развития выкидыша свидетельствует боль и кровь на 6 неделе беременности. Причины патологии также могут скрываться в травме, подъеме тяжелых предметов, соматической острой патологии, психологической травме или приеме токсических медикаментов. При появлении острой боли в животе, кровотечения из влагалища, а также резкого нарушения общего состояния требуется неотложная акушерская помощь.
Виды антикоагулянтов
В амбулаторных условиях используются 3 основные группы препаратов:
- Препараты низкомолекулярных гепаринов (эноксапарин, далтепарин, надропарин) – в виде предварительно заполненных шприцев, вводимых подкожно;
- Пероральные препараты из группы антагонисты витамина К (аценокумарол, варфарин);
- Новые пероральные антикоагулянты (апиксабан, ривароксабан, эдоксабан, дабигатран).
При стационарном лечении также используются другие антикоагулянты, включая нефракционированный гепарин или фондапаринукс. Эти лекарства незначительно различаются по механизму действия, а также по способу приема. Однако все они благодаря своему влиянию на процессы свертывания крови предотвращают образование тромбов и закупорку кровеносных сосудов.
К сожалению, использование препаратов, нарушающих свертываемость крови, также чревато осложнениями. Во время лечения антикоагулянтами пациент подвержен риску кровотечения, как легкого, так и тяжелого, потенциально опасного для жизни. Кровотечения могут возникать спонтанно, при передозировке лекарством или после травмы.
Бывают ситуации, когда кровотечение после начала антикоагулянтной терапии является первым симптомом другого заболевания, например, рака пищеварительного тракта.
Следует подчеркнуть, что на действие препаратов из группы антагонистов витамина К влияет диета и применение других препаратов. Следовательно, если пациент, который регулярно принимает эти лекарства, заболевает, например, пневмонией, и ему требуются антибиотики или обезболивающие, может возникнуть кровотечение.
В случае препаратов низкомолекулярного гепарина и так называемых новых пероральных антикоагулянтов очень важно периодически оценивать функцию почек, чтобы определить правильную дозировку. Когда у пациента развивается почечная недостаточность, особенно в виде острого повреждения почек, риск кровотечения значительно увеличивается
Виды антикоагулянтов
Коричневые на ранних сроках беременности
Коричневые выделения – это смесь слизи из цервикального канала и «старой» крови, в которых разрушаются эритроциты. Коричневатые или бурые выделения в дни, соответствующие пропущенной менструации, считаются допустимым явлением. Как правило, их объем не превышает обычных выделений (достаточно ежедневной прокладки), а продолжительность не более 2-х дней.
Коричневатые выделения в первый месяц беременности – это отголосок гормональных изменений связанных с менструальным циклом. Они не должны пугать женщину, но для исключения других причин, рекомендовано сообщить о них своему гинекологу.
Признаки патологии:
- Коричневые выделения, не соответствующие имплантационному (18-22 дня от начала прошлых месячных) или менструальному кровотечению (25-28 день от начала последних месячных) могут говорить об угрозе выкидыша. Об их появлении необходимо срочно сообщить врачу.
- Желтовато-коричневатые выделения с неприятным запахом могут быть признаком бактериального вагиноза – инфекции, развившейся во влагалище. Это состояние также требует обращения к гинекологу.
Медицинские обследования
В этот период нет обязательных медицинских обследований. Врач может порекомендовать сделать УЗИ лишь в качестве плановой диагностической процедуры. Например, чтобы отследить результаты терапии, направленной на сохранение беременности, или оценить тонус матки, размеры плода и плодного яйца на 10-й неделе беременности. Скрининговое УЗИ потребуется чуть позже — на 11–14 неделях, кроме того, в этот же период рекомендуют сделать биохимический скрининг крови.
Проходить медицинские обследования в рекомендованные врачом сроки крайне важно, так как именно в определенные периоды можно с точностью определить, правильно ли развивается малыш, нет ли у него грубых пороков развития, все ли в порядке с маткой и ее шейкой. Если врачом были назначены обследования раньше или у беременной возникли жалобы, пройти диагностические процедуры также необходимо
Могут потребоваться анализы мазков на выявление патогенной микрофлоры, опасной для плода, анализы крови и мочи. Обязательно в первом триместре посещение узких специалистов: стоматолога, отоларинголога, офтальмолога и терапевта, исследование электрокардиограммы. Комплексное наблюдение за здоровьем будущей мамы позволяет снизить риски осложнений при беременности и помогает женщине выносить здорового малыша
Если врачом были назначены обследования раньше или у беременной возникли жалобы, пройти диагностические процедуры также необходимо. Могут потребоваться анализы мазков на выявление патогенной микрофлоры, опасной для плода, анализы крови и мочи. Обязательно в первом триместре посещение узких специалистов: стоматолога, отоларинголога, офтальмолога и терапевта, исследование электрокардиограммы. Комплексное наблюдение за здоровьем будущей мамы позволяет снизить риски осложнений при беременности и помогает женщине выносить здорового малыша.
pixabay.com  / DarkoStojanovic
Причины
Выделение крови может возникнуть на фоне заболевания половой системы или других органов, в частности, из-за патологий гипоталамо-гипофизарной системы, коры головного мозга, щитовидной железы, надпочечников, яичников.
Поэтому в первую очередь врач клиники «Медицина 24/7» выясняет причину кровотечения, чтобы назначить максимально эффективное лечение, консервативное или хирургическое.
Причины ювенильных маточных кровотечений
В пубертатном возрасте аномальные маточные кровотечения бывают спровоцированы инфекционными заболеваниями, авитаминозом, психическими травмами, стрессами, высокими физическими нагрузками.
Причины репродуктивных маточных кровотечений
В репродуктивном возрасте маточные кровотечения обычно возникают по причине осложненных родов, абортов, стрессов, эмоциональных, психических перегрузок, эндокринных заболеваний, воспалительных заболеваний половой системы, приема гормональных контрацептивов.
Причины климактерических кровотечений
При наступлении менопаузы и в постменопаузе причинами маточных кровотечений обычно бывают инфекционные заболевания, а также нервные стрессы и психические травмы.
Экстрагенитальные причины
Аномальные выделения крови могут возникнуть из-за болезней, не связанных с половыми органами, такими как:
- инфекционные заболевания (грипп, брюшной тиф, корь, др.),
- сепсис,
- болезни крови (гемофилия, геморрагический васкулит),
- авитаминоз (дефицит витаминов С, К),
- цирроз печени,
- сердечно-сосудистые заболевания (атеросклероз, гипертония, др.),
- болезни щитовидной железы,
- заболевания гипофиза,
- пиелонефрит,
- заболевания надпочечников.
Генитальные причины
Часто аномальные маточные кровотечения возникают из-за патологий репродуктивной системы (половых органов). Это могут быть:
- внематочная беременность,
- предлежание или преждевременная отслойка плаценты при беременности, родах,
- разрыв матки,
- ущемление или нарушение прикрепления последа,
- снижение тонуса матки после родов,
- миома матки,
- эндометрит,
- хорионэпителиома (злокачественная опухоль),
- разрыв яичника, кисты яичника,
- опухоли яичников,
- травма матки,
- эрозия шейки матки,
- эндометриоз, аденомиоз,
- гиперплазия, полипы эндометрия,
- цервицит,
- эндоцервикоз,
- синдром поликистозных яичников,
- овуляторный синдром.
Какая шейка матки во время беременности?
В течение всего периода вынашивания наблюдается множество изменений шейки матки. На это влияют такие факторы, как:
- индивидуальные особенности строения половых органов конкретной женщины;
- гормональный баланс (концентрация женских половых гормонов – эстриола и прогестерона);
- вес плода (или плодов при многоплодной беременности), осуществляющего давление на шейку матки;
- наличие маточных патологий, травм и других дефектов.
Рассмотрим, как изменяются характеристики шейки матки во время беременности при условии, что женщина абсолютно здорова:
- Размер. Сразу после зачатия и примерно до второй половины беременности шейка матки удлиняется. Так, на 24-й неделе в норме ее длина составляет около 3,5-5 см. Однако, затем по мере роста плода она укорачивается — на 28 неделе до 3,5-4 см, а на 32 неделе – до 3-3,5 см. Помочь отследить эти изменения позволяет ультразвуковое сканирование длины шейки матки. Если женщина здорова, то эта процедура не проводится. Однако, если она имеет осложненную беременность или у нее были выкидыши в прошлом, ей назначается УЗИ, так как чрезмерно короткая шейка матки может спровоцировать преждевременные роды. Также в ходе вынашивания изменяется диаметр цервикального канала. В норме на всем протяжении беременности он остается полностью сомкнутым, и раскрывается лишь непосредственно перед родами. Благодаря этому маточная полость и плод надежно защищены от проникновения инфекций. Слишком раннее раскрытие шейки матки также может спровоцировать выкидыш. Такой риск обусловлен слишком малой длиной органа, слабостью мышц или слишком большим весом плода (а также многоплодием).
- Цвет. До беременности при условии отсутствия у женщины патологий (например, эрозии) шейка матки имеет розовый оттенок. После зачатия в ней увеличивается количество кровеносных сосудов, из-за чего цвет меняется на синеватый. Оценка окраса является одним из дополнительных критериев, позволяющих установить наличие беременности при гинекологическом осмотре (гистероскопии).
- Консистенция. Шейка матки до беременности имеет плотную фактуру, после зачатия под влиянием половых гормонов она становится более мягкой. Железы в цервикальном канале начинают вырабатывать большое количество слизи, которая образует «пробку», надежно запечатывающую матку и плод на весь период вынашивания. Незадолго до родов, когда шейка матки начинает расширяться, это образование отделяется и выходит естественным путем, освобождая проход для плода.
Нормальные физиологические изменения шейки матки варьируются в зависимости от индивидуальных особенностей организма женщины. Например, у некоторых из них может наблюдаться пониженное выделение слизи цервикальными железами, у других – малое изменение длины в процессе вынашивания. Если какие-то изменения происходят в не слишком выраженной степени, это еще не означает наличия какой-либо патологии или высокого риска для самой матери и плода. Однако, по усмотрению врача он может назначить более частое наблюдение шейки матки, чтобы исключить такую возможность.
Сделайте первый шагзапишитесь на прием к врачу!
Записаться на прием к врачу
Когда боль в животе после ЭКО является патологией?
В некоторых случаях болевой синдром после экстракорпорального оплодотворения свидетельствует о нарушениях процесса зачатия или функционирования внутренних органов. От нормальной «физиологической» боли он отличается высокой интенсивностью, серьезно мешающей жизнедеятельности пациентки, большей продолжительностью и часто сопровождается следующими симптомами:
- обильными кровянистыми выделениями из влагалища;
- вздутием живота, нарушениями пищеварения (тошнотой, запорами, поносом);
- значительным повышением локальной или общей температуры тела.
Причинами патологической боли в животе при ЭКО являются следующие нарушения гестации или репродуктивной системы организма.
Синдром гиперстимуляции яичников. Это патологическое состояние возникает при введении чрезмерных доз гормональных препаратов для увеличения числа созревших яйцеклеток. Из-за этого яичники достигают в размере десятков сантиметров, что приводит к сдавливанию соседних органов, сосудов и нервов, что сопровождается выраженной болью. Также синдром гиперстимуляции может сопровождаться такими симптомами, как повышение температуры, тошнота, рвота, нарушения стула, потеря аппетита, помрачнение сознания, обмороки и т. д. Легкая и средняя степень этой патологии не угрожают жизни и здоровью пациентки и в специализированной терапии не нуждаются – достаточно прекратить курс гормональных инъекций и соблюдать режим дня и питания, предписанный врачом. Тяжелая форма гиперстимуляции яичников способна нанести серьезный ущерб женскому организму и даже спровоцировать летальный исход, поэтому при нем назначается симптоматическое лечение, направленное на устранение опасных симптомов.
Травмы. Травматизация матки и яичников свойственна процедуре экстракорпорального оплодотворения, однако в норме ущерб здоровью пациентки от них невелик и полностью устраняется в течение нескольких дней. Однако, при некорректном проведении ЭКО могут возникнуть более обширные травмы органов репродуктивной системы и брюшной полости, которые сопровождаются обильными кровотечениями, воспалениями, развитием вторичных инфекций, занесенных недостаточно чистыми медицинскими инструментами и т. д. В таких случаях болевой синдром усиливается и не проходит самостоятельно – для ее устранения требуется медикаментозное и/или хирургическое лечение.
Выкидыш. Даже правильно проведенная процедура ЭКО не дает полной гарантии успешного зачатия. У многих пациенток после переноса эмбрионов может возникнуть самопроизвольное прерывание беременности еще на стадии имплантации или после нее. В таких случаях симптоматика выкидыша аналогична таковой при естественном зачатии и включает спазматические боли в нижней части живота и пояснице, обильное маточное кровотечение.
Многоплодная беременность. Это состояние рассматривается в медицине не как патология, требующая обязательного лечения, но как осложнение, при котором женщина нуждается в особом уходе. Оно развивается в связи с тем, что при ЭКО в некоторых случаях пациентке подсаживают сразу несколько эмбрионов, чтобы повысить шансы на успешное зачатие. Как правило, из всех пересаженных зародышей успешно приживается только один, но иногда их количество может быть и большим. Из-за этого матка существенно увеличивается в своих размерах, возникает растяжение поддерживающих ее связок, что также сопровождается болезненными ощущениями. Помимо болевого синдрома, симптоматика многоплодной беременности может также включать артериальную гипертензию, анемию, рвоту, предлежание плаценты, многоводие и т. д.
Сделайте первый шагзапишитесь на прием к врачу!
Записаться на прием к врачу
I триместр
Кровянистые выделения в первом триместре бывают наиболее часто и не всегда являются признаком патологии. Они наблюдаются примерно у каждой четвертой беременной женщины. Иногда незначительные мажущие выделения в срок ожидаемой менструации в первые три месяца возможны и в норме. Однако этот симптом всегда заставляет насторожиться.
При своевременно оказанной медицинской помощи в большинстве случаев беременность удается сохранить.
Возможна ситуация, когда мажущие выделения появляются за несколько дней до срока ожидаемой менструации, пока женщина еще не знает о своей беременности. Такие выделения объясняются прикреплением плодного яйца к матке. Они могут быть первым признаком беременности. Обращение к врачу требуется после установления беременности в том случае, если повышен риск угрозы прерывания (например, если вы длительно лечились от бесплодия, либо если ранее у вас были выкидыши).
Угроза прерывания беременности
Это, пожалуй, наиболее частая причина кровянистых выделений в первом триместре. При этом мажущие выделения могут сопровождаться тянущими болями внизу живота или в области крестца и поясницы различной интенсивности. По УЗИ при этом может определяться участок отслойки плодного яйца и гипертонус матки.
При начавшемся выкидыше выделения более обильные, практически всегда сопровождаются болями. Боли приобретают схваткообразный характер. Сохранение беременности возможно.
При свершившимся выкидыше («аборт в ходу») выделения обильные, возможно кровотечение, в выделениях могут определяться ткани плода. Боли схваткообразные, интенсивные. Сохранение беременности невозможно. В стационаре производится выскабливание полости матки, если по УЗИ определяется задержка тканей плодного яйца в матке. При массивном кровотечении может потребоваться переливание крови.
Внематочная беременность
Кровянистые выделения могут быть первым и до некоторого времени единственным симптомом внематочной беременности. В этом случае они также могут сопровождаться болями (тянущими или схваткообразными). При прогрессировании внематочной беременности незначительные выделения могут перейти в кровотечение, опасное для жизни (это происходит при разрыве «беременной» маточной трубы).
Точный диагноз устанавливается по УЗИ. Своевременное обращение к врачу часто позволяет сохранить трубу, при разрыве трубы она удаляется.
Редким вариантом внематочной беременности является шеечная беременность. Кровотечение при этом всегда обильное. Методом лечения является удаление матки с шейкой, так как отделение плодного яйца невозможно, а кровотечение обусловлено повреждением сосудов матки.
Патология шейки матки
При эрозии шейки матки мажущие выделения обычно появляются после полового акта, либо после гинекологического осмотра («контактные» кровотечения). Они безболезненны. Выделения появляются потому, что в месте эрозии слизистая оболочка легко травмируется, особенно при беременности, когда ткани становятся более рыхлыми, а кровенаполнение их увеличивается. Эрозия при беременности может появляться впервые. Если точно установлено, что источником выделений является эрозия шейки матки, такие выделения опасности не представляют. Обычно они проходят самостоятельно через несколько часов.
Также возможно выявление полипа шейки матки. При этом кровотечение необильное. Рекомендуется половой покой. В некоторых случаях возможно удаление кровоточащего полипа.
Пузырный занос
Пузырный занос – это состояние, при котором наблюдаются своеобразные изменения ворсин хориона (зародышевой оболочки, окружающей эмбрион), выражающиеся в их резком увеличении и пузырькообразном расширении. При отторжении этих «пузырьков» происходит кровотечение. Размеры матки при этом не соответствуют сроку беременности, а намного превышают его. Проявления токсикоза выражены намного сильнее, чем при нормально протекающей беременности. Плод в матке по УЗИ при этом не определяется.
Единственным способом остановки кровотечения является выскабливание полости матки. Дальнейшее прогрессирование беременности невозможно.
Частота пузырного заноса составляет примерно 1:1000 беременностей.
Следующую беременность рекомендуется планировать не ранее чем через 2 года.
В заключение
Малоинтенсивная боль в нижней части живота после ЭКО – физиологическая норма, с которыми сталкивается подавляющее большинство женщин, проходящих эту процедуру. Боль в таких случаях является естественной реакцией женского организма на изменения, вызываемые стимуляций яичников, извлечением яйцеклеток, подсадкой и имплантацией эмбрионов. Как правило, она проходит самостоятельно при соблюдении пациенткой врачебных рекомендаций и ограничений. Если живот разболелся слишком сильно, назначается прием слабых обезболивающих препаратов на растительной основе, нестероидных противовоспалительных средств, уменьшающих воспалительные процессы при заживлении микротравм матки и яичников.
Интенсивный болевой синдром, не проходящий самостоятельно и сопровождаемый другими симптомами (кровотечением, спазмами и т. д.) – повод обратиться за врачебной помощью. В зависимости от конкретных причин, которыми вызвана боль, врач подбирает соответствующее лечение, руководствуясь принципами сохранения жизни и здоровья матери и ее малыша.