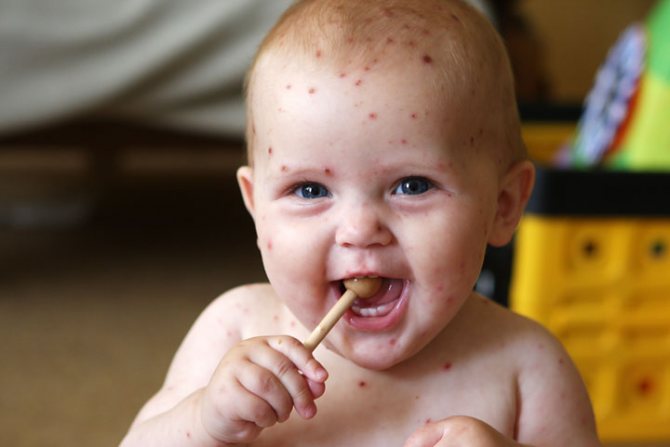
Пиодермиты
Содержание:
- Виды заболевания
- К каким докторам следует обращаться если у Вас Пиодермия:
- Симптомы
- Системная терапия
- Причины возникновения пиодермий
- Диагностические методы
- Стрептодермия у беременных
- Лечение паронихии
- Проявления болезни
- Псориаз
- Какой врач лечит стрептодермию
- Чем опасна чесотка?
- Где купить
- Лечение Пиодермии:
- Ответы на часто задаваемые вопросы по чесотке
- Как лечить пиодермии?
- Чем опасна стрептодермия
- Лечение Пиодермии:
- Online-консультации врачей
Виды заболевания
В настоящее время известно около четырехсот различных видов грибов, которые могут быть патогенны для человека при определенных условиях. По типу поражаемых тканей различают микозы:
- поверхностные, поражающие кожу и слизистые оболочки:
- глубокие, областью поражения которых служат подкожные ткани;
- висцеральные, которые паразитируют на внутренних органах.
В соответствии с разновидностями грибков, паразитирующих на человеке, наиболее распространенными являются следующие заболевания.
- Руброфития. Грибок рубрум трихофитон поражает межпальцевые промежутки, стопы, реже поселяется в кожных складках и на голове. Кожа в месте поражения краснеет и шелушится, на ней появляются узелки и мелкие бугорки. При поражении кожи туловища образовывает большие пятна покрасневшей кожи с ярко-красными концентрическими валиками.
- Микроспория. Как правило, грибок передается от больных кошек или собак и поражает пушковые волосы на теле, реже – кожные покровы с формированием очага воспаленной кожи с шелушением и пузырьками, окруженного валиком. Микроспоры устойчивы к внешним воздействиям.
- Трихофития. Грибок трихофитон паразитирует на коже, поражая преимущественно открытые участки тела – лицо, руки. Он отличается высокой контагиозностью. У людей вспышки заболевания чаще всего регистрируются в конце лета и осенью при проведении полевых работ, когда люди контактируют с сеном и соломой, на которых инфекцию оставили больные грызуны.
- Разноцветный лишай. Причиной часто встречающегося микоза гладкой кожи служит малассезия фурфур. Очаги, как правило, образуются на груди и животе, реже – на других участках тела: появляются небольшие розовые пятнышки, цвет которых затем меняется на желтый или коричневый. Их покрывают грубые чешуйки, по виду напоминающие отруби. Множественные пятна вскоре сливаются в крупные образования.
- Себорейный дерматит. Это распространенный микоз кожи головы, поражающий волосистую часть, в том числе кожу бровей, ресниц, усов и бороды, причиной которого является питироспорум овале. Разновидность питироспорум орбикуларе паразитирует на гладкой коже туловища. Это липофильные грибки, питательной средой для которых служит кожное сало. Пораженные участки кожи отмечены воспалениями и шелушащимися корочками.
- Кандидоз. Дрожжеподобные грибы кандида поселяются в кожных складках, на слизистых оболочках и образуют красноватые пятнышки, покрытые мелкими пузырьками. Через время на месте пузырьков появляются эрозированные участки ярко-красного цвета.
Существует множество видов микоза кожи, подкожных тканей и внутренних органов, которые встречаются намного реже перечисленных видов.
К каким докторам следует обращаться если у Вас Пиодермия:
Дерматолог
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Пиодермии, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Симптомы
Клиническая картина пиодермий очень разнообразна, она зависит от вида возбудителя, течения процесса, формы болезни и многих других факторов.
К самым распространенным относятся поверхностные формы заболевания:
- Остиофолликулит. Представляет собой воспаление кожных покровов, с образованием множества гнойных папул, пронизанных волоском. Такие образования, спустя несколько дней после высыпания, подсыхают и на их месте образуются тонкие рубчики.
- Вульгарный сикоз. Излюбленной его зоной являются места близь волосяного покрова на лице и голове (область лба, висков, подбородка, под носом, возле бровей). Характеризуется болезнь появлением большого количества остиофолликулитов. В зонах их расположения больные чувствуют выраженный дискомфорт и болезненность.
- Пузырчатка. Диагностируется у новорожденных в первые дни жизни. Патология проявляется образованием крупных очагов с гноем пузырчатой формы, на поверхности которых появляются эрозии и струпья.
- Стрептококковое импетиго. Проявляется распространением мелких гнойников по всему лицу, при заживлении они покрываются плотными желтыми корками.
- Простой лишай. Протекает с образованием розовых пятен в области лица и головы, они шелушатся и умеренно зудят.
Глубокие формы пиодермий:
- Фурункул. Характеризуется образованием воспаления с нагноением. По его центру располагается плотный стержень, он может вскрыться самостоятельно или с помощью хирургического вмешательства.
- Карбункул. Представляет собой группу слившихся фурункулов. Это весьма болезненное образование, гной из него удаляют оперативным путем.
- Гидраденит. Поражает потовые железы, они сильно воспаляются, краснеют и отекают, при прикосновении или надавливании на них ощущается боль. Эта форма пиодермии часто проявляет себя в области половых органов, поэтому его изучением и лечением занимается дерматовенерология.
- Эктима вульгарная. Болезнь с образованием пустул с гнойно-геморрагическим содержимым, со временем они изъязвляются и рубцуются. Процесс их заживления порой занимает почти месяц.
Системная терапия
Выбор антибиотика определяется этиологическим агентом и его чувствительностью. Так, стрептококк высоко чувствителен к b-лактамным антибиотикам и наиболее активными являются природные пенициллины. При лечении стафилодермий наиболее высоко эффективными и вызывающими относительно меньшее число негативных реакций являются антибиотики-макролиды (Рокситромицин, Эритромицин, Кларитромицин) и цефалоспорины, высоко устойчивые к b-лактамазам. Продолжительность антибиотикотерапии варьирует от 7-10 дней до 1-2 месяцев в зависимости от формы заболевания.
При заболеваниях средней тяжести назначаются препараты для приема внутрь (Феноксиметилпенициллин, Амоксициллин/Клавуланат, Цефалексин, Цефадроксил, Азитромицин, Эритромицин, Линкомицин, Моксифлоксацин, Левофлоксацин, Клиндамицин и др.). При тяжелом течении проводится парентеральная терапия (Оксациллин, Цефазолин, Бензилпенициллин, Клиндамицин, Ампициллин, Линкомицин и др.).
При хроническим течении пиодермий с частыми рецидивами назначают специфическую иммунотерапию — анатоксин стафилококковый в возрастающих дозах с интервалом в 3–5 дней, стафилококковый бактериофаг, стафилококковый антифагин, антистафилококковый иммуноглобулин, стрептококковую вакцину, бактериофаг стрептококковый жидкий.
У ослабленных пациентов при тяжелом течении используют иммуномодулирующие препараты (Изопринозин, Т-активин). Для лечения акне в тяжелых формах женщинам могут назначаться эстрогены, андрогены: Спиронолактон и Ципротерон (антагонисты андрогенов), ароматические ретиноиды (Изотретиноин). В случае язвенной пиодермии антибиотики могут дополняться глюкокортикостероидами (Дексаметазон, Преднизолон).
Доктора
специализация: Дерматолог
Спандерашвили Теона Паатовна
нет отзывовЗаписаться
Подобрать врача и записаться на прием
Лекарства
Метиленовый Синий
Мупироцин
Ихтиол
Феноксиметилпенициллин
Эритромицин
Цефалексин
Ампициллин
Моксифлоксацин
Изопринозин
Преднизолон
Анатоксин Стафилококковый
- Препараты для местной терапии (Метиленовый синий, Бриллиантовая зелень, Фукорцин, Калия перманганат, Эозин, краска Кастеллани, раствор Перекиси водорода, Повидон-йод, Хлоргексидин, Ихтиол, Эритромициновая мазь, Фузидовая кислота, Сульфатиазол серебра, Линкомицина гидрохлорид, Мупироцин).
- Препараты для системной терапии (Феноксиметилпенициллин, Амоксициллин/Клавуланат, Цефалексин, Цефадроксил, Азитромицин, Эритромицин, Линкомицин, Моксифлоксацин, Левофлоксацин, Клиндамицин, (Оксациллин, Цефазолин, Бензилпенициллин, Ампициллин, Линкомицин, Изопринозин, Т-активин, Дексаметазон, Преднизолон, Анатоксин стафилококковый, Вакцина стафилококковая, иммуноглобулин антистафилококковый человека).
При глубоких формах пиодермии общее УФО, УВЧ–терапия местно, фонофорез/электрофорез лидазы и антибиотиков, ультразвук, лазеротерапия.
Причины возникновения пиодермий
Пиодермиями называются гнойничковые заболевания кожи. Таковые, по данным ВОЗ, составляют треть инфекционных дерматологических заболеваний. Третья часть от общего числа больных пиодермией временно теряют трудоспособность.
Причины возникновения пиодермий определяются бактерионосительством, в частности кокковой микрофлорой — преимущественно стафилококками и стрептококками. Примечательно, что эти микроорганизмы встречаются и на коже здоровых людей, 8-10% из них оказываются патогенными. На коже людей, которые переболели пиодермиями или болезнями внутренних органов бактериального происхождения, стафилококки и стрептококки обнаруживают в 9 из 10 случаев.
Первостепенное значение в развитии гнойничковых болезней кожи имеет снижение местной и общей антибактериальной резистентности организма. Способствовать развитию этих болезней могут экзогенные и эндогенные факторы.
К факторам внешнего происхождения, провоцирующим развитие пиодермий, относят:
- переохлаждение,
- перегревание с усиленным потоотделением и мацерацией,
- загрязнение кожи,
- микротравмы,
- длительное употребление больших доз медикаментов, в частности цитостатиков и кортикостероидов, которые подавляют иммунологическую реактивность организма.
К факторам внутреннего происхождения относят:
- сахарный диабет,
- снижение иммунологической реактивности различного генеза,
- хроническое бактерионосительство,
- гиповитаминозы.
Различают первичные пиодермии, развивающиеся на неизмененной коже, и вторичные, которые осложняют течение преимущественно зудящих дерматозов. Развиваться вторичные пиодермии могут на фоне чесотки, экземы и других кожных дефектов вследствие частых расчесов, которые и оказываются входными воротами для инфекции. Общепризнанной классификации пиодермий не существует, хотя и различают несколько их подвидов:
- везикулопустулез,
- псевдофурункулез,
- обычная эктима,
- язвенно-вегетирующая пиодермия,
- шанкроподобная пиодермия.
Различают острое и хроническое течение пиодермий. Хроническая развивается из острого диффузного или обычного импетиго вследствие:
- нерациональной терапии,
- снижения сопротивляемости организма и затяжного течения на протяжении нескольких месяцев.
Очаги поражения при пиодермии характеризуются:
- четкими фестончатыми контурами,
- наличием венчика отслоенного эпидермиса по периферии,
- синюшно-беловатым инфильтратом,
- послойными желто-серозными корочками,
- вероятно развитие эрозий.
Они могут напоминать псориатические поражения. В период обострения наблюдают выделение сукровицы, отек, эритему, разрастание новых очагов по краю.
Диагностические методы
Для диагностики стрептодермии врач не ограничивается осмотром и сбором анамнеза, так как внешние признаки заболевания легко спутать с другими кожными инфекциями. Чтобы получить точные данные, пациенту назначают:
- микроскопическое исследование;
- бакпосев – наиболее информативный метод исследования, который позволяет не только обнаружить возбудителя инфекции, но и установить его патогенность, а также проверить, насколько он чувствителен к антибиотикам.
Оба анализа назначают только при условии, что пациент не пользовался антибиотиками либо другими лекарственными средствами. Пациенту может понадобиться консультация эндокринолога в случае, если у него присутствует диабет или есть подозрение на наличие этого заболевания.
Стрептодермия у беременных
Беременность приводит к гормональной перестройке организма и к снижению иммунитета, так как организм бросает свои силы на развитие малыша в утробе матери. В этот момент женщина может заболеть стрептодермией.
Особенности протекания болезни у будущих мам:
- Если болезнь не имеет осложнений, она не опасна для ребенка. Заражение плода возможно лишь при попадании стрептококка в кровяное русло женщины.
- Инфекция может попасть ребенку во время родов, кожа малыша не имеет защиты от стрептококка. Болезнь вызывает осложнения и очень опасна для младенца.
Вот почему так важно вовремя пролечиться, до появления ребенка на свет. Врачи подбирают щадящую схему терапии
Препараты не опасны для малыша, но вполне эффективны. Предпочтение отдается кремам и мазям. Самостоятельный выбор средств категорически запрещается. Необходимо согласовать с врачом.
Лечение паронихии
При неосложненном течении заболевания возможно применение консервативных методов:
- антибактериальные препараты с учетом чувствительности возбудителя (если процесс вызван бактериями);
- наложение повязок с лекарственными препаратами и антисептиками;
- дренаж гноя.
Лечение кандидозной паронихии занимает более долгое время и предполагает применение противогрибковых препаратов, местную терапию (кремы, мази, растворы, антисептические повязки) и дренаж гноя. Хорошим терапевтическим эффектом в данном случае обладает ультразвуковая терапия.
При прогрессирующем течении паронихии показано хирургическое лечение под местной анестезией. Тактика и ход выполнения операции зависят от тяжести течения и степени поражения.
При любом варианте и форме патологического процесса важно устранение всех предрасполагающих факторов и лечение сопутствующих заболеваний
Проявления болезни
Стрептококки проникают в организм через незначительные повреждения кожи и слизистых оболочек и начинают активно размножаться с выделением в окружающие ткани токсинов и факторов защиты от иммунных клеток. Спустя 7-10 дней после инфицирования в организме больного формируется общая реакция на инфекцию в виде повышения температуры тела, недомогания, болей в мышцах и головных болей. Но основным симптомом стрептодермии является появление характерных высыпаний на коже, сопровождающихся зудом. Внешний вид и локализация кожных проявлений определяются текущим клиническим вариантом болезни.
- Стрептококковое импетиго – небольшие пузырьки с прозрачной жидкостью, которая затем мутнеет и трансформируется в гной. Спустя несколько дней на их месте появляются желтовато-рыжие корочки с рыхлой структурой. Количество пузырьков растет, пятна пораженной кожи увеличиваются в размерах, в центре каждого пятна располагаются корочки, а по краю – свежие пузырьки на фоне отечной кожи.
- Заеда – щелевидная эрозия кожи, образующаяся в уголках рта. Она выглядит как трещина, окруженная отслаивающимися частичками кожи и желтыми корочками. Это одна из наиболее тяжело излечиваемых форм болезни, так как пораженный участок дополнительно травмируется во время еды или при разговоре.
- Панариций – подковообразное воспаление вокруг ногтевой пластины на пальце руки. Кожа приобретает розово-синюшный оттенок, отекает, по краю кутикулы отслаивается, а из-под ногтевого валика при нажатии выделяется гной.
- Опрелость – разновидность стрептодермии, признаки которой чаще всего появляются у людей с диабетом второго типа, ожирением, гиперкортицизмом либо на фоне себорейного дерматита. Заболевание локализуется преимущественно в естественных складках кожи – между ягодиц, в паховой зоне, в подмышечных впадинах, за ушами, под молочными железами и т.д. Поражению кожи способствует интенсивное потоотделение и мацерация рогового слоя кожи, появляется ярко-красное эрозивное пятно и трещины в глубине складки. Пятно постоянно мокнет, вызывая жжение и зуд.
- Острая диффузная стрептодермия локализуется преимущественно на коже ног, вокруг инфицированных ран, ожогов или свищей. Пораженные участки с мокнущей поверхностью и желтыми корочками окаймляют травмированную зону. Инфекция сопровождается отеком конечностей и гиперемией, часто развиваются осложнения в виде воспалений лимфоузлов.
- Простой лишай появляется преимущественно на коже лица в виде ярко-розовой сыпи с четко очерченными границами.
- Эктима – тяжелая форма заболевания с проникновением гнойного процесса глубоко в ткани. На месте поражения кожи образуется язвенно-некротическое образование, а после заживления остается рубец.
При отсутствии лечения инфекционный воспалительный процесс распространяется на другие участки тела.
У вас появились симптомы стрептодермии?
Точно диагностировать заболевание может только врач.
Не откладывайте консультацию — позвоните по телефону
+7 (495) 775-73-60
Псориаз
Псориаз – неинфекционное кожное заболевание, вызванное проблемами с иммунной системой, характеризующееся появлением красных пятен или бляшек, покрытых скоплением омертвевших клеток.
Псориаз
Результаты проведенных исследований показали, что существуют некоторые генетические связи между генами, вызывающими ВЗК, и теми, которые вызывают псориаз. Например, у 10% людей с язвенным колитом обнаружены родственники первой линии с псориазом, что более чем в три раза больше по-сравнению с обычными (3%). Для полного понимания этих связей необходимы дополнительные эксперименты.
Псориазом страдают многие с язвенным колитом или другими ВЗК, то есть он может быть не только самостоятельным иммуноопосредованным заболеванием, но и проявлением воспаления кишечника.
Для лечения псориаза вначале назначают местное применение мазей, растворов (гормональных – Дайвобет, дипросалик, гомеопатических – Псориатен, метаболитов витамина D3 – Дайвонекс). Затем простое ультрафиолетовое облучение кожи (фототерапия или УФ-Б) или с применением фотосенсибилизаторов (фотохимиотерапия или УФ-А) и только после этого системные препараты.
Какой врач лечит стрептодермию
Стрептодермию лечит врач-дерматолог. Дерматологом является узкий специалист профильного образования, который выявляет и лечит кожные заболевания. В нашей клинике прием ведет врач-дерматолог с большим стажем работы, прошедший дополнительные курсы повышения квалификации по современным методикам лечения.
Он специализируется на приеме взрослых и детей. Все услуги сертифицированы.
Во время приема врач собирает анамнез – информацию о характере течения болезни, о хронических заболеваниях, аллергических реакциях и так далее. Далее он осматривает пораженные участки, делает выводы и направляет на дальнейшие лабораторные исследования.
По результатам анализов доктор ставить окончательный диагноз и назначает лечение.
Он также рекомендует определенную диету, объясняет необходимый режим труда и отдыха.
Если следовать рекомендациям врача и вовремя обращаться за лечением, то потребуется 7-10 дней, чтобы полностью выздороветь.
Чем опасна чесотка?
Чесотка опасна осложнениями. Если лечить не правильно, недолечить или запустить болезнь, могут возникнуть серьезные кожные заболевания из-за попадания в ранки инфекций. Наиболее частые осложнения:
- Аллергическая реакция. Организм реагирует на токсины, выделяемые паразитами, образуются прыщи, которые зудят. Аллергия может появиться и в результате использования каких-либо некачественных или неподходящих лекарственных средств против чесотки.
- Посткабиозный дерматит. Некоторые противочесоточные препараты могут вызвать сбой в иммунной системе и привести к вторичным высыпаниям на коже. Они могут держаться до 3 недель и сильно зудеть.
- Альбуминурия. Некоторые противопаразитарные препараты способны провоцировать заболевание почек. Болезнь определяют по анализам мочи.
- Присоединение инфекции. Когда сильно чешется кожа, человек не может себя контролировать и расчесывает прыщи на коже. Бактерии легко попадают на поврежденную поверхность и вызывают фурункулез, микробную экзему.
- Гиперемия. На участках кожи, пораженных клещом, увеличивается приток крови, в следствие чего образуются обширные красные пятна.
При грамотных действиях врача и правильно подобранной схемы лечения эти осложнения маловероятны. Лечение чесотки всегда индивидуально.
При отсутствии должного лечения чесотка имеет риск перейти в хроническую форму. И тогда она длится на протяжении многих лет, имея периоды обострения и ремиссии.
Где купить
Нижегородская областьРеспублика ТатарстанЧувашская РеспубликаКалужская областьРеспублика МордовияЛипецкая областьОрловская областьВологодская областьВоронежская областьРязанская областьИвановская областьТульская областьРеспублика Марий ЭлЯрославская областьСмоленская областьРеспублика БашкортостанОренбургская областьВолгоградская областьПриморский крайАлтайский крайИркутская областьХанты-Мансийский автономный округЗабайкальский крайКраснодарский крайБелгородская областьКемеровская областьСвердловская областьЧелябинская областьСамарская областьСаратовская областьУльяновская областьМурманская областьВладимирская областьСанкт-ПетербургТверская областьЛенинградская областьМоскваАрхангельская областьСтавропольский крайРеспублика АдыгеяРостовская областьКировская областьТомская областьМосковская областьКрасноярский крайБрянская областьКурская областьУдмуртия PеспубликаРеспублика АлтайКалининградская областьНовгородская областьКостромская областьОмская областьРеспублика Северная Осетия-АланияХабаровский крайНовосибирская областьРеспублика БурятияПензенская областьТамбовская областьТюменская областьКурганская областьАстраханская областьРеспублика КарелияКабардино-Балкарская РеспубликаПермский крайРеспублика КомиКарачаево-Черкесская РеспубликаПсковская областьКамчатский крайЯмало-Ненецкий автономный округЕврейская автономная областьМагаданская областьАмурская областьРеспублика ХакасияРеспублика Саха (Якутия)Республика ТуваРеспублика КалмыкияСахалинская областьРеспублика ДагестанРеспублика ИнгушетияЧеченская Республика
Лечение Пиодермии:
Лечение пиодермий этиологическое, патогенетическое, симптоматическое; начинают с выбора антибиотиков на основании данных бактериологического исследования и теста на чувствительность к ним, при необходимости на фоне терапии сопутствующих заболеваний. Антибиотики первого поколения или высокоэффективные полусинтетические пенициллины и цефалоспорины 3 поколений при одних и тех же нозологических формах применяют в зависимости от вида чувствительности и возбудителя.
При остром течении заболевания антибиотики следует назначать не менее 5-7 дней, при хроническом – 7-14 дней.
В лечении пиодермий используют тетрациклины (тетрациклин, доксициклин, метациклин), аминогликозиды, макролиды, линкомицин, рифампицин, фузидин и др.
В лечении больных хронической пиодермией, особенно тяжелой (язвенно-вегетирующая, гангренозная формы), невозможно обойтись без препаратов, воздействующих на микроциркуляцию крови. В качестве ангиопротекторов чаще используют актовегин по 5 мл внутривенно ежедневно, трентал, теоникол, никотинат натрия. Из гепатопротекторов целесообразно назначать силибор, солизим, нигедазу по 1 таблетке 3 раза в день в течение 3 нед, эссенциале форте и др.
Показаны витамины группы В (В6, B12), поливитамины и поливитаминные препараты с микроэлементами.
При лечении хронических пиодермий, особенно глубоких (хроническая язвенная, язвенно-вегетирующая, гангpенозная формы), назначают кортикостероидные препараты и цитостатики. Кортикостероиды (преднизолон) назначают в дозе 15-20 мг/сут в течение 15-20 дней с последующим снижением дозы каждые 3-5 дней до полной отмены. При гангренозной пиодермии дозы кортикостероидов значительно выше – 40-60 мг/сут. Из цитостатиков предпочтение отдается метотрексату, который вводят по 50 мг 1 раз в неделю внутримышечно (2-3 инъекции на курс).
Средства специфической иммунотерапии: вакцина стафилококковая лечебная, бесклеточная сухая стафилококковая вакцина.
Иммунокорригирующие средства после антибиотикотерапии назначают тем больным, у которых ремиссия короче 3 мес, желательно после определения показателей иммунитета и чувствительности к иммуномодулирующим препаратам in vitro.
Повторные курсы иммунокорректоров проводят с учетом показателей иммунограммы или гемограммы, если исследование количества популяций и субпопуляций лимфоцитов невозможно.
Иммуномодуляторы назначают, если лимфоцитов менее 1000 в 1 мкл крови (менее 19%) и эозинофилы отсутствуют.
В комплексном лечении больных хронической пиодермией используют широкий спектр иммунокорригирующих препаратов (тактивин, тимоген, тимоптин, тималин, миелопид, ликопид, рузам).
Возможно чрескожное облучение крови гелий-неоновым лазером с использованием аппарата УЛФ-01 (длина волны 0,632 МКМ). Световод накладывают на область проекции кубитальной вены. Мощность на выходе световода 17 мВт, экспозиция 20-30 мин. Процедуры назначают ежедневно, на курс 15 процедур.
Наружное лечение пиодермий. При язвенных дефектах удаляют корки, некротические участки ткани, гной, промывают гнойные очаги асептическими растворами (фурацилин 1:5000, 1% раствор борной кислоты, 1% раствор танина), затем используют аэрозоль гелевина, 1% раствор диоксидина, 2% раствор хлоргексидина биглюконата. При воспалительной инфильтрации в очагах на фурункулы, карбункулы, гидрадениты накладывают ихтиол с димексидом (1:1), трипсин, химопсин, химотрипсин для отторжения некротических участков ткани и гноя. На пораженные очаги 2-3 раза в день накладывают повязку, пропитанную томицидом, или пасту с 5% указанного средства.
При пиодермиях рекомендовано полноценное питание с ограничением углеводов.
Ответы на часто задаваемые вопросы по чесотке
Сколько стоит прием дерматолога по чесотке?
900 рублей
Как лечит чесотку?
У врача дерматолога. Вы можете записаться к врачу дерматологу в нашу клинику.
Где начинается чесотка и как она выглядит?
Чесотка как правило начинается в межпальцевом промежутке или животе. Присутствует сильный зуд особенно в ночное время суток.
Как отличить чесотку от других заболеваний кожи?
По клинической картине и наличии в анализах чесоточного клеща
Как можно заразиться чесоткой?
От больного человека или через инфицированные чесоточным клещом предметы.
Как долго лечить чесотку?
Все зависит от выбранного курса терапии, но как правило 4 дня.
Сколько длится инкубационный период у чесотки?
Точного срока инкубационного периода чесотки нет.
Может ли быть чесотка у чистоплотных людей?
Да.
Как понять что чесотка проходит?
При правильном лечении чесотки уменьшается зуд, бледнеют высыпания и главное не появляется новых очагов поражения.
Чего боится чесотка?
Мази применяемые при лечении чесотки.
Почему не помогает лечение от чесотки?
Вероятно вы неправильно проводите лечение средствами, не обработан очаг возникновения чесотки, продолжается контакт с больным чесоткой.
Бывает ли чесотка на ушах?
Да.
Бывает ли чесотка в паху?
Да.
Контактировал с больным чесоткой обязательно ли я заболею?
Нет, это необязательно. Но можете для профилактики пойти короткий курс лечения.
Передается ли чесотка при рукопожатии?
Да.
Умирают ли от чесотки?
Нет.
Как лечить пиодермии?
Лечение пиодермий в своей основе содержит методы борьбы с возбудителем, то есть изначально является этиотропным. Поскольку происхождение пиодермий связано с носительством стафилококков, стрептококков и прочих бактерий, то базируется лечение на антибиотиках. Сочетается прием антибиотиков с соблюдением гигиенического режима и применением местных анальгезирующих, противовоспалительных средств. Конкретные наименования лекарственных препаратов и методика их применения определяется разновидностью пиодермии:
везикулопустулез — требует применения фукорцина, оксикорта, полькортолона, антибиотики назначаются при тяжелом течении пиодермии; важно соблюдение гигиенического режима и частая смена белья;
псевдофурункулез — нельзя обойтись без применения антибиотиков, антистафилококкового гаммаглобулина и антистафилококковой плазмы; целесообразно применение витаминов А, В6, С, левамизол, метилурацил; в качестве местных препаратов применяются те же, что актуальны и при фурункулезе (йоддицерин, бактробан), однако это второстепенно; соблюдение гигиенического режима позволит ускорить процесс выздоровления;
эктима — если она немногочисленная, вылечивается местной терапией, средствами, которые используются для лечения импетиго; в диссеминированных случаях показана общая терапия антибиотиками и сульфаниламидами; при гангренозной эктиме показан ципрофлоксацин;
хронические пиодермии — применение антибиотиков дополняют иммуностимуляторами и иммуномодуляторами, использованием солкосерила, биостимуляторов, гаммаглобулина, витаминов А, В6, С, Е; предпочтительно использовать антибиотики широкого спектра действия, которые комбинируют с небольшими дозами кортикостероидов и проспидина; местная терапия имеет второстепенное значение, однако полезна обеспечением очищения очагов от навоза и стимуляцией грануляций.
Чем опасна стрептодермия
Стрептодермия особенно опасна ослабленным людям, тем, кто страдает иммунодефицитом, а также склонным к аллергическим проявлениям. Если человек аллергик, не правильно лечился или обратился за помощью не своевременно, то есть высокий риск осложнений.
К ним относится:
- поражение внутренних органов стафилококками, чаще страдают сердце (миокардит, ревматизм), почки (нефрит) и печень;
- сепсис или заражение крови, если инфекция попадет в кровяное русло;
- лимфодемия;
- глубокие, долго не заживающие язвы;
- поражение плода во время родов, если на теле матери имеются высыпания и язвы;
- внутриутробное заражение ребенка при генерализованной инфекции;
- очень высокая температура (у грудничков);
- дисбактериоз кишечника – при попадании стафилококка в желудочно-кишечный тракт;
- обширные и глубокие опухоли в виде абсцессов.
- тромбофлебиты и т.д.
Еще одним моментом является поражение кожи с образованием рубцов после язв. Этот косметологический дефект остается навсегда и требует дополнительных процедур по выравниванию кожного покрова.
Лечение Пиодермии:
Лечение пиодермий этиологическое, патогенетическое, симптоматическое; начинают с выбора антибиотиков на основании данных бактериологического исследования и теста на чувствительность к ним, при необходимости на фоне терапии сопутствующих заболеваний. Антибиотики первого поколения или высокоэффективные полусинтетические пенициллины и цефалоспорины 3 поколений при одних и тех же нозологических формах применяют в зависимости от вида чувствительности и возбудителя.
При остром течении заболевания антибиотики следует назначать не менее 5-7 дней, при хроническом – 7-14 дней.
В лечении пиодермий используют тетрациклины (тетрациклин, доксициклин, метациклин), аминогликозиды, макролиды, линкомицин, рифампицин, фузидин и др.
В лечении больных хронической пиодермией, особенно тяжелой (язвенно-вегетирующая, гангренозная формы), невозможно обойтись без препаратов, воздействующих на микроциркуляцию крови. В качестве ангиопротекторов чаще используют актовегин по 5 мл внутривенно ежедневно, трентал, теоникол, никотинат натрия. Из гепатопротекторов целесообразно назначать силибор, солизим, нигедазу по 1 таблетке 3 раза в день в течение 3 нед, эссенциале форте и др.
Показаны витамины группы В (В6, B12), поливитамины и поливитаминные препараты с микроэлементами.
При лечении хронических пиодермий, особенно глубоких (хроническая язвенная, язвенно-вегетирующая, гангpенозная формы), назначают кортикостероидные препараты и цитостатики. Кортикостероиды (преднизолон) назначают в дозе 15-20 мг/сут в течение 15-20 дней с последующим снижением дозы каждые 3-5 дней до полной отмены. При гангренозной пиодермии дозы кортикостероидов значительно выше – 40-60 мг/сут. Из цитостатиков предпочтение отдается метотрексату, который вводят по 50 мг 1 раз в неделю внутримышечно (2-3 инъекции на курс).
Средства специфической иммунотерапии: вакцина стафилококковая лечебная, бесклеточная сухая стафилококковая вакцина.
Иммунокорригирующие средства после антибиотикотерапии назначают тем больным, у которых ремиссия короче 3 мес, желательно после определения показателей иммунитета и чувствительности к иммуномодулирующим препаратам in vitro.
Повторные курсы иммунокорректоров проводят с учетом показателей иммунограммы или гемограммы, если исследование количества популяций и субпопуляций лимфоцитов невозможно.
Иммуномодуляторы назначают, если лимфоцитов менее 1000 в 1 мкл крови (менее 19%) и эозинофилы отсутствуют.
В комплексном лечении больных хронической пиодермией используют широкий спектр иммунокорригирующих препаратов (тактивин, тимоген, тимоптин, тималин, миелопид, ликопид, рузам).
Возможно чрескожное облучение крови гелий-неоновым лазером с использованием аппарата УЛФ-01 (длина волны 0,632 МКМ). Световод накладывают на область проекции кубитальной вены. Мощность на выходе световода 17 мВт, экспозиция 20-30 мин. Процедуры назначают ежедневно, на курс 15 процедур.
Наружное лечение пиодермий. При язвенных дефектах удаляют корки, некротические участки ткани, гной, промывают гнойные очаги асептическими растворами (фурацилин 1:5000, 1% раствор борной кислоты, 1% раствор танина), затем используют аэрозоль гелевина, 1% раствор диоксидина, 2% раствор хлоргексидина биглюконата. При воспалительной инфильтрации в очагах на фурункулы, карбункулы, гидрадениты накладывают ихтиол с димексидом (1:1), трипсин, химопсин, химотрипсин для отторжения некротических участков ткани и гноя. На пораженные очаги 2-3 раза в день накладывают повязку, пропитанную томицидом, или пасту с 5% указанного средства.
При пиодермиях рекомендовано полноценное питание с ограничением углеводов.
Online-консультации врачей
| Консультация вертебролога |
| Консультация анестезиолога |
| Консультация педиатра-аллерголога |
| Консультация оториноларинголога |
| Консультация трихолога (лечение волос и кожи головы) |
| Консультация эндоскописта |
| Консультация педиатра |
| Консультация хирурга |
| Консультация нарколога |
| Консультация генетика |
| Консультация стоматолога |
| Консультация гастроэнтеролога детского |
| Консультация психоневролога |
| Консультация иммунолога |
| Консультация диагноста (лабораторная, радиологическая, клиническая диагностика) |
Новости медицины
Футбольные фанаты находятся в смертельной опасности,
31.01.2020
«Умная перчатка» возвращает силу хвата жертвам травм и инсультов,
28.01.2020
Назван легкий способ укрепить здоровье,
20.01.2020
Топ-5 салонов массажа в Киеве по версии Покупон,
15.01.2020
Новости здравоохранения
Глава ВОЗ объявил пандемию COVID-19,
12.03.2020
Коронавирус атаковал уже более 100 стран, заразились почти 120 000 человек,
11.03.2020
Коронавирус атаковал 79 стран, число жертв приближается к 3200 человек,
04.03.2020
Новый коронавирус атаковал 48 стран мира, число жертв растет,
27.02.2020