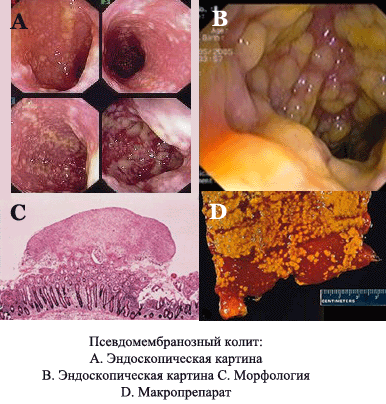
Псевдомембранозный колит
Содержание:
- Введение
- Профилактика
- Признаки болезни Крона
- Клиника
- Лечение
- Причины псевдомембранозного колита
- Лечение псевдомембранозного колита
- Этиология и патогенез
- Ведется набор в клиническое исследование пациентов с заболеваниями кишечника
- Часто задаваемые вопросы
- Как себя вести в период пандемии пациенту с хроническим заболеванием печени и желудочно-кишечного тракта?
- Симптомы
- Диагностика
- Причины псевдомембранозного колита
- Диагностика псевдомембранозного энтероколита
Введение
Fleischner Society (FS) — это международное научное сообщество экспертов радиологов, занимающихся заболеваниями грудной клетки. Одна из основных задач этой организации — публиковать согласованные позиции (Fleischner Position Papers) по сложным или новым вопросам, в том числе в области заболеваний легких. О высоком рейтинге этих документов свидетельствует тот факт, что они публикуются в лучших журналах в области пульмонологии, а представленные в них концепции отражены в рекомендациях, разработанных наиболее важными сообществами пульмонологов в мире, такими как American Thoracic Society (ATS) или European Respiratory Society (ERS). В середине 2020 года журнал «The Lancet Respiratory Medicine», имеющий наивысший импакт-фактор в пульмонологии, опубликовал позицию FS по интерстициальным изменениям легких, случайно обнаруженным при компьютерной томографии (КТ)1, ключевые концепции которой будут представлены и прокомментированы в этой статье.
Все более частое выполнение КТ выявляет изменения, которые могут соответствовать интерстициальной болезни легких (ИБЛ) у людей без симптомов заболевания легких и без результатов других исследований, указывающих на ИБЛ. Такая ситуация типична, например, у людей, которым делали КТ в рамках скрининговой программы в направлении рака легких или по другим показаниям, и даже во время КТ брюшной полости (когда обнаруживаются изменения нижних отделов легких). Многие исследования, опубликованные в последние годы, описывают интерстициальные легочные аномалии (ИЛА), часто интерпретируемые как доклинические изменения, предшествующие развитию ИБЛ. Например, в когорте Framingham Heart Study 7 % исследуемых имели ИЛА, а этот процент был значительно выше у пациентов с мутацией, предрасполагающей к развитию идиопатического фиброза легких (ИФЛ).2 В другом исследовании ИЛА были связаны с более высокой частотой респираторных симптомов и худшими результатами функциональных исследований легких.3 В большом проспективном исследовании с участием 4 когорт пациентов ИЛА были обнаружены у 7–9 % исследуемых, прошедших КТ, а наличие ИЛА было связано со значительно большим риск смерти от любой причины4. Обнаружение ИЛА имеет значение, поскольку при дальнейшем наблюдении эти изменения прогрессируют примерно в 20 % случаев в течение 2 лет и примерно в 40 % случаев в течение 5 лет.1 В связи с более частым описанием изменений по типу ИЛА было необходимо разработать диагностические критерии для ИЛА и рекомендации для клиницистов по ведению пациентов с такими изменениями.
Позиция FS относительно ИЛА включает информацию о:
1) определении и терминологии ИЛА
2) стандартизации радиологических протоколов, используемых у пациентов с ИЛА
3) корреляции ИЛА с результатами гистопатологических исследований
4) факторах риска возникновения ИЛА
5) риске прогрессирования ИЛА, влиянии диагностирования ИЛА на риск смерти и риск осложнений химио- и лучевой терапии у пациентов с раком легких
6) дальнейшем ведении пациента с диагностированными ИЛА
7) значении автоматических количественных измерений плотности легочной ткани на КТ
8) направлении дальнейших научных исследований.
В этой статье я сосредоточусь только на пунктах 1 и 6, которые важны для врачей, занимающихся диагностикой и лечением пациентов с обнаруженными ИЛА при КТ. Если вас интересуют другие вопросы (особенно, если вы радиолог и исследователь), вы можете обратиться к первоисточнику.
Профилактика
Чтобы симптомы и лечение спастического колита обошли вас стороной, необходимо придерживаться следующих советов:
- Вести умеренно активный образ жизни. Часто моторика кишечника нарушается из-за того, что человек постоянно сидит и мало двигается.
- Исключить переедания и голодания. Питание должно быть регулярным и адекватным.
- Питаться здоровой пищей, делать ставку на сбалансированный рацион.
- Избегать стрессов, лечить нервные расстройства — всегда следить за состоянием своей психики.
- Соблюдать необходимые меры гигиены, регулярно проверяться на наличие паразитов, проводить профилактику их появления.
- Контролировать режимы сна и отдыха.
- При неприятных симптомах в области ЖКТ (даже незначительных) обращаться за консультацией к гастроэнтерологу.
Как и для многих других заболеваний, в данном случае профилактикой будет здоровый образ жизни и внимание к тем переменам, которые происходят в организме.
Признаки болезни Крона
Симптомы болезни Крона определяются местом локализации поражения, тяжестью заболевания, его продолжительностью и наличием рецидивов. Симптомы болезни Крона делятся на три группы:
- Кишечные.
- Общие.
- Внекишечные.
Кишечные признаки болезни Крона:
- Диарея более 6 раз в сутки. При тяжелом течении заболевания диарея может мешать нормальной жизни и даже полноценному сну.
- Боли. Их локализация будет зависеть от пораженного отдела ЖКТ. В ряде случаев абоминальная боль напоминает картину острого аппендицита.
- Потеря аппетита.
- Снижение веса.
- Кровотечения. Они возникают при изъязвлении стенки пищеварительной трубки. При поражении верхних отделов органов ЖКТ, кровотечения могут носить скрытый характер и обнаруживаться при проведении теста на скрытую кровь в кале. При поражении терминальных отделов толстой кишки, в кале обнаруживаются прожилки крови или темные сгустки. При хроническом тяжелом течении заболевания, такие кровотечения могут вызвать развитие среднетяжелой и тяжелой анемии.
Общие симптомы болезни Крона:
- Повышенная утомляемость.
- Слабость.
- Бледность кожных покровов (при развитии анемии).
- Периодические повышения температуры.
Внекишечные проявления болезни Крона:
- Образование свищей. При длительном течении воспалительного процесса в кишечной стенке, он может привести к образованию свищевых ходов, открывающихся в брюшную полость, влагалище, мочевой пузырь, перианальную область. Это чревато развитием серьезных инфекционных осложнений вплоть до перитонита и сепсиса.
- Артриты.
- Поражение глаз — эписклериты, увеиты.
- Поражение кожи — эритемы, пиодермии, гнойничковые поражения.
- Заболевания печени.
Клиника
К типичным симптомам данной патологии относятся диарея (стул водянистый, небольшого объема, от 4 до 20 раз в сутки, без примесей крови), схваткообразная боль в животе, а также слабость, анорексия и тошнота. Не специфическими, хотя и весьма характерными для инфекции Clostridium difficile признаками являются лейкоцитоз (до 15х109/л, а иногда и выше), гипоальбуминемия и лейкоциты в кале.
При заболевании легкой степени развивается водянистая диарея, не сопровождающаяся системными симптомами и явлениями колита при эндоскопическом обследовании.
При средней степени тяжести кроме диареи беспокоят сваткообразные боли в животе, вздутие живота, наблюдается умеренная дегидратация, тахикардия до 100 ударов в минуту, умеренный лейкоцитоз с нейтрофильным сдвигом, умеренное снижение артериального давления. При эндоскопии можно часто наблюдать характерную для псевдомембранозного колита картину.
При тяжелом течении на первое место выходят системные проявления – спутанное сознание, лихорадка, тахикардия больше 100 ударов в минуту, падение давления ниже 100 мм рт. ст., вентиляционные нарушения, высокий лейкоцитоз (до лейкемойдной реакции), развиваться токсическая делатация толстой кишки, ее перфорация, перитонит. У пациентов с таким вариантом заболевания диарея можем отсутствовать, в результате токсической дилатации толстой кишки .
При рентгенологическом исследовании или компьютерной томографии визуализируются «отпечатки большого пальца» свидетельствующие об отеке слизистой толстой кишки и/или дилатация толстой кишки. По данным Dallal et. al., из 39 пациентов с колитом, он носил правосторонний характер у 11, левосторонний у 9 и тотальный у 19. Эндоскопическая картина может варьировать от нормы до диффузного или очагового колита с или без образования псевдомембран. Исследование не должно выполняться при подозрении на токсическую дилатацию в связи с риском перфорации толстой кишки.
Стандартом диагностики является определение токсинов Clostridium difficile в кале. Желательно проводить определение как токсина А, так и В т.к 1-2 % штаммов Clostridium difficile продуцируют только токсин В . Методика, основанная на действии цитотоксина в культуре ткани обладает высокой чувствительностью (94-100 %) и специфичностью (99 %) . Несмотря на то, что она позволяет выявить токсин в количестве 10 pg и рассматривается в качестве «золотого стандарта» диагностики, ее проводят в немногих лабораториях, а время до получения результата занимает 24-48 часов .
Существует иммуноферментный метод определения токсина А и/или В в стуле. Результат исследования становиться известным в течение нескольких часов, но его чувствительность (65-85 %) и специфичность (95-100 %) ниже . Данный тест требует присутствия большего количества токсина для получения положительного результата (100-1000 pg) . Несмотря на это, данную методику рассматривают как диагностический тест выбора у лиц с частотой стула более 6 раз в день . У 5-20 % больных необходимо не однократное исследование стула для выявления токсина .
Получение культуры Clostridium difficile в анаэробных условиях для диагностики используется редко, во первых потому, что это занимает несколько дней, а во вторых не позволяет различить патогенные и не патогенные штаммы. Получение культуры с оценкой ее токсигенности позволяет избежать этой проблемы, но методика весьма трудоемка и занимает несколько суток.
Другие диагностические тесты включают реакцию латексной аглютенации (на клостридиальный белок глутамат дегидрогеназу, но она имеет относительно низкую чувствительность и специфичность) и определение токсинов путем полимеразной цепной реакции (находиться в процессе стандартизации).
Лечение
Если ситуация незапущенная, пациента лечат консервативными методами — в первую очередь восстанавливается запас жидкости в организме. Также в лечение псевдомембранозного колита входят:
- Симптоматическое лечение. Оно предполагает устранение симптомов интоксикации, восстановление водного баланса, электролитного и белкового обмена. Препараты против диареи не используются, поскольку могут вызвать серьезные побочные эффекты.
- Специальная диета при псевдомембранозном колите. Сразу она лечебная, а потом поддерживающая. Например, на поддерживающем этапе необходимо исключать маринованные, жареные, копченые, жирные продукты, белый хлеб и газировку. Полный список запрещенных и разрешенных продуктов пациенту выдаст врач.
- Лекарственные средства для устранения причины болезни (антибактериальные препараты).
- Коррекция дисбактериоза: назначение бактериальных препаратов.
- Хирургическое вмешательство. Используется в том случае, если начались серьезные осложнения или консервативные методы не действуют. При операции часть кишечника могут удалить, а саму кишку вывести в брюшную полость — тип операции зависит от ситуации.
Проверку симптомов и лечение псевдомембранозного колита рекомендуем доверить специалистам АО «Медицина» — для начала надо обратиться за консультацией к гастроэнтерологу или проктологу. Помните, что это крайне опасное заболевание, которое гораздо легче лечить на ранних стадиях. Чем дольше развивается проблема, тем выше риски опасных осложнений.
Причины псевдомембранозного колита
Чаще патологическое состояние возникает на фоне приема антибиотиков, но также может быть следствием приема таких лекарственных средств как: иммуносупрессоры, слабительные средства или цитостатики.
Дисбактериоз кишечника становится благоприятной средой для размножения условно патогенной флоры, продукты жизнедеятельности которой вызывают явления общей интоксикации организма. Стенки прямой кишки теряют свои барьерные функции и начинают более обычного выделять секрет в просвет прямой кишки, что может привести к перфорации, угрожающей жизни пациента. Так как барьерные свойства кишечника нарушены, токсичные вещества попадают в организм пациента и вызывают интоксикацию. При псевдомембранозном колите часто возникает обезвоживание и нарушение белкового обмена.
Обменные расстройства и другие патологические процессы, вызванные интоксикацией, пагубно влияют на сердечно-сосудистую систему, печень и поджелудочную железу. В некоторых клинических случаях причиной летального исхода становится перитонит, развивающийся из-за того, что содержимое кишечника изливается в брюшную полость. Также угрожающими жизни состояниями при псевдомембранозном энтероколите могут стать обезвоживание и нарушение электролитного баланса.
Предрасполагающими факторами развития псевдомембранозного колита можно считать:
- лечение антибактериальными препаратами;
- прием антацидов;
- иммунологические нарушения;
- болезни ЖКТ;
- пребывание в одном помещении с больными, страдающими данной патологией;
- пожилой возраст;
- различные хронические заболевания в стадии декомпенсации;
- интенсивная терапия;
- хирургическое вмешательство;
- злокачественные новообразования различной этиологии и другие причины.
Лечение псевдомембранозного колита
Основная профилактическая мера для предупреждения псевдомембранозного колита – это обоснованное назначение любой антибактериальной терапии. Кроме прочего, если есть необходимость в лечении антибиотиками, то необходим одновременный прием лекарственных средств, предотвращающих развитие дисбактериоза кишечника. Такие препараты должен назначить лечащий врач с учетом всех индивидуальных особенностей организма пациента
С особенной осторожностью антибактериальную терапию назначают тем пациентам, в анамнезе которых есть острые или хронические заболевания ЖКТ
Также с осторожностью следует назначать антибиотики больным в возрасте старше 65 лет и тем пациентам, которые принимают различные антагонисты гистаминовых рецепторов. У данной категории необходимо оценить предполагаемую пользу для больного от приема антибиотиков и потенциальный риск развития псевдомембранозного энтероколита
Как правило, лечение назначают консервативное. В первую очередь отменяют прием антибиотиков и назначают специфическое диетическое питание. Необходимо обильное питье, которое предупреждает развитие обезвоживания организма. При клинических формах средней тяжести и у тяжелых больных применяют метронидазол или его аналоги. В легких случаях такое лечение может быть не актуальным.
В тяжелых клинических случаях пациентам назначают капельницы, цель применения которых – это коррекция водно-солевого баланса, потерь белка, явлений общей интоксикации. В некоторых случаях может потребоваться операция – резекция пораженной части толстого кишечника. Самое опасное состояние при псевдомембранозном энтероколите — перфорация кишечника, что требует экстренного оперативного вмешательства с удалением части кишки, промыванием брюшной полости и её дренированием.
Этиология и патогенез
Основная причина псевдомембранозного колита — это активность Clostridium difficile. Данный патогенетический микроорганизм является спорообразующим анаэробом. Однако несмотря на то, что ещё в 1978 была установлена связь между этим микробом и заболеванием, клостридия далеко не всегда приводит к патологическим изменениям, а тяжесть течения и прогрессирование заболевания могут изменяться в зависимости от индивидуальных особенностей организма.
Патогенез данной болезни включает в себя несколько стадий:
- Нарушение нормального состава микробиоты кишечника.
- Колонизация штаммов Clostridium difficile.
- Выработка бактерией токсинов.
- Начало местного воспалительного процесса и поражение слизистой оболочки.
Ведется набор в клиническое исследование пациентов с заболеваниями кишечника
Клиника ЭКСПЕРТ приглашает принять участие в долгосрочном исследовании II фазы по оценке эффективности и безопасности препарата у пациентов с воспалительными заболеваниями кишечника умеренной или выраженной степени активности.
Подробнее
Длительность участия: 58 недель.
Мы приглашаем пациентов в возрасте от 18 до 65 лет с:
- болезнью Крона
- язвенным колитом.
Чтобы принять участие в клинических исследованиях, пациент должен подходить под критерии, устанавливаемые фармакологической компанией. Если Вас заинтересовало данное исследование, запишитесь на первичную платную оценочную консультацию к врачу-гастроэнтерологу Харитонову А.Г. или к врачу-гастроэнтерологу Соколовой К.С. для определеня возможности Вашего участия. Участникам исследования гарантируется бесплатное обследование, консультации специалиста и лечение препаратами фармкомпании.
Вы можете связаться с нами по телефону 8 (812) 426-35-35:
- ПН-СБ: с 09-00 до 21-00
- ВС: с 09-00 до 16-00.
Причины и происхождение язвенного колита кишечника пока не определены, несмотря на изучение и исследования по этой теме.
Часто задаваемые вопросы
Излечим ли язвенный колит?
Язвенный колит – это хроническое заболевание аутоиммунной природы. В организме происходит выработка антител против слизистой оболочки собственной толстой кишки, в результате чего слизистая повреждается. Что является причиной выработки эти антитела до сих пор не известно. Не зная причины, невозможно найти лекарства против нее.
Таким образом, имеющиеся лекарственные препараты направлены на уменьшение интенсивности воспалительного процесса, позволяют добиться ремиссии, но не могут полностью излечить заболевание.
Единственный возможный способ излечения – хирургическое лечение (удаление толстой кишки). Показаниями к хирургическому лечению язвенного колита служат низкая эффективность консервативной терапии или невозможность ее продолжения, кишечные осложнения язвенного колита (токсическая дилатация, перфорация кишки, кишечное кровотечение), а также рак толстой кишки или высокий риск его возникновения.
Из-за чего возникает заболевание?
По каким причинам развивается данное заболевание до сих пор точно не известно.
Установлена значительно более высокая заболеваемость людей язвенным колитом среди городского населения в отличие от жителей сельской местности. Предполагается, что в возникновении заболевания играет роль генетическая предрасположенность и факторы окружающей среды (экология, неправильное питание, стресс).
Является ли заболевание противопоказанием к беременности?
Язвенный колит не является противопоказанием к беременности, однако перед ее планированием важно добиться стойкой ремиссии заболевания, необходимо провести ряд обследований, а так же подобрать лекарственные препараты, которые возможно применять во время беременности
Может ли язвенный колит проявляться запорами?
Язвенный колит может проявляться запорами из-за спазма прямой кишки в результате ее воспаления. Рекомендуется пройти полное обследование для исключения данной патологии.
Как себя вести в период пандемии пациенту с хроническим заболеванием печени и желудочно-кишечного тракта?
В связи с риском более тяжелого течения COVID-19 и развития обострения заболевания пациентам, имеющим хронические заболевания органов пищеварения, необходимо особенно тщательно соблюдать все санитарно-эпидемиологические меры для снижения риска инфицирования.
Таким пациентам показано проведение профилактической вакцинации. Исключение составляют больные аутоиммунными заболеваниями (такими как аутоиммунный гепатит, болезнь Крона, язвенный колит, аутоиммунный панкреатит). В таких случаях пациенту рекомендуется проконсультироваться со специалистом перед принятием решения о вакцинации.
К наиболее уязвимым категориями больных, имеющих более высокий риск осложнений в связи с развитием COVID-19, относятся:
- пациенты с циррозом печени (особенно декомпенсированным), раком печени, пациенты после трансплантации печени
- пациенты с аутоиммунными заболеваниями, получающие иммуносупрессивную (то есть подавляющую иммунные реакции) терапию
- пациенты с неалкогольной , поскольку у них, как правило, имеются такие факторы риска тяжелого течения COVID-19 как ожирение, , гипертония
- пациенты, имеющие тяжелые эрозивно-язвенные поражения слизистой оболочки пищевода, желудка
Все пациенты групп риска в период пандемии должны продолжать лечение своего основного заболевания, согласованное с лечащим врачом.
В частности, должна быть продолжена терапия противовирусными препаратами хронического гепатита В и С. В случаях впервые выявленного в период пандемии вирусного гепатита противовирусная терапия может быть назначена. Следует иметь в виду информацию, что некоторые противовирусные препараты (софосбувир и другие), применяющиеся для лечения вирусного гепатита, как показали исследования, оказывают подавляюще действие на COVID-19. Возможность начала противовирусной терапии или целесообразность отложить ее проведение на постэпидемический период необходимо согласовать с лечащим врачом- гепатологом.
Пациенты с аутоиммунными заболеваниями, получающие иммуносупрессивные препараты (преднизолон, азатиоприн, метотрексат, биологические препараты моноклональных антител и др), должны продолжать лечение, не снижая дозировок и не предпринимая самостоятельных попыток отмены лечения. Наиболее важным для больного является поддержание ремиссии аутоиммунного заболевания. К тому же эта иммуносупрессивная терапия в случаях инфицирования снижает риск развития наиболее тяжелой формы COVID-19, сопровождающейся так называемым цитокиновым штормом.
Особую группу риска представляют больные жировой болезнью печени
Для них критически важно в период пандемии соблюдение диеты с ограничением простых углеводов (мучного, сладкого), соли, ограничение калорийности пищи, исключение алкоголя, регулярные физические нагрузки и продолжение тщательного контроля и , гипертонии
Пациентам, страдающим (), хроническим , язвенной болезнью, в условиях пандемии надо согласовывать с лечащим врачом возможность отложить проведение дополнительных (например, теста на хеликобактер) и плановых (в том числе ) исследований. Рекомендованная терапия антисекреторными и защищающими слизистую препаратами должна быть продолжена. Терапию, направленную на устранение хеликобактерной инфекции с применением антибактериальных препаратов, врач может назначить только по срочным показаниям. В большинстве случаев ее целесообразно отложить до разрешения эпидемиологической ситуации. Это связано с тем, что применение антибактериальной терапии связано с некоторым снижением иммунной защиты, с развитием устойчивости к антибиотикам, что в период пандемии нежелательно.
Симптомы
Главным признаком классического псевдомембранозного колита служит диарея. Стул больного становится водянистым, частым, не содержит кровь и выделяется малыми порциями. Также наблюдается приступообразная боль в животе, общая слабость, тошнота и беспричинная потеря веса. При прогрессировании патологии происходит присоединение системных поражений, которые проявляются следующим образом:
- Спутанность сознания.
- Лихорадка до высоких цифр.
- Тахикардия больше 100 ударов в минуту.
- Низкое артериальное давление.
- Расстройство дыхательной функции.
- Чрезмерно высокие показатели лейкоцитов крови.
- Перфорация толстой кишки.
- Перитонит и летальный исход.
Клинические рекомендации ВОЗ считают «Золотым стандартом» диагностирования псевдомембранозного колита выявление токсинов Clostridium difficile в каловых массах больного. В лабораторных условиях определяют наличие как токсина А, так и В. Этой находки достаточно для подтверждения диагноза и начала эффективной терапии. Помимо этого, возможно назначение рентгенографии кишечника с дополнительным контрастированием.
На рентген-снимке удается определить степень поражения кишечной стенки, что особенно важно при решении вопроса о назначении хирургического вмешательства. При отсутствии достаточных диагностических данных возможно проведение эндоскопического обследования, во время которого в режиме реального времени оценивается состояние кишечника
Диагностика
Начинается диагностика псевдомембранозного колита с осмотра пациента и сбора анамнеза. В зависимости от жалоб, с которыми обращается больной, осмотр проводит либо гастроэнтеролог, либо проктолог.
Диагностика включает забор мазка из заднего прохода, колоноскопию, ректороманоскопию, эндоскопию, УЗИ брюшной полости, КТ (либо МРТ), рентгенографию. Необязательно проводятся все исследования сразу — в ряде случаев диагностические методы могут расширять или наоборот, применяться в ограниченном количестве.
Также у пациента берут общий анализ крови и кал на исследование его состава.
Причины псевдомембранозного колита
- самостоятельное употребление лекарственных средств, подавляющих клеточный рост (антибиотики, цитостатические препараты), на протяжении длительного времени.
- бесконтрольное употребление мочегонных и слабительных препаратов, а также некоторых антибиотиков без предварительной консультации с врачом.
Без своевременного лечения колит может повлечь за собой развитие многочисленных сердечнососудистых нарушений и перфорацию толстой кишки. Чтобы этого не допустить, необходимо сразу же обращаться к гастроэнтерологу, при появлении следующих симптомов:
- продолжительная диарея;
- проявления, свойственные сильной интоксикации;
- повышение температуры тела;
- слабость и быстрая утомляемость;
- водянистый стул;
- тошнота и рвота;
- наличие в каловых массах кровяных и слизистых выделений;
- тахикардия;
- приступообразный болевой синдром в области живота;
- гипотония.
Диагностика псевдомембранозного энтероколита
Диагноз ставит врач проктолог или гастроэнтеролог на основании сбора анамнеза. Необходимо сообщить врачу, если пациент принимает антибиотики, а также другие лекарственные средства, которые могут стать причиной возникновения патологии.
В ходе первичного осмотра выявляют увеличение живота, болезненность при пальпации, выраженную гипертермию, снижение АД и тахикардию. При проведении лабораторных исследований крови наблюдается лейкоцитоз. В анализе кала – слизь и кровь, а при бактериологическом посеве обнаруживают повышенное количество условно-патогенных микроорганизмов, вызывающих заболевание.
Информативным методом исследования является эндоскопия. Данный метод позволяет визуализировать слизистую оболочку кишечника, на поверхности которой образуются специфические псевдомембраны. Эти мембраны представляют собой фиброзные пленки, имеющие желтоватый оттенок. Для подтверждения диагноза может быть назначена ректороманоскопия, помогающая визуализировать дистальные отделы толстого кишечника, которые подвергаются патологическим изменениям при псевдомембранозном колите.
В некоторых случаях могут быть назначены дополнительные методы исследования и диагностические процедуры в соответствии с рекомендациями лечащего врача.