Задняя агрессивная ретинопатия у недоношенных младенцев
Содержание:
- Профилактика Ретинопатии недоношенных:
- Причины возникновения
- Лазерное лечение диабетической ретинопатии
- Причины ретинопатии
- Частота проведения осмотров
- Общие сведения
- Классифицируем диабетическую ретинопатию
- Диабетическая ретинопатия: лечение
- Профилактика серьезного заболевания
- Лечение диабетической ретинопатии
- Лечение
- Как развивается посттромботическая ретинопатия?
- Когда показана операция витрэктомия глаза
- Методы лечения
- Ретинопатия: степени у недоношенных детей
- Можно ли предотвратить ретинопатию недоношенных
Профилактика Ретинопатии недоношенных:
Не паникуйте, если ребенок родился раньше положенного времени. Нужно провести осмотр офтальмолога, когда малышу исполнится 1 месяц, но не позже исполнения 1,5 мес. Важна регулярность осмотров лечащим врачом, как было указано ранее, пока ребенку не исполнится 45 недель (даже в случаях нахождения грудничка дома, а не в больнице).
При обнаружении симптомов заболевания соглашайтесь на лазерную операцию, поскольку, чем раньше она будет проведена, тем выше шанс восстановления зрения.
Не теряйте надежды, если заболевание находится на 4 или 5 стадии, ежегодно методики восстановления зрения прогрессирует, что дает шанс вернуть зрение больному ребенку.
Причины возникновения
Ретинопатия — это офтальмологическая патология, которая сопровождается поражением сетчатки и стекловидного тела. Сетчатая, или внутренняя оболочка глаза — одна из основных его структур, обеспечивающих зрения. Свет попадает в глазное яблоко после преломления его роговицей и хрусталиком. Лучи собираются в центральной точке сетчатки, после чего первичная информация о видимом объекте по зрительному нерву поступает в кору головного мозга. Любые поражения сетчатки вызывают ухудшение зрения.
Формирование этой структуры глаза завершается примерно к 4 месяцу жизни ребенка. У недоношенных детей она еще не сформирована. Более того, на нее могут влиять негативные факторы окружающей среды. Изначально медики считали, что ретинопатия у недоношенных возникает после инкубаторов с большим объемом кислорода. Данный недуг назывался ретролентальной фиброплазией. Позднее выяснилось, что основная причина патологии — недостаточная продолжительность внутриутробного периода, очень маленький вес новорожденного и разного рода нарушения, выявляемые во время течения беременности.
Сосуды сетчатки начинают развиваться на 16-ой неделе. Они происходят от центра оболочки к периферии глаза. Завершиться процесс формирования сосудов должен к 40-ой неделе, то есть к рождению ребенка. Чем раньше недоношенный малыш родился, тем в меньшем количестве кровеносные сосуды успеют развиться в сетчатой оболочке, что и повышает риск возникновения ретинопатии.
Впервые эта патология была диагностирована и описана в 1942 году. С тех пор произошли заметные изменения в медицине, принципах диагностики и пр. Но зачастую так и не удается выяснить, по какой причине в одних случаях наблюдается регресс болезни, которая приводит к осложнениям, а в других — прогрессирование заболевания с неблагоприятным прогнозом.
Лазерное лечение диабетической ретинопатии
Фотокоагуляция при диабетической ретинопатии практикуется уже примерно 20 лет. За эти годы данная процедура показала свою эффективность в лечении патологии и предупреждении слепоты у диабетиков. Даже на поздней стадии заболевания лазеркоагуляция сетчатки позволяет сохранить зрение у 60% пациентов. При этом эффект от процедуры сохраняется более чем на 10 лет. Этот показатель может быть более высоким, если лечение ретинопатии начато сразу после ее возникновения. Если пациент следит за своим здоровьем, регулярно обследуется у офтальмолога, у него есть хорошие шансы избежать тяжелых осложнений сахарного диабета
 .
.
Лазерная коагуляция при диабетической ретинопатии направлена на ликвидацию разросшихся сосудов, регресс заболевания и предотвращение сосудистых новообразований. Применяется несколько методик фотокоагуляции. Сущность любой из них сводится к следующему:
разрушение патологических бессосудистых участков внутренней оболочки, которые являются источником роста новых сосудов;
- улучшение кровоснабжения сетчатки из сосудистой оболочки;
- тепловая коагуляция (прижигание) образовавшихся сосудов.
Есть несколько методик лазеркоагуляции сетчатки при диабетической ретинопатии. Опишем их подробнее.
Причины ретинопатии
Причин возникновения этого недуга очень много. Его развитие возможно, как осложнение сахарного диабета, атеросклероза, различных инфекционных заболеваниях, артериальной гипертензии, позднего токсикоза беременных (гестоза), почечной недостаточности, ожирения. Кроме того ретинопатия может развиться в результате черепно-мозговых травм, а также травм глазного яблока.
В зависимости от вызвавшей ее причины выделяют несколько видов ретинопатии. Расскажем о каждом из них подробнее.
- Диабетическая ретинопатияПричиной развития данной патологии служит сахарный диабет. Особенно часто ретинопатия развивается у пациентов с высоким уровнем сахара в крови, а также у тех, кто не придерживается правильной диеты, нарушает дозировку и кратность введения инсулина или приема сахаропонижающих лекарственных препаратов.На начальных стадиях диабетической ретинопатии снижается острота зрения, перед глазами появляются плавающие пятна, появляющиеся и исчезающие внезапно. Человеку становится трудно выполнять мелкую работу, читать книги. В поздней стадии прогрессирования заболевания может произойти полная отслойка сетчатки, что приводит к полной утрате зрительной функции.Для диагностирования диабетической ретинопатии и ее стадии проводят полное обследование пациента. Показано выполнение УЗИ глаз, электроретинографии, лазерной сканирующей томографии, ретинальной ангиографии. С помощью периметрии исследуют функциональное состояние периферических зон сетчатки. Лечение диабетической ретинопатии должно проходить обязательно под контролем офтальмолога и эндокринолога. Необходимо соблюдать время и прием лекарств, витаминов, а так же постоянно контролировать уровень глюкозы в крови. В настоящее время специалисты компании Google проводят тестирование особых контактных линз, предназначенных для контроля уровня глюкозы в слезной жидкости. Специалисты полагают, что данные контактные линзы позволят контролировать течение сахарного диабета совершенно на другом уровне и тем самым предотвращать развитие его осложнений, в том числе и поражение сосудов сетчатки.
- Атеросклеротическая ретинопатияЭта форма заболевания развивается на фоне общего атеросклероза — распространенного заболевания сосудов, при котором в их просвете происходит образование атеросклеротических бляшек.Для уточнения диагноза проводят офтальмоскопию (исследование глазного дна), что позволит увидеть саму сетчатку и питающие ее кровеносные сосуды, а так же изменения в их строении, выявить возможную патологию в стекловидном теле. При исследовании врач может обнаружить липидные отложения и мелкие капиллярные кровоизлияния. Для лечения как атеросклеротической ретинопатии хирургическое вмешательство не требуется. Пациентам обычно назначают антисклеротические и сосудорасширяющие средства, а так же препараты улучшающие микроциркуляцию в сосудах глазного яблока (дезагреганты, ангиопротекторы).
- Гипертоническая ретинопатияПри артериальной гипертензии, в зависимости от степени и длительности ее течения, происходит изменение не только сосудов головного мозга, но и кровеносных сосудов сетчатой оболочки. При гипертонической ретинопатии возникает спазм ретинальных артериол, ухудшается кровоснабжение сетчатки, что в свою очередь приводит к изменениям в ее строении.
Различают несколько стадий развития заболевания:
- Гипертонический ангиосклероз. Начинают изменяться ретинальные сосуды, их стенки уплотняются и снижается прозрачность, усиливается способность отражать световые лучи.На второй стадии гипертонической ретинопатии происходят функциональные изменения сосудов сетчатки и некоторое распрямление артериол, угол их ветвления становится более тупым. Все патологические процессы, возникающие в первой и второй стадии заболевания являются обратимыми, при условии проведения своевременного и полноценного лечения.
- Стадия нейроретинопатии. Она может закончиться атрофией зрительного нерва и полной потерей зрения. На ее фоне часто возникают очаговые отслойки сетчатки. Изменения в ретине на этой стадии гипертонической ретинопатии являются стойкими и необратимыми. Однако назначение правильного лечения позволяет предотвратить дальнейшее прогрессирование заболевая и сохранить зрение.
Частота проведения осмотров
— Первое обследование: пациент должен быть осмотрен не более чем через 5 лет с момента установления диагноза диабета. В отечественных условиях, учитывая недостаточный уровень компенсации заболевания, целесообразно первый осмотр проводить не позже чем через 1,5-2 года с момента установления диагноза диабета;
— При отсутствии диабетической ретинопатии: не реже одного раза в 1-2 года;
— При наличии признаков диабетической ретинопатии: осмотр должен проводиться не менее 1 раза в год, а при необходимости и чаще, например при наличии признаков быстрого прогрессирования диабетической ретинопатии, при интеркуррентных заболеваниях;
— При сочетании диабетической ретинопатии с беременностью, артериальной гипертонией, хронической почечной недостаточностью, формируются группы риска, нуждающиеся в индивидуальном контроле за развитием этого осложнения.
Вероятность развития тяжелой ретинопатии в препубертатном возрасте невелика, поэтому офтальмологическое обследование детей в возрасте до 10 лет как правило не проводится. Его следует приурочить к началу полового созревания. В это время и в дальнейшем следует проводить обследование по меньшей мере с 2-х летними интервалами, при обнаружении диабетической ретинопатии — не реже 1 раза в год, а в случае интеркуррентного заболевания или ухудшения функции почек — еще чаще.
При неожиданном снижении остроты зрения или появлении у больных диабетом каких-либо других жалоб на зрение, обследование должно быть проведено немедленно, вне зависимости от сроков очередного визита к офтальмологу.
Если вас мучает слабость, жажда, сухость кожи, тремор рук, вы не можете насытиться едой, рекомендуем вам не откладывая обратиться к врачу, так как эти симптомы могут являться признаками сахарного диабета. В нашей Клинике вы можете прийти на прием к терапевту, который назначит вам необходимое обследование, в частности анализ на определение уровня сахара в крови. Вовремя обнаруженный диабет легче лечить, не дожидаясь серьезных осложнений, в том числе и на глаза.
Наша Клиника оснащена самым современным оборудованием для диагностики заболеваний, а также лазерного и хирургического лечения органов зрения. Специалистами-офтальмологами были проведены тысячи успешных операций при отслойке, дистрофии и разрывах сетчатки, глаукоме, катаракте, нарушениях зрения при сахарном диабете и многих других патологиях зрения. Обратитесь вовремя к доктору – не дайте болезни лишить вас возможности видеть мир в радужных красках!
Общие сведения
Возникновение Р. часто связано с гематогенным заносом в сетчатку из очагов инфекции в организме стрептококков, стафилококков, пневмококков и др., а также их токсинов. В ряде случаев Р. может иметь вирусную этиологию (напр., при гриппе, герпесе, опоясывающем лишае и др.). Нередко Р. возникает при туберкулезе, токсоплазмозе и сифилисе. Встречаются Р. при лепре, тифах, актиномикозе, саркоидозе. Иногда развитие Р. обусловлено воздействием светового, ионизирующего излучения, а также повреждениями сетчатки (см.).
В зависимости от этиологии заболевания различают туберкулезный, сифилитический, токсоплазмозный, метастатический, солнечный, лепрозный Р. и др. (см. ниже).
В активной стадии Р. возникает дезорганизация и деструкция сетчатки с образованием воспалительного фокуса, по краям к-рого отмечается скопление лимфоцитов, плазматических клеток, эозинофилов и фагоцитов. Наблюдается миграция клеток пигментного эпителия во внутренние слои сетчатки. Одновременно во внутренних слоях собственно сосудистой оболочки появляется лимфоцитарная инфильтрация. В результате организации воспалительного фокуса образуется ретинохориоидальная рубцовая ткань. Нервные элементы сетчатки при Р. распадаются и замещаются соединительной тканью; нервные волокна варикозно утолщаются; подвергаются жировой дистрофии ганглиозные клетки (ганглиозные нейроциты) и опорные волокна Мюллера (лучевые глиоци-ты). Вовлекаются в процесс палочки и колбочки, к-рые на поздних этапах заболевания подвергаются деструкции.
Основной субъективный симптом Р.— снижение остроты зрения (см.). Степень его зависит от локализации процесса. Наибольшее нарушение центрального зрения происходит при локализации Р. в макулярной зоне (в зоне желтого пятна — maculae), при этом страдает также цветовос-приятие. Нередко больные жалуются на искаженное зрительное восприятие предметов (см. Метаморфопсия), а так же ненормальные субъективные световые ощущения в глазах в виде блеска, молний, искр и др. (см. Фотопсия). При исследовании поля зрения (см.) определяют центральные, парацентральные или периферические скотомы (см.), к-рые могут быть абсолютными или относительными, положительными или отрицательными.
Периферическая локализация Р. сопровождается различными по конфигурации изменениями границ поля зрения, нарушениями темновой адаптации, к-рые после благоприятного разрешения процесса могут исчезнуть. С помощью офтальмоскопии при Р. обнаруживают белые и желтоватого цвета фокусы, к-рые в активной фазе заболевания представляются рыхлыми с нечеткими границами, окруженными зоной отека сетчатки.
Сосуды сетчатки обычно изменяются при поражении их стенок (васкулиты). Изменения могут быть разнообразными: сужение или расширение сосудов, неравномерность их калибра, частичная облитерация, образование муфт и др. Нередко появляются обширные кровоизлияния в самой сетчатке и под ней.
Активный воспалительный процесс на глазном дне вызывает реакцию стекловидного тела, в к-ром появляется экссудат. Обнаружение его в стекловидном теле помогает дифференцировать воспалительный процесс на глазном дне от дистрофического.
Снижение активности процесса сопровождается уплотнением очага, границы к-рого становятся более четкими. Старые хориоретинальные фокусы имеют четкие границы, белый и серый цвет с отложением глыбок пигмента. После разрешения активного воспалительного процесса на сетчатке могут оставаться обширные хориоретинальные рубцы, относящиеся к вторичным дистрофиям сетчатки.
В диагностике и дифференциальной диагностике Р
важное значение имеют данные офтальмоскопического исследования (см. Офтальмоскопия) и флюоресцентной ангиографии глазного дна (см
Флюоресцентная ангиография). С помощью этих методов может быть выявлен свежий воспалительный фокус (контрастируется в поздние сроки) или старый фокус с деструкцией пигментного эпителия (контрастируется в ранние сроки). Этиологию Р. устанавливают на основании оценки состояния больного, данных общего его обследования, постановки специальных диагностических проб.
Классифицируем диабетическую ретинопатию
Сент-Винсентская декларация (1989г.) определила глобальную концепцию лечения и профилактики поздних осложнений сахарного диабета. В ней национальным системам здравоохранения предлагается оказывать специализированную высококачественную помощь больным в соответствии с формами осложнений сахарного диабета.
В соответствии с данной концепцией центром РАМН разработан национальный регистр сахарного диабета.
На федеральном уровне программа уже запущена в действие, в регионах находится на стадии внедрения. Национальный регистр подразумевает введение карт регистрации и наблюдения больных сахарным диабетом на каждого больного.
Карта учитывает наиболее серьезные осложнения сахарного диабета, среди которых являются одними из основных, приводящих к ранней инвалидизации больных. К ним относятся диабетическая катаракта и ретинопатия. Классификация катаракты единая и никаких разногласий не вызывает, чего нельзя сказать о диабетическом поражении сетчатки — в настоящее время применяются несколько клинических классификаций, вносящих путаницу и вызывающих затруднения в трактовке осложнений, особенно у врачей-эндокринологов.
Введение карт национального регистра сахарного диабета обуславливает необходимость применения единой классификации осложнений сахарного диабета.
Эндокринологический научный центр РАМН предлагает введение классификации осложнений диабетической ретинопатии, предложенной E.Kohner и M.Porta, принятой в большинстве стран.
Согласно данной классификации выделяют следующие основные формы (стадии) диабетической ретинопатии.
- Непролиферативная ретинопатия (ДР I) характеризуется наличием в сетчатке патологических изменений в виде микроаневризм, кровоизлияний, отека сетчатки, экссудативных очагов. Кровоизлияния имеют вид небольших точек или пятен округлой формы, темного цвета, локализуются в центральной зоне глазного дна или по ходу крупных вен в глубоких слоях сетчатки. Также возникают кровоизлияния штрихообразного вида. Твердые и мягкие экссудаты локализуются, в основном, в центральной части глазного дна и имеют желтый или белый цвет, четкие или расплывчатые границы. Важным элементом непролиферативной диабетической ретинопатии является отек сетчатки, локализующийся в центральной (макулярной) области или по ходу крупных сосудов.
- Препролиферативная ретинопатия (ДР II) характеризуется наличием венозных аномалий (четкообразность, извитость, петли, удвоение и/или выраженные колебания калибра сосудов), большим количеством твердых и «ватных» экссудатов, интраретинальными микрососудистыми аномалиями (ИРМА), множеством крупных ретинальных геморрагий.
- Пролиферативная ретинопатия (ДР III) характеризуется неоваскуляризацией диска зрительного нерва и/или других отделов сетчатки, кровоизлияниями в стекловидное тело, образованием фиброзной ткани в области преретинальных кровоизлиянии. Новообразованные сосуды весьма тонкие и хрупкие. В следствие этого часто возникают новые и повторные кровоизлияния. Образованные витриоретинальные тракции приводят к отслойке сетчатки. Новообразованные сосуды радужной оболочки (рубеоз) часто являются причиной развития вторичной (рубеозной) глаукомы.
Основные принципы лечения диабетической ретинопатии
Лечение диабетической ретинопатии рассматривается как неотъемлемая часть лечения больного в целом и основано на следующих принципах:
- выявление поражения сетчатки (скрининг) и последующее динамическое наблюдение за ее состоянием (мониторинг);
- оптимальная компенсация углеводного и липидного обмена, контроль артериального давления, нормализация функции почек и т.д.;
- лечение поражения сетчатки.
Скрининг диабетической ретинопатии
В задачу скрининга входит выявление больных с повышенной степенью риска в отношении развития диабетической ретинопатии (например, при сочетании ретинопатии с беременностью, артериальной гипертонией, хронической почечной недостаточностью), которые нуждаются в тщательном наблюдении.
Выделяют следующие этапы скрининга:
- сбор и анализ данных анамнеза, клинического и лабораторного обследования;
- верификация начальных сроков проявления нарушений зрительных функций;
- определение остроты зрения с коррекцией;
- исключение глаукомы;
- обязательное расширение зрачка;
- исследование хрусталика;
- исследование глазного дна.
Диабетическая ретинопатия: лечение
Эта патология является вторичной, поэтому лечение направлено, прежде всего, на борьбу с сахарным диабетом. Необходимо препятствовать гипергликемии, что достигается за счет лекарственных препаратов и диеты. При прогрессирующей диабетической ретинопатии проводится лазерная коагуляция сетчатки, с помощью которой удается подавить неоваскуляризацию, то есть рост новых сосудов. Это позволяет предотвратить отслоение сетчатой оболочки.
Есть несколько методик, используемых сегодня в офтальмологии для проведения лазеркоагуляции. Суть любой из них сводится к следующему:
- разрушение области гипоксии внутренней оболочки и роговицы, которая является причиной образования новых сосудов;
- нормализация поступления полноценного объема кислорода к сетчатке из сосудистой оболочки;
- ликвидация новообразованных сосудистых сеток.
При непролиферативной диабетической ретинопатии, которая сопровождается макулярным отеком, назначается барьерная лазерная коагуляция. В ходе такой процедуры на сетчатку наносятся парамакулярные коагулянты в несколько рядов, которые образуют решетку. Такая многослойная сетка препятствует появлению новых патологических сосудов. При наличии микроаневризм, мелких геморрагий, экссудатов различного типа выполняется фокальная лазерная коагуляция. Препролиферативная стадия лечится с помощью панретинальной лазеркоагуляции. В процессе данной процедуры коагулянты наносятся на всю сетчатую оболочку, кроме макулы.
Лазерная коагуляция — это операция безопасная и малотравматичная, но при этом очень результативная, особенно при непролиферативной и препролиферативной стадиях заболевания. Проводится процедура под местной анестезией в амбулаторных условиях. Готовиться к ней не нужно. Осуществляется коагуляция с помощью специального аппарата и лазерного луча направленного действия, которым прижигаются патологические сосуды. Попутно формируются пути альтернативной поставки кислорода в сетчатую оболочку. Длится такая операция не более получаса. В ходе нее пациент не чувствует боли и иного дискомфорта. Госпитализация не требуется. Но эффективность процедуры ограничена двумя стадиями диабетической ретинопатии. При тяжелом поражении глаз проводится хирургическая операция — витрэктомия.
Данная процедура основана на удалении стекловидного тела (или его части) с его заменой на полимер, солевой раствор или другое вещество. Проводится операция в стационаре. Перед ней нельзя принимать пищу порядка 12 часов и пить воду. Длится витрэктомия примерно 2 часа под общим наркозом или местной анестезией в зависимости от состояния больного. Хирург делает надрез на роговице, проникает во внутренние части глазного яблока и удаляет стекловидное тело. Вместо него вводится другое вещество, которое впоследствии рассасывается, а глаз вновь заполняется внутриглазной жидкостью. После операции пациенту на протяжении 2-х недель запрещается:
- много читать и сидеть за компьютером, утомлять глаза;
- заниматься спортом, поднимать тяжести;
- ходить в бассейн, баню, сауну.
Операция способна вызвать осложнения: отслойки сетчатки, прогрессирование катаракты, помутнение роговицы, эндофтальмит. Но выявляются они крайне редко. В принципе, витрэктомия — это безопасный способ лечения, который позволяет справиться с тяжелой формой диабетической ретинопатии.
Профилактика серьезного заболевания

Можно ли как-то уменьшить число случаев ретинопатии недоношенных? Вопрос очень важный и сложный. Но его можно задать и относительно всех других инвалидизирующих болезней недоношенных детей, так как профилактика всех серьезных последствий незрелости организма маленького человечка должна проводиться комплексно. Это задача не какого-то конкретного человека, а всей нашей страны.
Во-первых, самый большой упор стоит сделать на профилактику недоношенности как таковой. К этому относится своевременное половое воспитание детей и подростков, тщательное планирование беременности, полноценное обследование будущих матерей и грамотное ведение беременности и родов.
Во-вторых, необходимо готовить квалифицированных специалистов, которые будут оказывать помощь самым маленьким жителям страны, что касается врачей разных специальностей: акушеров-гинекологов, неонатологов, реаниматологов, неврологов, офтальмологов и др.
В-третьих, очень важно взвешенно и комплексно подходить к выхаживанию и лечению недоношенных детей. Мало просто спасти жизнь, нужно стремиться сделать будущую жизнь этого человека максимально полноценной.. Пройдите тестЕсть ли у вас повышенное глазное давление?Пройдите тест и узнайте, нужна ли вам консультация офтальмолога.
Пройдите тестЕсть ли у вас повышенное глазное давление?Пройдите тест и узнайте, нужна ли вам консультация офтальмолога.
Лечение диабетической ретинопатии
Самолечение недопустимо! Только врач-офтальмолог может оценить характер и стадию заболевания и, принимая во внимание возраст, сопутствующую патологию, состояние здоровья в целом, подобрать пациенту необходимые методики лечения. При начальной стадии заболевания проводится консервативное лечение, которое включает в себя назначение препаратов, нормализующих уровень сахара в крови, лекарств, стабилизирующих артериальное давление, ангиопротекторов
Кроме того необходимо придерживаться правильной диеты и вести здоровый образ жизни
При начальной стадии заболевания проводится консервативное лечение, которое включает в себя назначение препаратов, нормализующих уровень сахара в крови, лекарств, стабилизирующих артериальное давление, ангиопротекторов. Кроме того необходимо придерживаться правильной диеты и вести здоровый образ жизни.
При переходе диабетической ретинопатии в пролиферативную стадию может применяться хирургическое вмешательство: лазерная коагуляция отека сетчатки и новообразований сосудов. Для удаления сгустка крови в стекловидном теле проводится витрэктомия.
Лечение
Лекарственная терапия зависит от степени поражения заболевания. Если врач смог диагностировать патологию на ранней стадии развития, то можно обойтись медикаментозным лечением. Средняя и тяжелая стадия может потребовать хирургического вмешательства. Методы терапии устанавливает врач после определения причины заболевания и степени его поражения.
Медикаментозное
Лекарственная терапия состоит из применения таких медикаментов:
- ангиопротектор –препараты для защиты стенок сосудов;
- вазоактивные препараты для нормализации микроциркуляции;
- антиоксиданты – лекарства, которые отвечают за повышение устойчивости сосудов к развитию гипоксии;
- витаминные комплексы.
Такие медикаменты подходят для лечения любого типа ретинопатии. Стоит отметить, что лекарства можно принимать только по назначению врача и строго следовать схеме и назначенной дозировке. Самолечение в таких случаях невозможно.
Хирургическое
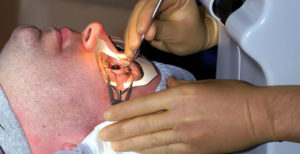 Оперативное вмешательство назначают при тяжелых стадиях заболевания, когда медикаментозное лечение не будет эффективным. Используют два вида хирургического вмешательства: криохирургическая коагуляция сетчатки, витрэктомия.
Оперативное вмешательство назначают при тяжелых стадиях заболевания, когда медикаментозное лечение не будет эффективным. Используют два вида хирургического вмешательства: криохирургическая коагуляция сетчатки, витрэктомия.
Последняя операция используется для полного или частичного удаления стекловидного тела. Любой метод требует лечения заболевания, которое стало причиной развития ретинопатии.
Другие методы
Кроме основных методов лечения, врачи часто назначают использование некоторых процедур. Комплексная терапия состоит из применения электрофореза. Процедура положительно влияет на состояние глазного яблока. Если пациент столкнулся с дефицитом кислорода, то врачи назначают применение гипербарической оксигенации. Терапия состоит из воздействия кислорода под высоким давлением.
Как развивается посттромботическая ретинопатия?
При наличии патологий, которые приводят к образованию тромбов, в сетчатке происходит множество изменений. Обычно они проявляются спустя три месяца после формирования тромба. Чаще всего врачи диагностируют аневризмы — сосудистые локальные выпячивания, скопления экссудата — жидкости, выделяющейся в тканях при воспалении мелких кровеносных сосудов. Характерные симптомы посттромботической ретинопатии:
- диплопия;
- гиперпигментация;
- затуманенное зрение;
- нарушение цветовосприятия;
- повышение глазного давления;
- клеточная дегенерация;
- боль в области глаз;
- светобоязнь;
- отечность.
Симптомы могут возникнуть не сразу, а спустя некоторое время. Обычно человек не испытывает недомогания после того, как сосуд закупорился. Ретинопатия долгое время протекает бессимптомно. Это объясняется тем, что кровообращение частично сохраняется в тканях глазного яблока. Время появления выраженных симптомов зависит от причины тромбоза и степени окклюзии. При длительном нарушении гемодинамики часто начинается процесс неоваскуляризации — количество кровеносных сосудов увеличивается. Так организм пытается самостоятельно справиться с ретинальной ишемией.
Клиническую картину посттромботической ретинопатии офтальмологи разделяют на несколько этапов:
- предтромбозная стадия, которая сопровождается расширением вен и нарушением кровообращения;
- незначительное снижение остроты зрения и частое возникновение «мушек» перед глазами, затуманенное зрение;
- тромбозная стадия, при которой артерии сужаются, вены становятся темнее, наблюдается макулярный отек;
- резкое снижение остроты зрения, сопровождающееся головной болью, образование пелены перед глазами.
Чаще всего посттромботическая ретинопатия развивается у людей старше 40 лет, но врачи могут диагностировать заболевание и раньше.
Когда показана операция витрэктомия глаза
Микрохирургическое удаление стекловидного тела глаза производится при следующих патологических состояниях:
-
Пролиферативная диабетическая ретинопатия (в том числе кровоизлияния в стекловидное тело).
-
Разрывы макулы.
-
Эпиретинальный фиброз.
-
Осложненное, тракционное или рецидивное отслоение сетчатки.
-
Интраокулярное инородное тело.
-
Смещение искусственного хрусталика после его имплантации по поводу катаракты.
-
Гигантские ретинальные разрывы.
-
Возрастная макулярная дегенерация.
-
Травматические повреждения.
-
Увеиты.
Часто витрэктомия выполняется в экстренных клинических ситуациях. Она может быть противопоказана определенной категории пациентов, например, при достоверно известном отсутствии световосприятия или невозможности восстановить зрение. Наличие или подозрение на активную ретинобластому или хориоидальную меланому глаза ставят под сомнение проведение операции ввиду высокого риска диссеминации злокачественной опухоли.
При удалении эпиретинальной мембраны или лечении макулярных разрывов использование лекарственных препаратов из группы системных антикоагулянтов и дезагрегантов (например, аспирина или варфарина) является относительным противопоказанием для проведения операции витрэктомии. Тяжелые системные коагулопатии также требуют пристального внимания со стороны врача, поэтому во время проведения операции витрэктомии необходимо следить за состоянием свертывающей и противосвёртывающей системами, и при необходимости проводить коррекцию.
Методы лечения
При диагностировании ретинопатии выбор курса и методов лечения напрямую зависит от причин заболевания и его степени
В обязательном порядке при лечении ретинопатии специалисты уделяют внимание компенсации сопутствующих заболеваний путем назначения антикоагулянтов, витаминов, вазодилататоров и пр. Используются для лечения ретинопатии, в зависимости от показаний, стадии и вида процесса, консервативная или хирургическая схемы.
Лечение по консервативной схеме предусматривает закапывание в глаза гормональных или витаминных препаратов. При выборе хирургической схемы лечение заболевания может включать проведение следующих процедур:
- криохирургическую коагуляцию сетчатки;
- лазерную коагуляцию сетчатки;
- витроэктомию (удаляется стекловидное тело);
- оксигенобаротерапию.
При различных видах заболеваний применяются различные методы:
- серозная ретинопатия – оксигенобаротерапия + лазерная коагуляция сетчатки;
- пигментная эпителиопатия – витаминотерапия, гипербарическая оксигенация, инъекции кортикостероидов;
- экссудативная ретинопатия: лазеркоагуляция сетчатки, гипербарическая оксигенация;
- гипертоническая ретинопатия: витаминотерапия, лазеркоагуляция, оксигенобаротерапия;
- атеросклеротическая ретинопатия: назначение медикаментозных препаратов, электрофорез;
- ретинопатия на почве патологии крови: лазеркоагуляция сетчатки, терапия основного заболевания;
- травматическая ретинопатия: гипербарическая оксигенация, витаминотерапия.
Методы лечения заболевания у недоношенных детей включают в большинстве случаев лазеркоагуляцию или криоретинопексию, витроэктомию.
Лечебные процедуры при диабетической ретинопатии назначает офтальмолог совместно с экдокринологом. Особенность лечения данного вида ретинопатии состоит необходимости тщательно контролировать в крови уровень глюкозы. Кроме того, назначается ряд препаратов, которые необходимо своевременно принимать: витамины, противодиабетические препараты, ангиопротекторы, препараты, улучшающие микроциркуляцию, антиокседанты. В ходе лечения постоянно должен контролироваться уровень гемоглобина и сахара в крови.
Основным методом лечения диабетической ретинопатии является лазерная коагуляция сетчатки. Данный метод демонстрирует высокую эффективность и предотвращает вероятность прогрессирования заболевания. В зависимости от стадии болезни могут быть использованы следующие методы:
- витрэктомия микроинвазивная;
- лазеркоагуляция панретинальная;
- введение препарата Луцентис.
В случае несвоевременного обращения к врачу или несоблюдения назначений специалиста могут возникнуть осложнения в виде: отслойки сетчатки, рубцовых изменений и помутнения стекловидного тела, катаракты. В худшем варианте возможно наступление медленно прогрессирующей слепоты.
Ретинопатия: степени у недоношенных детей
Патология может сама пойти на спад по неизвестным причинам, не приведя ни к каким осложнениям. Но в некоторых случаях наблюдается высокая степень агрессивности ретинопатии, которую обозначают специальным термином «плюс-болезнь». Характеризуется она многочисленными кровоизлияниями в сетчатку, что происходит из-за сильной извитости ее сосудов в области диска зрительного нерва. При этом такое заболевание может быть выявлено на любой стадии ретинопатии.
В данном случае можно говорить о злокачественном ее характере. Также существует такое понятие, как «пре-плюс-болезнь». Под ним понимается среднее состояние, когда уже есть клинические признаки «плюс-болезни», то есть агрессивной ретинопатии, но при нормально развитых сосудах. Отдельно выделяется быстропрогрессирующая форма патологии, которая является самой опасной. В большинстве случаев она приводит к необратимой слепоте. Теперь рассмотрим основные, классические степени ретинопатии у недоношенных.
Можно ли предотвратить ретинопатию недоношенных
Можно. Для профилактики РН при первичной реанимации недоношенному ребенку дают кислород в специальной дозировке. Это должно предотвратить кислородное голодание мозга и сетчатки. В дальнейшем в кювезе или в ИВЛ уровень кислорода должен быть отрегулирован определенным образом.
Также ребенку вводят сурфактанты – специальные препараты, препятствующие слипанию легких, чтобы избежать кислородного голодания. Все это – стандартные процедуры при реанимации новорожденных.
Но иногда, даже если все эти процедуры проведены, заболевание развивается все равно – к сожалению, медицина не способна контролировать абсолютно все процессы в организме, и тогда нужно специальное лечение.









