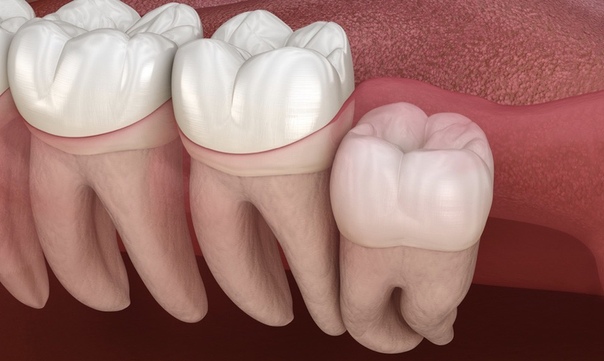
Почему щелкает челюсть?
Содержание:
- Острый и хронический одонтогенный синусит
- Гибридная технология, скорее всего, появится на машине
- Почему хрустят колени при подъеме по лестнице?
- Способы фиксации коронки
- Почему хрустит колено у ребенка?
- Цены
- Наши врачи
- Если есть боль
- Основные методы терапии
- Средний отит
- Что значит правильный и неправильный прикус
- Что делать если челюсть щелкает
- Врачебные рекомендации
- Определение болезни. Причины заболевания
- Ортодонтия выходит на первый план
- Воспаление внутреннего уха (лабиринтит)
- Диагностика невралгии тройничного нерва
- Диагностика
- Наши врачи
- Диагностика при боли в ухе включает следующие исследования (в зависимости от показаний):
- Лечение
- Симптомы перелома нижней челюсти
Острый и хронический одонтогенный синусит
Эта форма синусита достаточно болезненная. Это происходит из-за связи острой формы с воспалением в области корня зуба. Однако, если всегда есть постоянные стоматологические проблемы, острый синусит может перейти в хроническое воспаление антрального отдела пазухи. Две формы синусита отличаются по своим симптомам.
Острый зубной синусит проявляется:
- Сильная пульсирующая боль;
- Отек вокруг щеки (может доходить до века);
- Покраснение носовой стенки и носовых раковин;
- Секреция из носа слизисто-гнойного характера.
Кроме того, при нажатии на пораженную область может возникнуть боль. Острый зубной синусит как правило сопровождается повышенной температурой.
Признаки хронической формы одонтогенного гайморита часто гораздо менее выражены. У некоторых пациентов симптомы вообще проявляются лишь изредка – например, в виде редких головных болей.
Гибридная технология, скорее всего, появится на машине
Почему хрустят колени при подъеме по лестнице?
Основными патологиями, при которых появляется хруст в колене при подъеме по лестнице, являются:
- Гонартроз – это дегенеративное заболевание, которое с возрастом встречается все чаще. При гонартрозе происходит нарушение в синтезе синовиальной жидкости, в результате чего суставной хрящ становится не в состоянии противостоять механической нагрузке. Постепенно происходит разрушение гиалинового хряща коленного сустава, затем поражаются и кости. Хруст появляется как следствие разрушения структур сустава.
- Повреждение менисков. Повреждение менисков – это одна из самых распространенных травм коленного сустава. В большинстве случаев происходит поражение внутреннего мениска, что связано с тем, что он является малоподвижным. При разрыве мениска его часть может свободно перемещаться в полости коленного сустава и ущемляться между суставными поверхностями, вызывая хруст, боль и блокаду (сильное сопротивление при попытке осуществить движения в суставе), а также способствуя разрушению суставного хряща.
- Ревматоидный артрит сопровождается воспалением синовиальной оболочки с увеличенной секрецией синовиальной жидкости. Постепенно происходит разрушение гиалинового хряща. Основными симптомами ревматоидного артрита являются боли и утренняя скованность в коленных суставах, отек колена, хруст и щелчки при движении.
- Поражение связок коленного сустава. При повреждении связок коленного сустава нагрузка, оказываемая на сустав, становится неравномерной (особенно при одностороннем повреждении связок). Поражение связок сопровождается щелчками и хрустом при движении, болью при пальпации и движении. Также может возникнуть нестабильность коленного сустава, что часто встречается при полном разрыве связок.
Способы фиксации коронки
В современной стоматологии коронка ставится 3-мя способами.
Установка коронки на штифт
Если корень зуба не разрушен и здоров, то внутрь ставится штифт. Он легко устанавливается, перед установкой врач делает укол с обезболивающим.
Штифт помещается в лунку зуба и закрепляется специальными твердыми составами.
На сам штифт устанавливается коронковый протез.
Также возможно восстановление зуба без штифта по технологии CEREC.
Фиксирование протеза при помощи вкладки
Культевая вкладка — это литая культя зуба с корневой частью.
При установке коронки тут используется тот же метод, что и при установке штифта. Стоматолог делает отверстие в зубе, в него закладывается корневая часть вкладки. Далее на нее надевается коронка, точно также как например, на живой зуб обточенный перед процедурой.
Коронки с опорой на импланты
Протез несъемный служит гораздо дольше, чем съемный, он надежнее и прочнее. Чтобы такой протез установить нужна максимально прочная фиксация на зубе пациента.
Корень зуба не всегда удается сохранить, чтобы выполнить установку коронки на имплант зуб удаляют.
На место удаленной единицы устанавливается имплант. Материал импланта бывает различным, все зависит от бюджета. Он бывает титановым или керамическим (циркониевым).
Внешне напоминает маленький болтик, который нужно вкрутить на место удаленного корня зуба.
Третий вариант установки самый долгий и затратный, зато пациент получает фактически новый зуб, который не будет подвержен кариесу, разрушению и не будет болеть.
Подготовка перед установкой коронки
Для того, чтобы коронка плотно прилегала к зубу его нужно подвергнуть обточке. Процедура довольно болезненная, поэтому врач применит обезболивающее.
Степень обточки зависит от толщины коронки, а также какой материал выбран.
В большинстве случаев нерв зуба удаляется, так как его можно обжечь в процессе обточки зуба.
Удаление нерва проходит с чисткой каналов и их санацией. Если депульпирование или чистка каналов была некачественной, то под коронкой может появиться боль.
Болеть зуб под коронкой может по разным причинам. О них мы далее и расскажем в разделах статьи.
После обточки с зуба берется слепок, на его основе в специальной лаборатории изготавливается модель из гипса. По ней идет отливка протеза.
Пока изготавливается протез пациенту устанавливают временную накладку на зуб. Ведь в период обточки он становится более чувствительным. Временная конструкция изготавливается из пластмассы, сажается на временный цемент.
При установке уже постоянного импланта старую конструкцию снимают, зачищают остатки цемента и закрепляют новую коронку.
Это называется ее примеркой, только в случае того, если пациент не жалуется на боль в зубе под коронкой, не болит десна, ничего не мешает, то конструкцию сажают на уже крепкий, прочный состав.
Снять ее никак не получится. Чтобы снять такую коронку, зуб придется распиливать на две части.
Когда нужно снимать коронку?
Самому такую процедуру проводить не стоит, это должен делать опытный врач-стоматолог.
Коронка снимается если есть деформация, сколы, трещины.
При уже вышедшем сроке эксплуатации.
Если появилась боль под коронкой, время от времени она усиливается.
Почему хрустит колено у ребенка?
низкое содержание минеральных веществХруст в колене у ребенка может появиться как следствие следующих патологических состояний:
- Врожденные патологии. Врожденными патологиями, при которых может появиться хруст в колене могут быть нарушения развития костей и суставов, нарушение синтеза коллагена, варусная (О-образная) и вальгусная (Х-образная) деформация нижних конечностей.
- Травмы коленного сустава в детском возрасте могут привести к его серьезному повреждению с деформацией в связи с тем, что в детском возрасте кости и суставы являются более хрупкими. Наиболее часто травмы коленного сустава у детей происходят при падении. У новорожденных травмы могут быть родовыми, то есть произойти во время родов.
- Недостаточность некоторых элементов в питании. Большую роль в поддержании нормального состояния костей и суставов играют такие элементы как кальций, фосфор, витамин Д. Недостаточность витамина Д приводит к развитию рахита, который проявляется поражением костей, суставов, нервной системы, мышц. Нарушение фосфорно-кальциевого обмена приводит к повышенной хрупкости костей, нарушению их развития.
- Ювенильный ревматоидный артрит – это заболевание суставов, которое поражает детей. Причины возникновения данного заболевания не выяснены. Механизм развития ювенильного ревматоидного артрита состоит в поражении иммунной системы, которая начинает воспринимать собственные ткани организма как чужеродные, повреждая их. Заболевание характеризуется воспалением синовиальной оболочки сустава, чрезмерным скоплением синовиальной жидкости в полости сустава, разрушением суставного хряща. Основными клиническими симптомами является боль в суставах, хруст и щелчки при движениях, отечность области колена.
- Остеопороз – это патологическое состояние, которое для которого характерно снижение плотности костной ткани, в результате чего кости становятся очень хрупкими. Остеопороз у детей может быть врожденным как следствие нарушений внутриутробного развития и приобретенным из-за неправильного питания ребенка, приема некоторых лекарственных средств.
Цены
Ознакомиться с ценами подробнее можно здесь
Наши врачи
-
ЛИТВИНЕНКО Андрей Сергеевич
Травматолог ортопедВрач спортивной медициныСтаж: 17 лет
Записаться
-
СКРЫПОВА Ирина Викторовна
ФизиотерапевтреабилитологСтаж: 16 лет
Записаться
-
МОИСЕЕНКО Алексей Юрьевич
Травматолог ортопедВрач спортивной медициныСтаж: 17 лет
Записаться
-
ХОЛИКОВ Тимур Вячеславович
Травматолог ортопедВрач спортивной медициныСтаж: 17 лет
Записаться
-
СИДЕНКОВ Андрей Юрьевич
Травматолог ортопед Врач спортивной медициныСтаж: 10 лет
Записаться
-
ЖЕЖЕРЯ Эдуард Викторович
Врач-ортопед вертеброневрологСтаж: 17 лет
Записаться
Если есть боль
Как сказано выше, челюсть может щелкать по нескольким причинам. Однако если щелканье сопровождается болью и воспалением, то следует насторожиться. Первым вашим шагом должно быть немедленное обращение к врачу – ведь причин болевых ощущений в челюсти может быть несколько, и некоторые из них довольно серьезные и требуют немедленного врачебного вмешательства.
- Часто боли и щелчки в челюсти появляются из-за износа хряща в нижнечелюстном суставе. Такое обычно встречается уже у людей в возрасте
- Если вы недавно перенесли хирургическую операцию или серьезную травму челюсти, то сустав может болеть и щелкать из-за нехватки внутрисуставной жидкости
- Иногда причиной щелчков с болью становится реактивный артрит, поражающий крупные суставы и изредка – сустав нижней челюсти. Впрочем, такое случается достаточно редко
- В исключительных случаях челюсть болит и щелкает при жевании из-за ревматизма. Обычно при ревматизме челюстные суставы не поражаются, но, если человек переболел серьезной ангиной, то это может случиться. Челюсть в этом случае обычно не хрустит, а скрипит, причем сильнее всего это ощущается утром, а к вечеру постепенно проходит
- Еще одна частая причина болей и щелчков в челюсти – это ухудшение работы височно-нижнечелюстного сустава. Этот сустав располагается возле уха и отвечает за открытие челюстей. Если сустав смещается, то возникает характерный хруст и боль. В этом случае нужно сразу же обратиться к врачу – иначе сустав закрепится на новом месте, и сдвигать его придется уже хирургическим путем
Основные методы терапии
Что делать, если щелкают суставы, решает только лечащий врач. При выборе метода терапии он учитывает множество факторов: стадию течения диагностированного заболевания, степень поражения тканей, возраст, вес и пол пациента, общее состояние здоровья. Значение имеет также наличие сопутствующих патологий, независимо от того, служат ли они причиной постоянных щелчков при движении. Например, если у пациента в анамнезе есть гепатит, цирроз или почечная недостаточность, то под запретом может находиться прием глюкокортикостероидов. А при язвенных поражениях желудочно-кишечного тракта в терапевтические схемы не включаются противовоспалительные нестероидные средства.
Средний отит
Среднее ухо сообщается с носоглоткой посредством евстахиевой трубы, через которую из верхних дыхательных путей может проникнуть инфекция при ОРВИ, гриппе, ангине, ринитах, синуситах и других заболеваниях. Особенно часто страдают дети, у которых евстахиева труба короткая и широкая, что облегчает проникновение инфекции. Процесс может быть одно- или двусторонним.
Симптомы острого среднего отита:
- боли в ухе от умеренных до сильных, пульсирующего характера (болевые ощущения не зависят от оттягивания мочки или надавливания на слуховой проход);
- повышение температуры тела;
- возможны шум в ухе, головокружение, понижение остроты слуха;
- наличие выделений (слизистых, гнойных, кровянистых) свидетельствует о прободении барабанной перепонки.
При агрессивном течении воспалительного процесса и отсутствии адекватной терапии средний отит чреват такими грозными осложнениями, как менингит, сепсис, образование внутричерепного абсцесса, глухота.
Что значит правильный и неправильный прикус

Прикус — это смыкание зубных рядов (окклюзия) нижней и верхней челюсти. В ортодонтии есть критерии, по которым оценивают окклюзию. Не будем перечислять их все: человеку без медицинского образования сложно в них разобраться и определить, есть ли патология. Это может сделать только ортодонт.
На приеме ортодонт смотрит, насколько верхние зубы перекрывают нижние, как они контактируют, под каким углом расположены относительно друг друга, как между ними проходит центральная ось, имеется ли у каждого зуба антагонист на противоположной челюсти.
Если у перечисленных признаков показатели отличаются от нормы, прикус называют неправильным. Отклонения могут быть незначительными, тогда лечение не требуется. При серьезных — необходима коррекция.
Что делать если челюсть щелкает
Причин может быть несколько и чтобы разобраться, стоит обратить внимание на симптомы, которые сопутствуют таким проблемам. Один из вариантов того, почему хрустит челюсть, может быть затянувшийся или постоянный стресс, а также более серьезные расстройства нервной системы, например, невроз
Но как это взаимосвязано? У многих людей, подвергающихся стрессу, наблюдается скрежет зубов во время сна. Когда такое происходит, из-за нервного перенапряжения мышцы лица и шеи сильно спазмируются, вследствие чего нижняя челюсть начинает резко двигаться, вызывая сильное трение и звук, который мы называем скрипом. Все это не проходит бесследно для височно-нижнечелюстного сустава, ведь он может смещаться и деформироваться, из-за чего челюсть хрустит и болит.
Еще одна распространенная причина того, почему хрустит челюсть – неправильный прикус. Как правило, эта проблема тянется с детства и тут уж понятно, что основную ответственность в ее решении родители должны брать на себя. Но часто так случается, что мы узнаем о неправильном прикусе уже в достаточно взрослом возрасте, когда исправить ситуацию становится сложнее. Из-за того, что нижняя челюсть движется не под тем углом, происходит перекос и поэтому челюсть хрустит.
Кроме этого, разбираясь в причинах, не стоит исключать травмы, растяжения, нагрузки, связанные с профессией и вредные привычки (например, привычка неправильно держать мобильный телефон). Воспалительные процессы, связанные с развитием таких болезней, как артрит, артроз, ревматизм, эндокринные и обменные нарушения, а также некоторые инфекционные заболевания, которые могут давать осложнения на суставы, также способствуют тому, что сустав в челюсти щелкает.
Врачебные рекомендации
Ревматолог или травматолог оценивают общее состояние здоровья пациента. Если у человека избыточная масса тела, то врач рекомендует обратиться к эндокринологу для исключения эндокринных нарушений. При лишнем весе к лечению может подключиться диетолог, помогающий пациенту избавиться от лишних килограммов — частой причины повреждения суставов, особенно на ногах и в позвоночном столбе. Для устранения неприятных щелчков недостаточно только принимать фармакологические препараты. Значительно приблизить выздоровление помогает точное соблюдение врачебных инструкций:
- исключение физических нагрузок. Предрасположенность к истончению хрящевых тканей или уже развившаяся суставная патология — сигнал для ограничения чрезмерной двигательной активности и (или) поднятия тяжестей. При хрусте и щелчках рекомендуются продолжительные прогулки на свежем воздухе, занятия йогой, плаванием, лечебной физкультурой или гимнастикой;
- использование бандажей. Для ограничения подвижности суставов целесообразно ношение наколенников, бандажей или корсетов. Ассортимент ортопедических приспособлений очень широк. Можно приобрести сразу или заказать бандаж нужного размера в аптеке или магазине медтехники;
- питьевой режим. Ежедневно следует выпивать не менее 2-2,5 литров жидкости. Это может быть чистая негазированная вода, ромашковый и зеленый чай, настой плодов шиповника, фруктовые компоты, ягодные морсы. Обильное питье способствует выведению из суставных тканей излишков минеральных солей, патогенных микроорганизмов, токсичных конечных и промежуточных продуктов воспалительного процесса;
- отказ от вредных привычек. Ядовитые табачные смолы, никотин, этиловый спирт оказывают негативное влияние на состояние кровеносных сосудов и микроциркуляцию в разрушающихся суставных тканях. Если самостоятельно отказаться от вредных привычек невозможно, то следует обратиться к наркологу и воспользоваться аптечными препаратами.
Что еще необходимо сделать, если щелкают суставы — скорректировать рацион. Из него исключают жирные, насыщенные солью и пряностями продуктами, напитки с диуретическими свойствами: кофе, лимонад, крепкий черный чай. Ежедневное меню должно содержать продукты с высокой концентрацией Омега-3: жирную морскую рыбу, бобовые культуры, растительные масла. Полиненасыщенные жирные кислоты и жирорастворимые витамины ускоряют метаболизм, способствуя быстрой регенерации пораженных суставных тканей.
Определение болезни. Причины заболевания
Парез лицевого нерва — это полиэтиологичное патологическое состояние, которое проявляется слабостью мимических мышц лица, иннервируемых лицевым нервом. Встречается в различном возрасте, как у взрослых, так и у детей.
Причины слабости лицевой мускулатуры:
1. Причины, обусловленные поражением центрального двигательного нейрона:
- инсульт (ишемический — 85%, геморрагический — 15%);
- опухоли мозга (метастатические или первичные, локализующиеся в полушариях мозга или его стволе);
- абсцесс мозга;
2. Причины, обусловленные поражением периферического двигательного нейрона:
- паралич Белла;
- синдром Гийена — Барре (может быть ВИЧ-ассоциированным);
- инфекция, вызванная вирусом простого герпеса;
- васкулиты;
- саркоидоз, болезнь Бехчета, узелковый периартериит, синдром Шегрена, сифилис;
- менингит: бактериальный (пневмококк, менингококк, Haemophilus influenza, туберкулезный, боррелиозный, сифилис, грибковые инфекции);
- перелом височной кости;
- опухоли височной кости: метастатические, инвазивная менингиома;
- инфекции и опухоли среднего уха;
- опухоли или инфекции околоушной железы;
- травматические повреждения лица;
- внутренний разрыв сонной артерии;
- действие лекарств (химиотерапевтические средства);
- последствия установки кохлеарного импланта;
3. Заболевания, при которых поражаются нервно-мышечные синапсы:
- миастения;
- ботулизм;
4. Заболевания, при которых поражаются лицевые мышцы:
- мышечные дистрофии;
- миопатии.
Из наиболее частых причин в 2/3 случаев пареза лицевых мышц выявляется идиопатическая невропатия лицевого нерва (паралич Белла). Инфекционное поражения нерва вирусом опоясывающего герпеса может быть при синдроме Рамсея Ханта. Из других инфекций невропатия лицевого нерва может встречаться при Лайм-боррелиозе и паротите. При понтинной форме полиомиелита может поражаться двигательное ядро лицевого нерва. Кроме того, поражение лицевого нерва может быть при многих системных инфекциях (сифилис, туберкулез, ВИЧ-инфекция и другие). При синдроме Гийена-Барре парез лицевой мускулатуры входит в клиническую картину болезни. Двухстороннюю невропатию лицевого нерва многие авторы рассматривают как стёртую форму данного синдрома. Вовлечение лицевого нерва может встречаться и при системных заболеваниях соединительной ткани (нодозном периартериите, системной красной волчанке, синдроме Шегрена и других), а также саркоидозе, амилоидозе и т. д.
На лицевой нерв могут распространяться воспалительные процессы в среднем ухе. Рецидивирующая невропатия лицевого нерва у молодых лиц может быть проявлением синдрома Мелькерсона — Россолимо — Розенталя, который имеет наследственный характер с локализацией в гене 9p14.
Из других причин можно назвать опухолевый процесс, например, поражение лицевого нерва при невриноме слухового нерва, канцероматозе оболочек мозга, арахноидэпителиоме основания черепа и других. Травматические поражения возникают при переломах основания черепа. Также повреждения нерва могут возникнуть после операций на среднем ухе, пирамидке височной кости, слюнной железе.
Метаболические расстройства при сахарном диабете могут проявляться в том числе и вовлечением лицевого нерва со сложным механизмом, характерным для диабетических нейропатий. У больных старшего возраста поражение лицевого нерва может встречаться при гипертонической болезни, церебральном атеросклерозе и других ангиопатиях, когда в процесс вовлекаются мелкие сосуды, питающие нервы.
Парез лицевых мышц может развиваться и при надъядерном поражении кортиконуклеарных путей при очаговых процессах в полушариях и стволе головного мозга выше ядра лицевого нерва. Возникает так называемый «центральный парез лицевого нерва». В редких случаях возможны и другие причины пареза мышц лица (например, миастения, лицевые формы миопатий и другое).
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Ортодонтия выходит на первый план
На сегодняшний день происходит грандиозная ошибка как в поисках причин пародонтоза и в постановке диагноза, так и в способе эффективного лечения. Вместо того, чтобы ставить зуб в окклюзию, выводить из травматического прикуса, пациентам предлагают вот эти все ранее озвученные мной манипуляции, которые совершенно не направлены на избавление от этих жалоб, а только на то, что пациенты теряют время, процессы усугубляются.
В лечении т.н. пародонтоза большая проблема в потери времени на неадекватное лечение, а потеря времени для пациента – это осложнение патологии окклюзии зубов, и перехода стадии заболевания в более запущенную форму.
Если у пациента, например, три года назад убыль костной ткани была два миллиметра, то на фоне «лечения пародонтоза» у него убыль уже произошла пять миллиметров, то есть мы потеряли время.
А если бы он пришел с убылью костной ткани два миллиметра к ортодонту, то убыль десны проще было бы остановить, проще ликвидировать развитие патологии десны после ортодонтического лечения, когда зубы становятся в зубной ряд.
Уже можно вести речь о том, что мы закрываем все оголенные шейки рецессий десны, тем самым проводим лечение шейки зуба. Но когда пациенты теряют время на неадекватные заболеванию лечения, то иногда закрытие рецессии бывает уже невозможно. Потому что для лечения рецессии десны есть тоже строгие показания и противопоказания.
Воспаление внутреннего уха (лабиринтит)
Лабиринт является органом слуха и равновесия, отличается богатой иннервацией и включает слуховые и кинетические рецепторы, поэтому его воспаление вызывает:
- сильные ушные и ;
- резкое снижение слуха, появление шума, треска, писка в ухе;
- головокружение, тошноту, потерю ориентации в пространстве, горизонтальный нистагм.
Лабиринтит возникает как следствие проникновения инфекции различными путями из разных частей и полостей организма:
- из среднего уха при недолеченном или запущенном отите;
- с пораженных инфекцией мозговых оболочек при менингите;
- с кровью при таких заболеваниях, как сифилис, туберкулез, герпес;
- повреждение височной области, органа слуха с нарушением целостности клеток и кровеносных сосудов.
Заболевание требует безотлагательной врачебной помощи.
Диагностика невралгии тройничного нерва
Если вы подозреваете у себя невралгию тройничного нерва, обратитесь к терапевту или неврологу. Сначала он спросит вас о симптомах, а затем может провести некоторые обследования, чтобы исключить другие заболевания.
Так как при невралгии тройничного нерва боль зачастую возникает в челюсти, зубах или деснах, люди обращаются к стоматологу, а не к терапевту или неврологу. Стоматолог, прежде всего, постарается исключить другие причины боли в зубах. Если он не найдет «своих» причин для боли, то направит вас к терапевту или неврологу. К этим врачам вы можете обратиться и самостоятельно.
Диагностикой и лечением невралгии тройничного нерва занимается обычно врач-невролог. Вы можете самостоятельно записаться к нему на прием или сначала обратиться к терапевту. Врач-терапевт осмотрит вас и расспросит о ваших жалобах. Он проведет первичную диагностику и исключит другие причины боли в лице. Сначала он тщательно осмотрит следующие области:
- голову и шею;
- уши;
- рот;
- зубы;
- сустав нижней челюсти (височно-нижнечелюстной сустав).
Перед тем, как поставить диагноз невралгии тройничного нерва, необходимо исключить другие заболевания, которые могут вызывать боль в лице. Нужно определить форму заболевания — типичную невралгию тройничного нерва или невралгию, вызываемую другим заболеванием (симптоматическую невралгию тройничного нерва). В случае симптоматической невралгии необходимо лечить вызывающее ее заболевание.
Другие заболевания, которые необходимо исключить:
- зубная инфекция или трещина в зубе;
- мигрень;
- боль в суставе нижней челюсти;
- височный артериит, тяжелое заболевание, при котором происходит воспаление кровеносных сосудов в виске, что может привести к слепоте или инсульту;
- травма лицевого нерва (посттравматическая невралгия);
- непрерывная боль в лице без определенной причины (идиопатическая боль).
У людей младше 40–50 лет причиной боли в лице чаще бывают другие заболевание, поэтому терапевт будет, в первую очередь, исключать эти причины. Если терапевт заподозрит нейрогенную причину болей, он направит вас на консультацию к неврологу, под руководством которого будет происходить дальнейшее обследование и лечение.
Магнитно-резонансная томография (МРТ) может с большой точностью показать, где происходит сдавление тройничного нерва. Во время МРТ с помощью сильного магнитного поля и радиоволн создаются подробные изображения внутреннего строения вашего мозга и тройничного нерва. С помощью МРТ можно также исключить другие причины боли в лице, например, опухоль в основании черепа. Такие причины вызывают 5–10% всех случаев невралгии тройничного нерва.
Примерно у 1–5% людей с рассеянным склерозом (хроническим заболеванием, поражающим головной и спинной мозг) появляется невралгия тройничного нерва, поэтому необходимо учитывать вероятность этого заболевания. Вам зададут ряд вопросов, связанных с симптомами рассеянного склероза, чтобы исключить это заболевание.
Симптомы, присущие рассеянному склерозу:
- головокружение;
- тремор (дрожь) в конечностях, нарушение координации;
- слабость глазных мышц;
- нарушения зрения в одном глазу.
Диагностика
Диагностикой и лечением патологий, связанных с данным симптомом, занимается () или (более узкое направление в оториноларингологии). Во время приема специалист беседует с пациентом, осматривает его, проводит необходимое обследование, устанавливает диагноз.
Наши врачи
Руин Николай Андреевич
Врач — оториноларинголог
Стаж 11 лет
Записаться на прием
Дебрянский Владимир Алексеевич
Врач — оториноларинголог, врач высшей категории
Стаж 33 года
Записаться на прием
Гоголев Василий Геннадьевич
Врач — оториноларинголог
Стаж 19 лет
Записаться на прием
Жарова Галина Геннадьевна
Врач — оториноларинголог, член европейского общества ринологов, врач высшей категории
Стаж 39 лет
Записаться на прием
Диагностика при боли в ухе включает следующие исследования (в зависимости от показаний):
- осмотр пациента ЛОР-врачом, сбор анамнеза;
- лабораторные исследования (анализ крови, бактериоскопия мазка, бакпосев);
- аппаратную диагностику (отоскопия, аудиометрия, рентгенография, , ).
Лечение
Лечение воспалительных заболеваний уха предусматривает:
- антибактериальные, антивирусные средства местного и общего действия;
- жаропонижающие, анальгетики;
- физиотерапию;
- в ряде случаев – хирургическое вмешательство.
- Боль в горле
- Постоянный насморк
Симптомы перелома нижней челюсти
Перелом нижней челюсти сопровождается следующими симптомами:
Боль. Боль при переломе челюсти выраженная и особенно сильная в месте перелома или месте воздействия травматического фактора. Болевое ощущение значительно усиливается при движении челюсти, а также при жевании или во время разговора. Связано появление боли с повреждением надкостницы (тонкая оболочка кости, содержащая большое количество нервных окончаний), а также с развитием воспалительной реакцией в месте перелома. Повреждение нервов, которое может возникнуть в некоторых редких и тяжелых случаях также сопровождается выраженными болевыми ощущениями. Кровотечение. Так как более чем в восьми случаях из десяти перелом челюсти является открытым, у больных возникает кровотечение. Обычно кровь изливается в ротовую полость, однако сосуд может кровоточить и через кожу, в зависимости от места повреждения и воздействия травматизма. Возникает кровотечение как результат повреждения кровеносных сосудов, расположенных в надкостнице, кости и мягких тканях. При закрытых переломах кровотечение также существует, но из-за невозможности выхода во внешнюю среду кровь скапливается в месте повреждения и образует сгустки. Следует отметить, что большие объемы кровопотерь указывают на повреждение крупного сосуда и нуждаются в экстренной медицинской помощи. Отек лица. Отечность возникает не только в зоне воздействия травматического фактора, но также и в других местах возникновения переломов. Отек проявляется значительным увеличением объема мягких тканей в области перелома, пастозностью, потеплением и покраснением кожи. Возникает отек по причине воздействия провоспалительных веществ на кровеносные сосуды, которые расширяются и становятся более проницаемыми для жидкого компонента крови. Следует отметить, что увеличение половины или всего лица при переломе челюсти может возникать также и из-за кровотечения в мягких тканях или под кожей. Повреждение кожных покровов. Так как перелом нижней челюсти в большинстве случаев развивается после воздействия какого-либо сильного травматического фактора, он обычно сопровождается различными повреждениями лица и головы. В большинстве случаев отмечается наличие ссадин и ран. Иногда выявляется перелом других костей лица (верхняя челюсть, кости черепа, носовые кости), а также повреждение шейного отдела позвоночника и спинного мозга. Изменение рельефа кости нижней челюсти. Смещение костных отломков, которое возникает при переломе, в той или иной степени изменяет рельеф кожи, покрывающей соответствующую область. Это может быть заметно как при визуальном осмотре (при значительном смещении), так и только при внимательном ощупывании челюсти
Ощупывать челюсть следует осторожно, начиная с противоположной перелому части (или наиболее удаленной), следуя кончиками пальцев по нижнему краю. Отраженная боль
При давлении на подбородок возникает выраженное болевое ощущение в области перелома. Связано это с некоторым перемещением костных отломков и раздражением нервных окончаний.