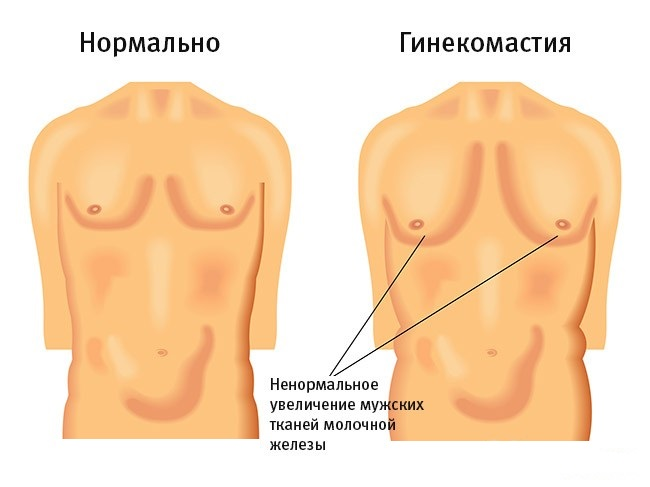
Уплотнение в груди (молочной железе)
Содержание:
- Почему возникает перикардит?
- ПРИЧИНЫ УВЕЛИЧИТЬ ГРУДЬ
- Объем груди
- Формы молочных желез
- Причины приобретенной гипоплазии
- Мастит – воспаление железы
- Болезнь Педжета
- Чувство жжения в груди – симптом рака молочной железы – рака Педжета
- Болезни, вызывающие пятна на половых органах мужчины
- Фиброаденома
- Диагностика гинекомастии
- Рак молочной железы
- Килевидная деформация
- Причина болезненного уплотнения в груди – фиброаденома
- Анатомия молочной железы
- Виды микромастии
- Диагностика
- Видео: Примеры вязаных манишек для мальчиков
- Что можно выявить при самообследовании молочной железы
- Добавить отзыв
- Причины острых болей в молочной железе
- Как уберечься от опасных заболеваний молочной железы
- Продолжение статьи
- Внутрипротоковая папиллома
- Цена серебрения зубов
Почему возникает перикардит?
ПРИЧИНЫ УВЕЛИЧИТЬ ГРУДЬ
- После родов. Во время беременности железистая ткань груди может увеличиться более чем в два раза, меняется форма. Однако, после прекращения вскармливания, снижается уровень гормона пролактина и грудь женщины сдувается подобно воздушному шарику. Упругость груди после родов теряется за счет ослабления грудных мышц. Кожа становится дряблой, появляются растяжки.
- Возрастные изменения в структуре кожи. В молодом возрасте грудь выглядит максимально привлекательно благодаря коже, которая богата эластином и коллагеном. Эти компоненты являются своеобразным каркасом для молочных желез. С течением времени запасы этих структурных компонентов снижаются и грудь постепенно обвисает, появляются растяжки.
- Резкое похудение. Грудь женщины состоит не только из молочных желез, в ее составе в значительной степени присутствует жировая ткань. К сожалению, при резком похудении жировая масса быстрее всего уходит именно из области груди. В результате она теряет былую форму.
- Обвисание груди. Силу притяжения больше всего ощущают на себе женщины с большой грудью, однако она сказывается на привлекательности груди любой женщины. Решить проблему поможет подтяжка груди или импланты.
- Асимметрия груди. Существуют разные степени асимметрии молочных желез. Различаться может как форма, так и размер грудей.Чаще всего асимметрия возникает в силу генетических отклонений, гормональной перестройки организма, беременности и грудного вскармливания, климакса.
- Небольшой размер. Многих девушек не устраивают свои внешние данные, они хотят более пышный и подтянутый бюст, и это нормально. Большая грудь всегда приковывала к себе восхищенные взгляды мужчин. Если Ваша грудь уже давно сформирована, но ее размер оставляет желать лучшего, клиника WestMed поможет добиться желаемого размера подходящими способами.
Объем груди
Вес и размер молочных желез напрямую зависят от того, какой вид ткани преобладает в строении груди. Если перевес на стороне железистой ткани, бюст будет иметь относительно постоянные габариты.
Но в случае, когда главным составляющим является жировая ткань, снижение или увеличение общего веса тела приводит к изменениям объема груди. В среднем 1 кг фигуры в целом приравнивается к 15-20 гр массы груди. Следовательно, набрав или сбросив 5-7 кг, барышня может на размер изменить бюст.
Есть другие факторы, ключевым образом влияющие на характеристики груди. О них стоит рассказать подробнее.
Формы молочных желез
Кроме того, чтобы знать устройство молочных желез, женщине полезно ориентироваться в формах груди.
- Дисковидная – грудь крепится к телу широким диаметром, она плоская и невысокая.
- Полусфера – имеет примерно одинаковые величины высоты и диаметра.
- Грушевидная – в высоту такая грудь больше, чем ширина ее основания.
- Сосцевидная – похожа на грушу, но сосок направлен вниз.
Некоторые обыватели распределяют грудь женщин по схожести с фруктами: яблоко, груша, дыня и т.д. Формы индивидуальны, как и их обладательницы, и не существует единого понятия «идеальной груди». При этом грудь может меняться в течение жизни: изменяется вес, женщина беременеет, рожает, кормит малышей грудью. Кстати, у плода формируется молочная железа уже на пятом месяце маминой беременности.
 Формы молочных желез
Формы молочных желез
Причины приобретенной гипоплазии
Большинство случаев несиндромной (вторичной) гипоплазии молочной железы являются идиопатическими, но некоторые имеют установленную причину.
- Облучение. Приобретенная как односторонняя, так и двусторонняя гипоплазия молочной железы может развиться у пациентов, которые получали облучение молочной железы в младенчестве или детстве, чаще всего для лечения кожных гемангиом. Исследования показали, что степень гипоплазии напрямую коррелирует с количеством облучения, вводимого пациенту.
- Операции. Другие ятрогенные причины включают предшествующую торакотомию и иссечение как доброкачественных, так и злокачественных опухолей молочной железы в детском возрасте. Это приводит к нарушению развития молочной железы.
- Ожоги. Ожоги передней грудной клетки могут привести к отказу от полного расширения молочной железы из-за травмы грудной почки.
- Прием лекарств. Описана медикаментозная гипоплазия молочной железы.
- Перенесенные инфекции. Зарегистрированы случаи односторонней атрофии молочной железы после нормального развития молочной железы в результате инфекционного мононуклеоза у девочки.
- Гормональные нарушения. У многих девушек в юном возрасте возникают гормональные осложнения, например, сопровождающие синдром поликистозных яичников или аномалии щитовидной железы. Они приводят к гипоплазии – состоянию, при котором ткань молочной железы просто не развивалась в подростковом возрасте. Причем может развиваться жировая ткань, не железистая, поэтому размер груди может быть нормальным, но своей функции выработки молока она не выполняет.
- Заболевания. Приобретенная гипоплазия может быть вызвана/связана с рядом сопутствующих патологий, включая (но не ограничиваясь ими): инфицирование вирусом иммунодефицита человека, нервная анорексия, туберкулез, пролапс митрального клапана.
- Неблагоприятные факторы окружающей среды. Существуют доказательства (Rudel, Fenton, Ackerman, Euling, & Makris, 2011), подтверждающие теорию о том, что воздействие высоких уровней определенных загрязнителей окружающей среды, а именно диоксина и других эндокринных разрушителей, во время внутриутробного периода (воздействие накопленных загрязнителей в организме матери до рождения ребенка) может предрасполагать женщину к недостаточному росту груди в подростковом возрасте и во время беременности.
Мастит – воспаление железы
Мастит – острый воспалительный процесс, распространяющийся в тканях молочной железы. 90% случаев болезни приходится на период лактации у первородящих, а остальные 10% возникают вне периода грудного вскармливания. Отдельно выделяют мастит новорожденных, появляющийся у детей первых дней жизни на фоне гормонального дисбаланса.
В подавляющем количестве случаев возбудителем болезни являются золотистый стафилококк и стрептококки. Встречаются маститы, спровоцированные проникновением микобактерий, грибков, анаэробных микроорганизмов.
Инфекция попадает в ткани через повреждения кожи, трещины соска, млечные протоки, по лимфатическим сосудам. Способствует появлению болезни снижение защитных сил организма, возникшее после тяжелых родов, перенесенных инфекционных заболеваний и болезней внутренних органов.
Формы мастита
Заболевание может протекать в двух формах: серозной (с воспалительным процессом, но без нагноения) и гнойной (с формированием гнойников).
Характерными проявлениями мастита являются:
- Недомогание, нарушение общего состояния, значительное ухудшение самочувствия.
- Появление нарастающей локальной болезненности в области молочной железы.
- Формирование покрасневшего воспаленного участка в тканях груди, не имеющего четких границ.
- Повышение температуры тела.
Прогрессирование процесса приводит к развитию абсцесса (гнойника), флегмоны (гнойного пропитывания тканей) или гангрены (отмирания участка железы). Любой из этих процессов сопровождается усугублением симптомов мастита.
Значительно реже картина воспаления может быть стертой, без заметного нарушения самочувствия и значительных болей.
При формировании очага в области сосков недуг иногда сложно диагностировать и отличить от болезни Педжета, опухолей и других патологических состояний.
Лечение
Лечение серозного мастита – консервативное. Назначаются антибиотики, проводится новокаиновая блокада, хороший эффект дает местное введение антигистаминных препаратов и спазмолитиков.
Гнойный мастит требует хирургического лечения. Во время операции вскрывают гнойник и вставляют дренаж для оттока гноя. После этого назначают антибиотики широкого спектра действия и обезболивающие препараты. Проводится лечение, направленное на выведение токсинов, образующихся во время гнойного расплавления тканей.
Грудное вскармливание прекращают из-за опасности инфицирования ребёнка и попадания в детский организм антибиотиков и других лекарственных препаратов, применимых для лечения мастита.
Сцеживание при лактационных маститах быстро облегчает боль и улучшает кровообращение в пораженной области. Оно способствует более быстрому рассасыванию воспалительного инфильтрата и выздоровлению.
Нужно ли сцеживаться при мастите
При серозном мастите сцеживаться нужно, а при формировании гнойника – недопустимо. Гной при сцеживании распространяется внутри тканей и приводит к быстрому распространению воспалительного процесса.
Если молоко продолжает прибывать, женщине назначают препарат для остановки лактации.
Болезнь Педжета
Болезнь Педжета (рак соска молочной железы, «экземоподобный рак молочной железы) встречается реже других онкологических заболеваний этой области.
Названо заболевание в честь описавшего его британского ученого Джеймса Педжета, жившего в 19 веке
Именно он впервые обратил внимание на наличие взаимосвязи между определенными патологическими изменениями в коже соска (шелушение, эритема, экзема) и развившимся онкологическим заболеванием
Симптомы
Вначале на коже ареол и сосков или подмышечной области появляются очаги воспаления, похожие на дерматит. Больные жалуются на раздражение и шелушение кожи.
В дальнейшем присоединяются сыпь, зуд, пощипывание, боли разной интенсивности, выделения из сосков. Дерматитоподобные изменения с кожи ареолы распространяются на всю молочную железу.
Случаи изолированного проявления болезни Педжета крайне редки. Частота их выявления составляет менее 5% всех случаев обнаружения экземоподобного рака молочной железы.
Раковые клетки мигрируют по млечным протокам и вызывают рост опухолевых очагов в тканях ареол и сосков. Появляется протоковая карцинома – раковое заболевание, развивающееся в протоках железы.
Отсутствие специфических симптомов заболевания часто затрудняет постановку диагноза и приводит к запоздалому лечению.
Диагностика заболевания
Для диагностики рака Педжета назначают:
- Микроскопию отделяемого из соска.
- Цитологическое исследование соскоба с кожи пораженных областей.
- УЗИ молочной железы.
- Маммографию.
- МРТ.
МРТ при болезни Педжета позволяет выявить изменения в тканях соска и ареолы даже при отсутствии кожных проявлений.
Лечение
Лечение рака Педжета хирургическое. В зависимости от стадии заболевания удаляется только молочная железа или грудь вместе с оболочками и группами лимфоузлов, по которым чаще всего распространяются метастазы. В некоторых случаях назначается облучение области расположения железы для профилактики развития рецидива и метастазирования.
Чувство жжения в груди – симптом рака молочной железы – рака Педжета
Жжение в груди, сопровождающееся болью и покраснением, может быть симптомом рака молочной железы.
Достаточно редкая разновидность злокачественных опухолей – рак Педжета, который сопровождается чувством жжения в груди и болью, особенно в области соска. К другим симптомам рака Педжета относятся: чувство покалывания соска и ареолы, язвы или втягивание соска. В относительно поздних стадиях заболевания возникают выделения из соска желтого цвета с кровавым оттенком.
Для диагностики этого типа рака и определения стадии заболевания применяется биопсия и УЗИ молочной железы. Подтверждает рак молочной железы наличие крупных клеток, называемых клетками Педжета, в биоптате при микроскопическом исследовании.
Лечение рака Педжета заключается в радикальной хирургической операции с ампутацией молочной железы или значительной ее части в сочетании с химиотерапией.
Рак Педжета
Болезни, вызывающие пятна на половых органах мужчины
- Аллергический дерматит – одно из проявлений аллергии. Возникает как реакция на интимную смазку, латекс презерватива, различные парфюмерные средства. Высыпания также вызываются аллергией на лекарства и продукты питания. Тяжесть аллергических проявлений может быть различной – от мелких красных пятнышек до пузырьковых очагов, называемых крапивницей. Аллергическая сыпь может появляться на коже и слизистых, захватывая не только интимную зону, но и другие участки тела.
- Контактный дерматит, вызванный раздражением кожи гелями, мылом, синтетикой. Сыпь в виде красных пятен чешется и болит. В отличие от аллергии, при этом типе дерматита нет высыпаний на других участках кожи. Она возникает только там, где есть контакт с раздражающим веществом.
- Нейродермит – зудящий дерматоз, вызванный неправильной работой иммунной системы, гормональными нарушениями, проблемами с обменом веществ и некоторыми хроническими заболеваниями. На коже возникают высыпания в виде красных шелушащихся зудящих участков. Из-за расчесов высыпания инфицируются и гноятся. Пятна распространяются по коже интимной зоны, захватывая половые органы и область заднего прохода.
- Баланопостит – воспаление головки и крайней плоти. Причиной сыпи могут стать стафилококки, стрептококки, кишечная палочка. Баланит может быть вызван гарднереллезом. Хотя эта болезнь не считается венерической, возбудителем мужчина заражается от своей партнерши. Баланит и баланопостит, вызванные венерическими инфекциями, как правило, сопровождаются уретритом – воспалением уретры. Красные пятна на слизистой головки могут возникать при различных половых инфекциях – гонорее, хламидиозе, трихомониазе. У больного наблюдаются выделения из мочеиспускательного канала, жжение и резь при мочеиспускании, частые позывы в туалет.
- Молочница – вызывается грибком candida, сопровождается появлением на половых органах и области заднего прохода белых пятен, под которыми обнаруживается красная воспаленная слизистая. Рецидивирующий кандидоз часто наблюдается при сахарном диабете, поэтому при повторяющихся случаях молочницы нужно сдать кровь на сахар.
- Экзема – при этом заболевании на половых органах возникают отечные зудящие красные пятна, папулы и бляшки, покрытые трещинами и корочками. Отличительные черты сыпи – распространение за пределы интимной зоны.
- Паховая эпидермофития – при этом недуге, вызываемом грибком эпидермофитоном, в области паховых складок образуются красные зудящие пятна. В отличие от других заболеваний, высыпания при эпидермофитии не возникают на мошонке и половом органе. Грибок может распространяться по телу, вызывая поражение кожи, ногтей, волосистой части головы.
- Облитерирующий ксеротический баланит (склерозирующий лихен) сопровождается появлением беловато-розовых и красных пятен на головке полового члена и крайней плоти. Заболевание сопровождается сморщиванием тканей и сужением уретры. У пациентов часто возникают проблемы с эрекцией и задержка мочи.
- Витилиго – заболевание, проявляющееся нарушением пигментации. При его возникновении на коже выступают белые пятна. Высыпания безболезненны, не чешутся и не воспаляются.
- Лейкоплакия – сопровождается появлением белых пятен на слизистой половых органов. Болезнь вызывается ороговением (уплотнением) слизистой, причины которого до конца не ясны. Лейкоплакия опасна перерождением в рак, поэтому такие больные требуют врачебного наблюдения.
- Псориаз. Появляющаяся при этой болезни шелушащаяся сыпь сопровождается зудом, воспалением, болезненностью. Псориатические очаги склонны к самопроизвольному исчезновению и последующему повторному рецидиву. Высыпания при псориазе возникают не только в интимной зоне, но и на других участках тела.
Фиброаденома
Фиброаденома (фиброз) представляет собой доброкачественное новообразование, развивающееся из соединительной ткани. Опухоль возникает на фоне выработки гормонов – эстрогенов. Преимущественно заболевание наблюдается у женщин 20-30 и 40-50 лет, иногда встречается в юном возрасте (12-20 лет). Оно не представляет угрозы для здоровья и жизни женщины. В большинстве случаев фиброаденома не склонна к прогрессированию и развитию осложнений.
Иногда она может достигать крупных размеров и тем самым деформировать молочные железы. К озлокачествлению склонны лишь фиброзы гигантских размеров. Как правило, метод лечения опухоли – хирургический, но при малых её размерах (до 5-8 мм) проводят терапевтическое лечение, направленное на её рассасывание.
Патология бывает следующих видов:
- Узелковая – деформация соединительных тканей рядом с железистыми протоками либо врастание их врастание в протоки;
- Листовидная – характеризуется чрезвычайной скоростью развития и повышенной угрозой перерождения в саркому. Это страшное заболевание, приводящее к ампутации груди и даже летальному исходу.
Фиброаденома длительное время протекает бессимптомно. Общая симптоматика не носит ярко выраженный характер. Она проявляется уплотнениями в теле молочных желез, имеющими следующие особенности:
- безболезненность, плотность и иногда подвижность образования;
- чётко обозначенные границы;
- вариация размеров опухоли;
- отсутствие прямой зависимости изменений размера от фазы менструального цикла;
- интенсивный рост образования (иногда).
В медицине до сих пор неизвестны точные причины возникновения фиброаденомы. Выделяют ряд факторов, способствующих развитию патологии:
- генетическая предрасположенность;
- период полового созревания;
- заболевания эндокринной системы и щитовидной железы;
- беременность;
- частые аборты;
- нервное и физическое истощение;
- сильные частые стрессы;
- ожирение;
- неверный подбор оральных противозачаточных средств либо их бесконтрольный приём;
- травмы молочных желез;
- перегрев молочных желез;
- злоупотребление солярием и приёмом солнечных ванн.
Диагностика гинекомастии
Как правило, постановка диагноза при этом заболевании не вызывает затруднений. Для выявления формы болезни пациенту назначается УЗИ молочных желез. Во время него можно выяснить тип мастопатии, а также отделить истинные формы заболевания от ложных, вызванных отложением жира в груди.
Проводится УЗИ надпочечников, щитовидной железы, органов мошонки для выявления опухолей и других заболеваний, которые могли вызвать гормональный дисбаланс.
Пациенту назначаются анализы на гормоны – половые и вырабатываемые другими органами – надпочечниками, щитовидкой, гипофизом.
Показаны общий анализ мочи и исследования крови – общий и биохимический. Такая диагностика определяет основные показатели работы печени, почек и других внутренних органов.
При подозрении на раковые опухоли назначается анализ на онкомаркеры. Такие лабораторные исследования диагностируют злокачественные новообразования в груди и других органах.
Рак молочной железы
Рак молочной железы – наиболее распространённое онкологическое заболевание у женщин, с каждым годом прогрессирующее всё стремительнее. Это быстрорастущее злокачественное новообразование, обладающее высокой склонностью к метастазированию уже на ранних стадиях патологического процесса. Своевременная диагностика значительно повышает вероятность полного выздоровления.
Выделяют 4 стадии рака молочной железы:
- 1 стадия – небольшие (до 2 см) узловые новообразования, метастазов нет, прогноз выздоровления благоприятный;
- 2 стадия – опухоль от 2 до 5 см, распространение метастазов в региональные подмышечные лимфатические узлы, прогноз благоприятный при условии раннего начала лечения;
- 3 стадия – большие размеры новообразования (более 5 см), метастазирование во внутренние органы и кости, прогноз неблагоприятный;
- 4 стадия – тотальные метастазы во всех органах и системах, прогноз крайне неблагоприятный (выживаемость в 10% случаев).
Рак молочной железы проявляется рядом симптомов:
- безболезненное плотное образование с нечеткими границами в молочной железе;
- узел или большое образование в подмышечной впадине;
- деформация и изменение размеров груди;
- кровянистые или гнойные выделения из сосков;
- эффект «гусиной кожи» молочной железы, изменение её цвета, включая соски и ареолы;
- покраснение;
- сыпь вокруг или на сосках;
- выраженность кровеносных сосудов;
- появление язв (при прогрессировании заболевания);
- изменение вида, размера и чувствительности сосков, их втянутость, зуд;
- резкое не симметричное увеличение одной груди;
- боль в костях и мышцах;
- резкая потеря веса;
- слабость, головокружение, общее недомогание.
Причины развития рака молочной железы:
- генетическая предрасположенность;
- раннее начало менструаций (до 12 лет) и позднее завершение (после 55 лет);
- онкологические заболевания половых органов;
- вредные привычки (курение, употребление алкоголя, наркотиков);
- гормональный сбой;
- травмы груди;
- мастит;
- сахарный диабет;
- гипертония;
- ожирение;
- воздействие радиации;
- гормональная заместительная терапия;
- некоторые профессии (контакт человека с канцерогенами и эндокринными нарушителями): игорный бизнес, производство пластмассы, металлообработка, сельское хозяйство.
Рак молочной железы – коварное заболевание, поэтому способно возникнуть даже без соответствующих причин.
Килевидная деформация
Килевидная деформация является второй наиболее распространенной врожденной деформацией грудной стенки. Pectus carinatum составляет примерно 7% всех деформаций передней грудной стенки. Она чаще встречается у мальчиков, чем у девочек (соотношение 4:1). Как правило, эта деформация имеется уже при рождении и имеет тенденцию к прогрессированию по мере роста ребенка. Килевидная деформация представляет собой выпячивание грудной клетки и фактически представляет собой спектр деформаций, которые включают костохондральный хрящ и грудину. Изменения в костнохондральном хряще могут быть как односторонними, так и двухсторонними. Кроме того, выпирание грудины может быть как большим, так и незначительным. Дефект может быть асимметричным, вызывая ротацию грудины с депрессией с одной стороны и выпиранием с другой стороны.
Этиология
Патогенез килевидной деформации, также как и воронкообразной деформации не ясен. Высказывалось предположение, что это результат избыточного разрастания ребер или остеохондральных хрящей. Существует определенная генетическая детерминированность килевидной деформации. Так в 26% случаев отмечено наличие семейного анамнеза этой формы деформации. Кроме того в 15 % случаев килевидная деформация сочетается со сколиозом, врожденными пороками сердца, синдромом Марфана или другими заболеваниями соединительной ткани.
Клинические проявления
Килевидную деформацию можно разделить на 3 различных типа деформаций.
- Тип 1. Xарактеризуется симметричным выступом грудины и реберных хрящей. При этом типе деформации грудины мечевидный отросток смещены вниз
- Тип 2. Корпорокостальный тип, при этом типе деформации происходит смещение грудины вниз и вперед или выгибание средней или нижней трети грудной клетки. Этот тип деформации, как правило, сопровождается искривлением ребер.
- Тип 3. Костальный тип. При этом типе деформации задействованы в основном реберные хрящи, которые выгибаются вперед. Искривления грудины, как правило, не значительны.
Симптомы при килевидной деформации чаще встречаются у подростков и могут быть в виде сильной одышки, возникающей при минимальной нагрузке, снижение выносливости и появление астмы. Происходит это вследствие того, что экскурсия стенки грудной клетки ограничена из-за фиксированного переднезаднего диаметра грудной клетки, что приводит к увеличению остаточного объема, тахипноэ, и компенсационной диафрагмальной экскурсии.
Причина болезненного уплотнения в груди – фиброаденома
У молодых женщин часто диагностируется фиброаденома, которая является доброкачественной соединительнотканной опухолью, но способна к злокачественному перерождению .
При пальпации уплотнение болезненное, подвижное по отношению к основанию. Иногда фиброаденома настолько большая, что вызывает выраженную деформацию молочной железы.
Диагностика фиброаденомы:
- сбор анамнеза и выяснение симптомов;
- визуальный осмотр гинекологом;
- в обязательном порядке УЗИ молочных желез;
- прицельная биопсия с последующим гистопатологическим исследованием;
- УЗИ органов малого таза;
- определение концентрации гормонов в крови;
- дифференциальная диагностика в отношении кисты и злокачественной опухоли молочной железы.
Как правило, фиброаденома удаляется при помощи хирургического вмешательства. Прогноз заболевания положительный, но требует обязательного последующего контроля состояния молочных желез.
Киста груди
Анатомия молочной железы
Женская грудь – парный орган, состоящий из железистой ткани. Сама железа слагается из долей, расположенных верхушками в сторону соска. Их разделяет соединительная ткань, которая также выстилает переднюю поверхность железы и наличествует между глубокими кожными слоями.
Она образует специальные сетчатые тяжи, прикрепляющиеся к ключице. Эта сетка постепенно расширяется и образует капсулу, в которой размещается молочная железа.
Помимо соединительной ткани, в состав груди входит железистая и жировая ткани. К составляющим также относят разветвленную сеть кровеносных сосудов, молочные протоки, чувствительные нервные окончания. Между молочными железами располагается углубление, иначе называемое пазухой.
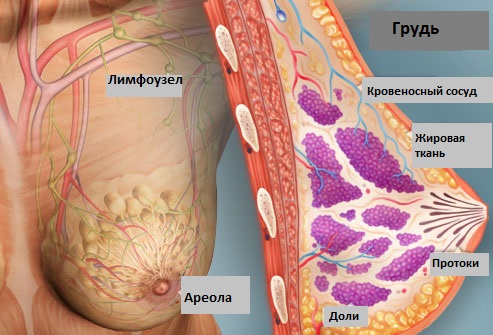
Рассматривая строение груди, стоит упомянуть сосок, как важную ее составляющую. Он располагается посередине, окружен околососочным кружком, представляющим собой пигментированный участок кожи.
Поверхность соска покрывают мелкие морщинки, а у верхушки размещены млечные поры, иначе говоря – окончания млечных протоков. Как правило сосок, возвышается над поверхностью груди в среднем на 0,5 — 1 см, но иногда встречаются плоские соски или даже втянутые, как бы углубленные в тело молочной железы, что иногда вызывает затруднения при грудном вскармливании.
Виды микромастии
Обычно маленький размер груди приносит женщине только эстетические неудобства. С точки зрения функциональности молочные железы любого размера производят достаточное количество грудного молока в период лактации. Кроме того, грудь существенно увеличивается в период беременности и лактации. Микромастия у женщин бывает нескольких типов:
- двусторонняя — обе молочные железы имеют одинаково маленький размер, нет выраженной асимметрии;
- односторонняя — при этой форме патологии одна молочная железа имеет нормальный размер и форму, а вторая существенно уменьшена.
Бывают сложные формы микромастии, когда обе груди уменьшены, но степень их развития отличается.
Диагностика
Диагностика деформаций грудной клетки, как правило, не представляет больших трудностей. На первом плане из инструментальных методов исследования стоит рентгенография, которая позволяет оценить как форму деформации, так и ее степень. КТ грудной клетки позволяет определить не только костные дефекты и степень деформации грудины, но и наличие смещения средостения, сердца, наличие сдавления легкого. МРТ позволяет получить более расширенную информацию, как о состоянии костных тканей, так и мягких тканей и, кроме того, не обладает ионизирующей радиацией.
Функциональные исследования деятельности сердца и легких, такие как ЭКГ, ЭХО- кардиография, спирография позволяют оценить наличие функциональных нарушений и динамику изменений после оперативного вмешательства.
Лабораторные методы исследования назначаются в случае необходимости дифференциации с другими возможными состояниями.
Видео: Примеры вязаных манишек для мальчиков
Что можно выявить при самообследовании молочной железы
Проводя очередное самообследование женщина может обнаружить следующие признаки рака:
- изменение формы груди;
- асимметрия молочных желез;
- увеличение/уменьшение груди;
- сыпь, покраснения на коже;
- язвы и опрелости под грудью;
- втягивание сосков;
- потемнение альвеолы;
- трещины на сосках;
- увеличение подмышечных лимфоузлов;
- выделения из сосков (кроме периода лактации);
- узлы, уплотнения в жировой ткани груди.
Если при осмотре выявлен комплекс или отдельные симптомы, женщине нужно посетить маммолога. Самостоятельное обследование помогает установить первые сигналы заболевания. Профессиональный осмотр позволяет обнаружить скрытые симптомы и поставить точный диагноз.
Добавить отзыв
Причины острых болей в молочной железе
Одна из частых причин мастодинии – киста – образование, наполненное жидкостью. Кистозные полости склонны к росту, во время которого они начинают давить на соседние ткани, нервные окончания и сосуды, проходящие в грудных тканях, вызывая болезненные ощущения. Боль при этом заболевании может быть острой – стреляющей.
Время появления кисты отследить сложно. Это новообразование может находиться в толще молочной железы очень долго, не давая симптомов – зачастую его выявляют уже в подростковом возрасте. Но вдруг по каким-то причинам киста начинает расти и вызывает боль.
Факторы возникновения кист:
- Гормональные нарушения, вызванные стрессами, диетами, возрастными изменениями. Поэтому кисты часто возникают в подростковом и климактерическом возрасте.
- Закупорка млечного протока. В результате молоко или молозиво скапливаются внутри протока, растягивая его и превращая в кисту. Со временем забитый проток закрывается, а образование остается внутри тканей. Постепенно его содержимое меняет цвет, становясь белым, желтым прозрачным или даже бурым. Иногда в кистозной полости могут обнаруживаться плотные включения. Такие кисты крайне редко превращаются в рак, но они могут нагнаиваться с возникновением гнойного воспаления – мастита.
- Закупорка сального протока. В этом случае образуется жировая киста, имеющая небольшой размер и практически не препятствующая функционированию органа. Ее присутствие не мешает вскармливанию и не влияет на протекание беременности. В рак такое образование практически не перерождается.
- Фиброзно-кистозная мастопатия. При этом заболевании обнаруживаются многочисленные кисты и уплотнения. Возникают боли и уплотнения в груди. Появляются выделения из сосков, которые могут быть белыми, желтыми, красноватыми и даже буровато-зелёными. Таким женщинам нужно периодически обследоваться, поскольку на фоне этой болезни намного чаще развивается рак.
Кисты удаляют при их выраженном росте, больших размерах и явных неприятных ощущениях. Иногда они могут рассосаться сами при нормализации гормонального фона. Для этого женщине назначают прием препаратов, содержащих гормоны.
Болезненность также может наблюдаться при наличии других доброкачественных опухолей – фиброаденом, липом (жировиков). Неприятные ощущения возникают при расположении опухолевого очага вблизи сосуда или нерва. Боль также может сопровождать опухолевый рост.
Строение молочной железы
Как уберечься от опасных заболеваний молочной железы
В свете новых исследований и достижений медицины можно и нужно принять меры, которые уменьшают риск развития рака молочной железы.
- В первую очередь рекомендуется здоровый образ жизни с введением регулярной физической активности и диеты, богатой антиоксидантами и полиненасыщенными жирными кислотами.
- По данным некоторых исследований, защитный эффект имеет раннее материнство (до 20-25 лет) и длительное кормление грудью.
- Женщины, у которых среди ближайших родственников диагностирован рак молочной железы, должны проконсультироваться не только с маммологом, но и с врачом генетиком для оценки возможности наследования заболевания.
Кроме того, очень важным является раннее выявление рака. Рекомендуется самообследование молочных желез девушкам и женщинам любого возраста. Самообследование следует проводить сразу после менструации, тщательно проверяя всю грудь, сосок и область вокруг соска, подмышечную область в поисках узелков и уплотнений.
Кроме того, каждые 12-36 месяцев, в зависимости от возраста женщины и рекомендаций лечащего врача гинеколога или маммолога, должно проводиться УЗИ обследование молочных желез.
К сожалению, в нашей стране многие женщины по-прежнему обращаются к врачу слишком поздно, из-за страха перед диагнозом, болью, социальной изоляци
Продолжение статьи
Внутрипротоковая папиллома
Внутрипротоковая папиллома – кистообразное образование с нарушением типичной для секреторных клеток структурой. Диагностируется в 10% случаев заболеваний молочных желез у женщин. Может развиваться в любом возрасте – от пубертатного периода до постменопаузы. Это доброкачественная опухоль, способная прогрессировать в злокачественную. Её размер варьируется от 1 мм до 3 см в диаметре.
Выделяют два основных вида внутрипротоковой папилломы:
- центральная – расположение цистаденом в области ареолы;
- периферическая – возникновение папиллом в любом периферическом участке протоков молочной железы, часто множественных.
Часто заболевание длительный период протекает бессимптомно, и его диагностика происходит случайно на осмотре у врача. Симптоматика заболевания включает:
- выделения из сосков различного характера, усиливающиеся при нажатии на грудь. Могут быть прозрачными, кровянистыми, белесыми или зеленоватого оттенка;
- болезненность в области развития опухоли, усиливающаяся при надавливании либо при ношении тесной одежды;
- пальпирование небольшого эластичного узла.
При развитии воспаления опухоли и окружающих тканей наблюдаются признаки:
- повышенная температура тела;
- резкая болезненность молочных желез;
- отёчность, увеличение груди в размерах;
- покраснение молочных желез;
- изменение цвета и консистенции выделений.
Причинами возникновения внутрипротоковой папилломы являются:
- гормональный дисбаланс;
- изменения гормонального гомеостаза (дисфункция яичников, оофорит, аднексит, аборт, ожирение, стрессы и т.д.);
- длительный бесконтрольный приём гормональных контрацептивов;
- курение;
- влияние вирусов;
- ионизирующее излучение;
- отсутствие в анамнезе беременности.