3 неделя беременности
Содержание:
- Показывает ли тест беременность на 4 неделе?
- 10 дней после зачатия – признаки беременности
- Норма РАРР-А
- Правила питания во время беременности, распространенные мифы
- Питание на второй неделе беременности
- Основные риски срыва беременности на третью неделю после ЭКО
- Что происходит с малышом
- Советы
- Проблемы
- Овуляция
- 3 неделя беременности: что происходит во время великого таинства
- Выделения на третьей неделе
- Причины выкидыша
- 33 неделя беременности – что происходит с малышом?
- Лечение внематочной беременности
Показывает ли тест беременность на 4 неделе?
Четвертая неделя акушерского срока беременности – самое время для того, чтобы проводить домашний тест на беременность. Если вы беременны, он уже с большой вероятностью покажет «две полоски». Плодные оболочки вырабатывают гормон под названием хорионический гонадотропин человека (сокращенно – ХГЧ): он повышает выработку эстрогенов и прогестерона, способствует сохранению беременности. На 4 неделе беременности его уровень повышается настолько, что его можно обнаружить в моче. Современные тест-системы для домашнего использования обладают высокой точностью, вероятность ошибки практически исключена. Но, если результат получился отрицательный, не стоит расстраиваться, повторите тест немного позже. Возможно, вы не совсем верно определили срок беременности по последним месячным. Для того чтобы получить точный результат, тест нужно проводить утром, когда концентрация мочи наиболее высока, следовать всем рекомендациям производителя, указанным в инструкции.
10 дней после зачатия – признаки беременности
Уже на 10-12 день после имплантации эмбриона проявляются первые признаки беременности, что связано с повышением плазменной концентрации ХГЧ. К ранним симптомам гестации относятся:
- тянущие боли в области живота;
- недомогание;
- быстрая утомляемость;
- набухание грудных желез;
- частое мочеиспускание;
- нарушение режима сна и бодрствования;
- частая смена настроения;
- ранний токсикоз.
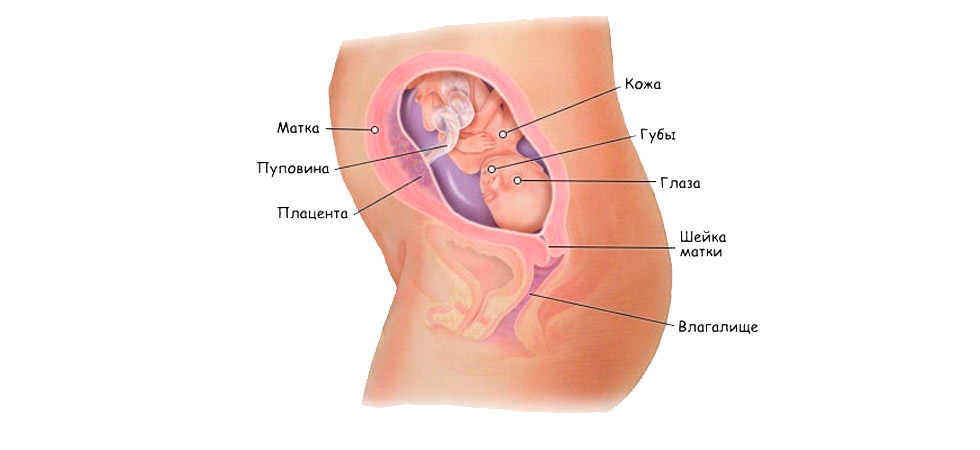
После окончательной имплантации зародыша в стенку матки между ним и организмом женщины образуется нить пуповины, через которую плод получает все необходимые для развития питательные вещества: белок, кислород, витамины, аминокислоты и т.д. В связи с высоким потреблением витаминов зародышем самочувствие пациенток может ухудшаться. Чтобы предотвратить прерывание беременности и самопроизвольный аборт, рекомендуется изменить рацион питания и воздержаться от избыточных физических нагрузок.
Норма РАРР-А
РАРР-А, или как его называют, «плазматический протеин А, ассоциированный с беременностью», это второй показатель, используемый в биохимическом скрининге первого триместра. Уровень этого протеина постоянно растет в течение беременности, а отклонения показателя могут указывать на различные заболевания у будущего ребенка.
Норма для РАРР-А в зависимости от срока беременности:
| Срок гестации, нед | HCG в нг/мл |
|---|---|
| 8-9 недель | 0,17 – 1,54 мЕД/мл, или от 0,5 до 2 МоМ |
| 9-10 недель | 0,32 – 2, 42 мЕД/мл, или от 0,5 до 2 МоМ |
| 10-11 недель | 0,46 – 3,73 мЕД/мл, или от 0,5 до 2 МоМ |
| 11-12 недель | 0,79 – 4,76 мЕД/мл, или от 0,5 до 2 МоМ |
| 12-13 недель | 1,03 – 6,01 мЕД/мл, или от 0,5 до 2 МоМ |
| 13-14 недель | 1,47 – 8,54 мЕД/мл, или от 0,5 до 2 МоМ |
Если РАРР-А не в норме:
- Если РАРР-А ниже для вашего срока беременности, или составляет менее 0,5 МоМ, то у ребенка повышен риск синдрома Дауна и синдрома Эдвардса.
- Если РАРР-А выше нормы для вашего срока беременности, либо превышает 2 МоМ, но при этом остальные показатели скрининга в норме, то нет никакого повода для беспокойства.
Исследования показали, что в группе женщин с повышенным уровнем РАРР-А во время беременности риск заболеваний у плода или осложнений беременности не выше, чем у остальных женщин с нормальным РАРР-А.
Правила питания во время беременности, распространенные мифы
Еще на этапе планирования беременности важно начать придерживаться здорового питания (на самом деле это важно всегда, но для женщины, которая готовится стать мамой — вдвойне).Не существует специальных диет для беременных. Главное правило состоит в том, что пища должна быть здоровой и разнообразной, чтобы ваш организм получал все вещества, минералы, микроэлементы и витамины, необходимые для роста и развития ребенка.Вам не нужно «есть за двоих»
Возможно, вы отметите, что у вас повысился аппетит, но не нужно специально стараться есть как можно больше. Важен разнообразный и полноценный рацион, а не количество пищи в килограммах или калориях. Огромное значение имеет завтрак. Если вы хорошо поели с утра, это поможет вам избежать перекусов «фастфудом» и прочей нездоровой пищей до обеда.
Ешьте в течение дня не менее пяти разных видов фруктов и овощей. Они обеспечат вас и ребенка витаминами, минералами. Клетчатка, содержащаяся в растительных продуктах, помогает предотвратить запоры и нормализовать пищеварение. Фрукты и овощи можно есть в любом виде: свежие, замороженные, консервированные. Свежие продукты нужно обязательно хорошенько мыть. Если в организм попадут болезнетворные микроорганизмы, это отнюдь не будет способствовать благополучному течению беременности.
Крахмалистые продукты должны составлять чуть больше трети вашего рациона. К этой группе относятся: картофель, хлеб, макароны, рис, овес, просо, кукуруза, кукурузная мука. Они являются ценным источником витаминов, энергии и клетчатки, помогают хорошо наедаться, не набирая лишние калории.
Вашему организму нужно достаточное количество белка. Он содержится не только в мясе, рыбе, птице и яйцах, но и в некоторых продуктах растительного происхождения: фасоли, сое, орехах. Мясо не должно быть жирным. С птицы нужно снимать кожу. В вашем рационе еженедельно должны присутствовать две порции рыбы. Любые продукты животного происхождения должны быть хорошо проварены. Молочные продукты обеспечат вас и ребенка кальцием. Ешьте молоко, йогурты, сыры, но, покупая их в магазине, всегда внимательно изучайте упаковку: жирность должна быть минимальной.
Избегайте насыщенных жиров и сахара. Сахар способствует чрезмерному повышению веса, создает дополнительную нагрузку на поджелудочную железу, приводит к кариесу. Насыщенные жиры также приводят к набору лишних килограммов и связаны с повышенным риском атеросклероза. Примерный список продуктов, которых стоит избегать: масло, сладкие пасты и кремы, шоколад, печенье, чипсы, сдобная выпечка, мороженое, кексы, пирожные, сладкие газированные напитки.
Питание на второй неделе беременности
Для того чтобы весь период гестации протекал нормально, нужно придерживаться рекомендаций, разработанных современными акушерами-гинекологами. Например, ВОЗ отмечает необходимость здорового питания, подразумевающего адекватную энергетическую ценность и потребление достаточного количества белков, витаминов и минеральных веществ*. В связи с этим разработаны целые таблицы правильного питания беременных женщин с учетом региона их проживания, социального положения и физической активности.
Продукты, рекомендуемые к употреблению.
Для того чтобы снизить возможные риски во время беременности, в рацион следует включить больше белка, «медленных» углеводов и полезных жиров. Получить ценный протеин можно из молочной продукции, рыбы и мяса. Если по каким-либо причинам вы не можете употреблять в пищу показанные продукты, выбирайте альтернативные источники белка в виде специальных смесей, разработанных для беременных женщин. Например, Nutrilak Premium предлагает целую линейку продуктов питания для будущих мам.
От чего лучше отказаться.
В первую очередь – от любых вредных привычек. Речь идет о курении и употреблении алкогольных напитков. Причем эта рекомендация относится не только к будущим мамам: во время планирования беременности от любых вредных привычек нужно отказаться и отцам. Эти факторы в том числе влияют на мужскую способность к оплодотворению, а пассивное курение беременной женщины на 20 % повышает риск рождения маловесного ребенка**.
Основные риски срыва беременности на третью неделю после ЭКО
3 неделя беременности после ЭКО сопровождается такими же факторами риска, как при наступлении естественным путем, но с большей долей вероятности выкидыша.
Основными причинами прерывания беременности на таком сроке являются:
- Травмы, сопровождающиеся нарушением прикрепления зародыша к стенке матки;
- Наличие серьезных генетических патологий, несовместимых с жизнью плода;
- Инфекционные заболевания и воспалительные процессы, как поражающие половую систему женщины, так и весь организм;
- Недостаточность прогестерона;
- Прием некоторых лекарственных средств;
- Внематочное расположение плодного яйца.
Повышение рисков при ЭКО обусловлено искусственным вызовом свойственных природной беременности изменений в организме. В первые 3-4 недели после переноса эмбрионов женщине рекомендуется постоянно пребывать под врачебным контролем и обращаться к специалистам при возникновении малейшего повода для беспокойства.
При нормальном протекании первых трех недель женщину могут снять с наблюдения в центре репродуктологии и поставить на учет в обычной женской консультации. Но при желании пациентки беременность может наблюдаться в клинике вплоть до самых родов.
ЭКО, ИКСИ, ИМСИ, ПИКСИ,ЭКО-IVM
Самые результативные методылечения бесплодия
Предимплантационная генетическаядигностика (24) хромосомы
Позволяет провести лечение бесплодия максимально комфортно и безопасно
Вспомогательныйлазерный хетчинг
Современное оборудование
Программа отсроченногоматеринства
Индивидуальный подход
Суррогатное материнство
Это не страшно
Что происходит с малышом
Оплодотворенную яйцеклетку, которая продвигается по маточной трубе, сложно назвать малышом. Это организм, состоящий из множества клеток: на четвертые сутки после оплодотворения у него уже 7-12 бластомеров. Спустя 60 часов он превратится в морулу — шаровидное скопление из 32 клеток. Под микроскопом оно похоже на плод шелковицы. Внутри морулы постепенно образуется полость. Как только она займет 50% объема эмбриона, стадия морулы закончится, и зародыш перейдет на этап развития бластоцисты.
У бластоцисты есть максимум 4 суток, чтобы добраться до полости матки и 48 часов, чтобы имплантироваться в эндометрий. Как правило, имплантация происходит на 6-7 день после оплодотворения.
При экстракорпоральном оплодотворении подсаживаются эмбрионы именно на этих стадиях развития — морула и бластоциста.
Советы
Что можно сделать, чтобы имплантация прошла успешно, и беременность из стадии планируемой перешла в стадию реальной? У здоровых женщин организм обо всем позаботится сам, так что воспрепятствовать внедрению зародыша в матку не сможет ни экстремальный серфинг, ни танцы до упаду, ни генеральная уборка.
К сожалению, могучим здоровьем могут похвалиться не все. Поэтому, начиная с 14 недели цикла, стоит минимизировать воздействие основных потенциально опасных для эмбриона факторов: чрезмерные нагрузки, баню и сауну, прием лекарственных препаратов. В остальном положитесь на природу и надейтесь на лучшее!
Проблемы
Около 40% беременностей на раннем сроке заканчиваются выкидышем. В половине случае женщина даже не подозревает о произошедшем: может возникнуть задержка менструации на пару дней, а затем начнется кровотечение, возможно, более обильное, чем обычно.
Еще одно распространенное осложнение – угроза прерывания беременности. Ее можно заподозрить по резким или тянущим болям внизу живота и кровотечению. Некоторые женщины отмечают, что кровит немного, у других – наблюдается обильная кровопотеря. Также состоянию сопутствует общее недомогание, головокружение и слабость.
Частая причина этого – дефицит прогестерона. Но при своевременном обращении к врачу беременность удается сохранить при помощи гормональной терапии.
Овуляция
Каждый месяц один из двух ваших яичников производит яйцеклетку. Обычно левый и правый яичники делают это по очереди, но у некоторых женщин иногда созревает более одной яйцеклетки. Яйцеклетка заключена в жидкую оболочку, известную под названием «фолликул».
Работа фолликула управляется специфическим гормоном, который указывает, когда наступает время выпускать яйцеклетку в фаллопиеву трубу. Несмотря на то, что каждый месяц в организме женщины начинается созревание сразу нескольких фолликулов, только один из них дойдет до конца и примет участие в овуляции.
У фолликулов есть и другие важные функции. Также они выделяют эстроген, чтобы «включить» процесс подготовки матки к имплантации оплодотворенной яйцеклетки.
Если яйцеклетка не будет оплодотворена, подготовившаяся к началу беременности слизистая матки окажется не нужной, поэтому она выйдет вместе с кровью в следующие месячные. Обычно это происходит через 2 недели после овуляции.
3 неделя беременности: что происходит во время великого таинства

Итак, при среднем цикле в 28-30 дней именно на третьей неделе происходит чудо зарождения новой жизни. Созревший фолликул в яичнике лопается, яйцеклетка пускается в путь по фаллопиевой трубе в сторону матки. Если происходит незащищенный половой акт, в этой же трубе оказываются и сперматозоиды. Для успешного зачатия нужен не один, а несколько. А вот кто станет «счастливчиком», оказывается, «выбирает» яйцеклетка.
Более того, сперматозоиды не умеют целенаправленно передвигаться, они хаотично крутятся на месте, а к яйцеклетке их доставляют ритмичные сокращения мышц матки. И все это — научно доказанные факты! Так что о соревновании «самых сильных и быстрых головастиков» можно забыть.
После слияния половых клеток фимбрии, особо длинные ворсинки на внутренней поверхности маточной трубы, передвигают плодное яйцо в сторону матки, где оно вскоре найдет подходящее для внедрения в эндометрий место. Если трубы проходимы, а ворсинки активны, то на момент оплодотворения яйцеклетка находится уже рядом с маткой.
А вот если есть проблемы, то слияние клеток может произойти в более отдаленной части фаллопиевой трубы, и тогда начинает развиваться внематочная беременность трубного вида, опаснейшее состояние. Согласно новым исследованиям, кофеин может быть причиной снижения подвижности фимбрий: у женщин, которые до зачатия потребляли более двух чашек кофе в сутки или более 400 мг кофеина из напитков и продуктов, чаще развивалась трубная беременность или наступали проблемы с зачатием.
Выделения на третьей неделе
Появление бесцветных или немного беловатых выделений на этой неделе беременности является нормой.
Если появляются белые выделения творожистой консистенции, это может говорить о развитии молочницы. При появлении подобных выделений необходимо провести анализ мазка из влагалища. Кандидоз вызывают болезнетворные грибки, которые могут навредить зародышу.
Выделения белого цвета с кровяными включениями могут указывать на эрозию шейки матки. Выделения в виде пленок могут свидетельствовать о развитии вагинального дисбактериоза или гарднереллеза.
Примерно у 20% женщин в первые недели беременности появляются темноватые выделения, которые не связаны ни с какими заболеваниями.
Кровотечение на 3 неделе может быть неопасным, а может свидетельствовать о развитии какой-либо патологии. Неопасным обычно является небольшое кровотечение после полового акта или незначительное кровотечение, возникшее после осмотра гинеколога.
А вот обильное, непрекращающееся кровотечение, которое сопровождается спазмом или болями внизу живота может быть крайне опасным. Такое кровотечение может свидетельствовать о выкидыше на третьей неделе беременности либо о развитии внематочной беременности.
При возникновении такого кровотечения необходимо немедленно обратиться за помощью к специалисту, который поможет выяснить причины возникновения кровотечения и примет меры для его устранения. Самолечение в данном случае недопустимо.
Причины выкидыша
Точную причину выкидыша установить удается не всегда, однако существует множество факторов, способных повлиять на течение беременности. Выкидыш в первом триместре беременности (с 1 по 12 неделю) обычно происходит вследствие нарушений развития плода, генетических дефектов. Выкидыши на раннем сроке составляют примерно 75% всех случаев.
Выкидыш на раннем сроке
Потеря беременности на раннем сроке может быть случайной, однако есть несколько факторов, повышающих вероятность выкидыша. Здесь имеет значение возраст матери:
- у женщин моложе 30 лет риск составляет 10%;
- у женщин 35–39 лет риск составляет 20%;
- у женщин старше 45 лет риск составляет более 50%.
Прочие факторы риска:
- ожирение;
- курение во время беременности;
- употребление наркотиков во время беременности;
- употребление больше 200 мг кофеина в день (в чашке чая содержится около 75 мг кофеина, в чашке растворимого кофе — около 100 мг);
- употребление более двух единиц алкоголя в неделю: единица алкоголя равняется 250 мл пива средней крепости, маленькому бокалу вина или 25 мл крепкого спиртного напитка.
Одной из непосредственных причин выкидыша на раннем сроке может быть хромосомная аномалия. Хромосомы — это плотно упакованные молекулы ДНК, содержащие генетическую информацию обо всех аспектах роста, развития и внешности будущего ребенка, вплоть до его цвета глаз. Иногда, по неизвестным причинам, во время зачатия происходит сбой, и у эмбриона образуется неправильный набор хромосом. Это значит, что плод не сможет нормально развиваться, и происходит выкидыш. По некоторым оценкам, около 60% всех выкидышей происходят по причине хромосомных аномалий.
Другой возможной причиной является патология плаценты.Плацента — это ткань, соединяющая кровеносную систему матери и плода. Если при формировании плаценты произошел какой-либо сбой, это может привести к выкидышу.
Выкидыш во втором триместре
Риск выкидыша во втором триместре повышается при некоторых хронических заболеваниях, таких как:
- сахарный диабет (декомпенсированный);
- крайне высокое кровяное давление;
- волчанка (заболевание, при котором иммунитет атакует здоровые ткани);
- почечная недостаточность;
- гиперактивность щитовидной железы;
- гипофункция щитовидной железы;
- глютеновая болезнь (непереносимость глютена).
Следующие инфекционные заболевания также повышают риск выкидыша:
- краснуха;
- цитомегаловирусная инфекция;
- токсоплазмоз;
- бактериальный вагиноз;
- ВИЧ;
- хламидиоз;
- гонорея;
- сифилис;
- малярия.
Вероятность выкидыша повышается при приеме следующих лекарственных средств:
- мизопростол (принимается для лечения язвы желудка)
- ретиноиды (аналоги витамина А, применяются для лечения экземы и акне);
- метотрексат (принимается для лечения ревматоидного артрита);
- нестероидные противовоспалительные препараты (применяются для облегчения боли и воспаления).
Перед приемом лекарства удостоверьтесь, что оно подходит для беременных.
Особенности строения матки и опухоли. Неправильное строение матки и новообразования в матке (например, доброкачественные новообразования, т. н. миомы) также могут привести к выкидышу во втором триместре.
Слабость шейки матки. У некоторых женщин мышцы шейки матки ослаблены. Это называется истмико-цервикальной недостаточностью (ИЦН), которая, как правило, возникает в результате травмы после операции в данной области. Это может привести к преждевременному раскрытию шейки матки, вызывая выкидыш.
Поликистоз яичников (ПКЯ). При поликистозе яичники женщины увеличены, что может вызвать гормональный дисбаланс в организме и прерывание беременности. Поликистоз считается основной причиной бесплодия. Результаты исследований также позволяют предположить, что это заболевание повышает риск выкидыша у женщин, способных к зачатию. Тем не менее точная взаимосвязь между ними не установлена.
Заблуждения по поводу выкидыша
Если нет других отягчающих причин, то есть женщина здорова и беременность развивается нормально, следующие факторы не повышают риск выкидыша:
- психологическое состояние беременной женщины, например, стресс или депрессия;
- шок или сильный испуг;
- физическая активность (уровень допустимой физической нагрузки необходимо обсудить с врачом);
- поднятие тяжести или напряжение;
- работа во время беременности;
- секс во время беременности.
33 неделя беременности – что происходит с малышом?
Повествуя о таком сроке, как 33 неделя беременности, что происходит с будущим малышом, акушеры отмечают выраженные изменения в скелете. Кости черепа уплотняются, при этом не срастаются. Это обеспечивает их свободное похождение по родовым путям во время родов, исключает риску сдавление мозга.
Малыш учится дышать самостоятельно. Сурфактант достигает оптимальной концентрации: при появлении ребенка на свет его легкие не будут спадаться после выдоха. Нарушение синтеза этого вещества в 33 недели беременности способно спровоцировать сбой дыхательного процесса, что приводит к развитию послеродовой асфиксии новорожденного.
Вес ребенка в 33 недели беременности
С увеличением срока гестации растет и масса будущего малыша. Как утверждают специалисты, ребенок на 33 неделе беременности весит около 2 кг. Данное значение носит скорее информационный характер. Масса плода может быть как больше, так и меньше указанной цифры.
Все зависит от нескольких факторов:
- рациона будущей мамы;
- наследственности (у мам с предрасположенностью к избыточному весу рождаются крупные дети).
Учитывая массу тела ребенка, обращают внимание и на его длину. Когда начинается 33 неделя беременности беременности будущий ребенок имеет рост около 44 см
Такие размеры малыша делают его пребывание в материнской утробе не комфортным. Зачастую при смене положения тела мама ощущает резкие толчки, удары ножек и ручек малыша. Таким образом он требует сменить позу.
Как выглядит ребенок на 33 неделе беременности?
Плод на 33 неделе беременности внешне не отличается от новорожденного младенца. Снаружи его тело покрывает большое количество первородной смазки. Ее основное предназначение – обеспечить ребенку легкое и безболезненное прохождение по родовым путям. Тело становится полностью пропорциональным, щечки округляются. Кожные покровы приобретают привычный цвет: полностью исчезает краснота и лануго (пушок, обеспечивающий терморегуляцию). Волосяной покров на поверхности головы становится гуще. Прослеживаются отдельные черты лица, определяющие сходство малыша с мамой.
33 неделя беременности – развитие плода
Процесс совершенствования плода длится практически до самого момента родов. Когда начинается 33 неделя беременности, развитие ребенка идет в направлении совершенствования связей между клетками нервной системы. Эти структуры регулируют важные процессы в организме малыша. Когда идет тридцать третья неделя беременности, ребенок все слышит и способен отличить мамин голос от незнакомого.
Среди других особенностей развития плода:
- Почки функционируют полноценно, выводят из организма все токсины.
- Стенки кровеносных сосудов утолщаются и способны выдерживать большее давление.
- Укрепляется мышечная система, под кожными покровами накапливается жир.
- На подошвах стоп появляется исчерченность.
Шевеления на 33 неделе беременности
Малыш на 33 неделе беременности уже не такой активный, как раньше. Большую часть времени он проводит во сне, поэтому количество шевелений уменьшается. Кроме того, в матке уже недостаточно места для кувырков, переворотов, поэтому ребенок занимает постоянное положение. Мама может ощущать только периодические взмахи ручками и редкие удары ножками своего крохи.
В норме ребенок в 33 недели должен дать о себе знать не меньше 10 раз в день. Усиление или снижение его активности говорит о высоком риске осложнения. Чтобы исключить их развитие или обнаружить патологию на ранней стадии, мамы должны при изменении количества шевелений в большую или меньшую сторону сразу сообщать врачу.
Среди основных причин изменения активности:
- гипоксия плода;
- преждевременная отслойка нормально расположенной плаценты;
- частичная отслойка плаценты.
Положение плода на 33 неделе
Нередко на этом сроке врачи назначают УЗИ, чтобы определить, как расположен в матке плод: 33 недели является сроком, на котором переворот малыша уже невозможен. В это время врачи могут безошибочно определить тип предлежания. Согласно особенности расположения малыша в материнской утробе, врачи планируют тактику предстоящего родоразрешения.
Так, при тазовом предлежании, когда малыш обращен к выходу из малого таза попкой, акушеры планируют кесарево сечение. Дату его проведения определяют индивидуально, согласно особенностям развития малыша. При этом учитывают степень физического развития плода, зрелость его дыхательной системы.
Лечение внематочной беременности
При внематочной беременности сохранить плод невозможно. Целью лечения является прервать беременность, по возможности сохранив репродуктивную функцию женщины. Варианты лечения при обнаружении внематочной беременности до разрыва маточной трубы:
- лекарственное лечение — назначаются лекарственные препараты, например, метотрексат, препятствующие развитию оплодотворенной яйцеклетки;
- хирургическая операция по удалению оплодотворенной яйцеклетки.
Проконсультируйтесь с врачом по поводу рисков и преимуществ каждого метода лечения.
Метотрексат при внематочной беременности
Развитие внематочной беременности на ранней стадии можно прервать при помощи лекарства метотрексат, препятствующего развитию клеток эмбриона. Он подходит в следующих случаях:
- плод не превышает 3,5 см в диаметре, сердцебиения нет;
- сильной боли нет;
- уровень ХГЧ ниже 1500 МЕ\л;
- внутриматочной беременности нет (подтверждено с помощью УЗИ).
Противопоказания:
- заболевание, которое ослабляет иммунитет, например, диабет;
- болезнь крови, сопровождающиеся снижением числа клеток крови, например, анемия;
- болезнь печени;
- болезнь почек.
Во время лечения за состоянием женщины тщательно следят врачи, после приема лекарства проводятся анализы крови.Обычно метотрексат вводится в виде внутримышечной инъекции в ягодицу один, реже — два раза.
После этого необходимо использовать надежный метод контрацепции в течение 3-6 месяцев (в зависимости от количества уколов), так как метотрексат повышает риск задержки развития ребенка, если зачатие произошло вскоре после приема лекарства. Также необходимо воздержаться от употребления спиртных напитков до разрешения врача, так как в сочетании с метотрексатом алкоголь может повредить печень.
Наиболее распространенный побочный эффект метотрексата — боль в животе, появляющаяся через 1-2 дня после приема лекарства. Как правило, боль умеренная и проходит спустя 24–48 часов.
Прочие побочные эффекты:
- тошнота;
- рвота;
- понос;
- головокружение;
- язвы в полости рта.
На четвертый и седьмой день после приема метотрексата обычно назначаются анализы крови. Если они не показывают значительного снижения концентрации ХГЧ, рекомендуют хирургическое удаление плодного яйца.
После лечения метатрексатом, даже при снижении концентрации ХГЧ, риск разрыва маточной трубы все равно сохраняется и составляет около 7%, поэтому необходимо следить за появлением потенциальных симптомов и в случае необходимости вызывать скорую помощь.
Хирургическая операция при эктопической беременности
Наиболее распространенный метод устранения внематочной беременности — хирургическая операция, как правило, лапароскопическая (операция минимального вмешательства).При этом через небольшой надрез в стенке брюшной полости в нее вводятся камера и хирургические инструменты. Операция проводится под общим наркозом (вы будете спать). Как правило, если вторая маточная труба выглядит здоровой, то маточная труба с оплодотворенной яйцеклеткой подлежит удалению (это называется сальпингэктомией). Это наиболее эффективный метод лечения, не снижающий шансы забеременеть в будущем.
Иногда лапароскопию начинают как диагностическую процедуру с целью обнаружить или исключить внематочную беременность. А при подтверждении диагноза операцию расширяют до лечебной — производят удаление плодного яйца или маточной трубы целиком.Поэтому врач должен сказать о вероятности проведения сдвоенной процедуры заранее и взять у вас согласие на удаление маточных труб в случае необходимости.
Чаще всего выписываться из больницы можно уже через несколько дней после операции, хотя полное восстановление может занять до одного месяца.
При разрыве маточной трубы требуется экстренная операция. Хирург сделает надрез на животе (это называется лапаротомией), чтобы остановить кровотечение и по возможности восстановить маточную трубу.
Если у вас отрицательный резус-фактор, после операции вам должны сделать укол антирезусного иммуноглобулина, чтобы избежать осложнений в ходе последующей беременности при резус-конфликте.
После устранения внематочной беременности следует прийти на повторный осмотр, чтобы обсудить с врачом ряд вопросов: