Боли при овуляции — нужно ли беспокоиться?
Содержание:
- Кровотечение как следствие эрозивного поражения шейки матки
- 10 дней после зачатия – признаки беременности
- Когда всему виной гормоны
- Боль при менструации
- Симптоматика болей в промежности
- Наши врачи
- Какую диагностику проводят при болях в промежности?
- Как проводят лечение болей в промежности?
- Лечение
- Диагностика ановуляторного цикла
- Причины
- Воспаление половых губ у женщин, видео
- Популярные вопросы
- Диагностика
- Как искоренить недуг
- Что могут означать болезненные овуляции
- Какое воспаление вызывает боль внизу живота у женщин?
- Как остановить увеличение веса
- Симптомы аднексита
- Особенности головной боли при мигрени
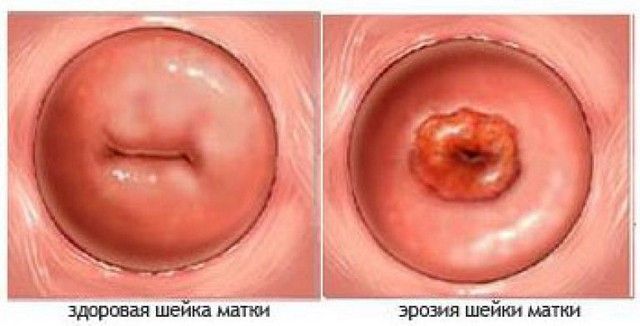
Кровотечение как следствие эрозивного поражения шейки матки
Легкая эрозия может протекать бессимптомно. Кровь при половом акте появляется на поздних стадиях при угрозе предрака и рака, развившемся воспалении или других патологических процессах.
Эрозия шейки матки
В этом случае при эрозии шейки матки, кроме кровотечения после полового акта, появляется боль в брюшной полости, а иногда и боль в области пояснично-крестцового отдела позвоночника. Кроме того, женщины жалуются на постоянные, обильные неприятные выделения из влагалища. При появлении любых вышеперечисленных симптомов женщина должна обратиться к гинекологу.
При подозрении на эрозию шейки матки врач проводит осмотр и обязательно делает анализ мазка на цитологию. Это необходимо для установления окончательного диагноза и выбора правильной тактики лечения.
В случае незначительных поражений у молодых и нерожавших женщин назначается медикаментозная терапия. Более выраженная эрозия шейки, особенно с признаками предрака, требует хирургического вмешательства. Проводится удаление патологического очага с помощью одного из методов, выбираемых на основании объема поражения, рисков развития рака, возраста пациентки, перспективы родов.
Гинеколог может удалить очаг с помощью следующих методик:
- электрокоагуляции – прижигание с помощью тока;
- лазеротерапии – воздействие инфракрасного излучения;
- радиоволнового лечения;
- фотодинамической терапии;
- криотерапии – замораживание при помощи жидкого азота и низкой температуры.
В любом случае эта патология требует постоянного наблюдения у гинеколога.
10 дней после зачатия – признаки беременности
Уже на 10-12 день после имплантации эмбриона проявляются первые признаки беременности, что связано с повышением плазменной концентрации ХГЧ. К ранним симптомам гестации относятся:
- тянущие боли в области живота;
- недомогание;
- быстрая утомляемость;
- набухание грудных желез;
- частое мочеиспускание;
- нарушение режима сна и бодрствования;
- частая смена настроения;
- ранний токсикоз.
После окончательной имплантации зародыша в стенку матки между ним и организмом женщины образуется нить пуповины, через которую плод получает все необходимые для развития питательные вещества: белок, кислород, витамины, аминокислоты и т.д. В связи с высоким потреблением витаминов зародышем самочувствие пациенток может ухудшаться. Чтобы предотвратить прерывание беременности и самопроизвольный аборт, рекомендуется изменить рацион питания и воздержаться от избыточных физических нагрузок.
Когда всему виной гормоны
Состояние женской груди напрямую зависит от уровня гормонов – половых, надпочечниковых, щитовидных.
Именно гормональными изменениями вызывается мастодиния, возникающая в течение менструального цикла. У многих женщин во время овуляции или перед критическими днями грудь болит и набухает. Причина этого состояния кроется в колебании уровня женских гормонов.
- В первой фазе менструального цикла в организме женщины наибольшую концентрацию имеют половые гормоны, вырабатываемые яичниками, а также фолликулостимулирующий и лютеинизирующий, выделяемые отделом мозга – гипофизом. Их задача – подготовить яйцеклетку к выходу из яичника для оплодотворения, а матку – к имплантации эмбриона.
- После овуляции в гормональном фоне начинает лидировать другой гормон – прогестерон. Это вещество вырабатывается желтым телом – специфической структурой, оставшейся на месте фолликула, в котором зрела яйцеклетка. Его задача – подготовить организм к возможной беременности, поэтому у женщин в молочных железах начинают увеличиваться альвеолы, из которых состоят эти органы. Прогестерон задерживает жидкость в организме, поэтому грудь отекает. Увеличение альвеол и отек вызывают боль.
На состояние грудных тканей влияют не только половые гормоны, но и гормональные вещества, вырабатываемые щитовидной железой, гипофизом и надпочечниками. При болезнях щитовидки вероятность заболеть мастопатией – одним из самых распространённых заболеваний тканей груди – увеличивается на 14%, а при разрастании щитовидных тканей – зобе – риск появления болезней молочных желез увеличивается на 33%.
Причина этого состояния заключается во взаимосвязи гормонов в организме. Поэтому нарушение гормонального равновесия может вызывать нагрубание груди, сопровождающееся неприятным распирающим ощущением. Мастодиния в этом случае не связана с менструальным циклом и не проходит после месячных.
Боль при менструации
Обратите внимание, как у вас проходят месячные. Если вы страдаете от сильной боли внизу живота, не представляете себе критических дней без обезболивающих препаратов, но настолько привыкли к этому, имейте в виду, что это не нормально
Расскажите об этом гинекологу, возможно проблему получится решить.
Причиной болезненной менструации может быть острый воспалительный процесс в половых органах или хронические заболевания – эндометриоз, аденомиоз (прорастание клеток эндометрия в мышечные ткани матки), полипы эндометрия, спайки в брюшине. Каждое заболевание следует лечить, чтобы оно не дало тяжелых осложнений. Факторы риска, провоцирующие данную патологию:
- чрезмерная физическая нагрузка;
- стресс;
- излишнее УФ-облучение (пляж и солярий);
- избыточная масса тела;
- гормональные нарушения.
Симптоматика болей в промежности
Клиническая картина, которая дополняет боли в промежности у женщин и мужчин, может быть различной, поскольку зависит от патологии, которая их вызвала. Это значит, что симптоматика бывает разной. Чаще всего встречается следующее:
- или влагалища;
- Иррадиирование болей в таз, поясничную область и низ живота;
- Усиление болей при физических нагрузках;
- Частые позывы к мочеиспусканию;
- Гной и и сперме;
- Усиление болей во время полового акта;
- Ощущения постороннего предмета в прямой кишке;
- Повышенная температура тела.
Клинические проявления, характерные для того или иного заболевания, представлены в нашей таблице ниже:
| Заболевания | Дополнительная симптоматика |
|---|---|
| Простатит |
|
| Травмы промежности |
|
| Новообразования простаты злокачественной природы |
|
| Воспалительные процессы влагалища |
|
Наши врачи
Кочетов Сергей Анатольевич
Врач-уролог, кандидат медицинских наук, врач высшей категории
Стаж 34 года
Записаться на прием
Хромов Данил Владимирович
Врач-уролог, кандидат медицинских наук, врач высшей категории
Стаж 35 лет
Записаться на прием
Перепечай Дмитрий Леонидович
Врач-уролог, кандидат медицинских наук, врач высшей категории
Стаж 40 лет
Записаться на прием
Мухин Виталий Борисович
Врач-уролог, заведующий отделением урологии, кандидат медицинских наук
Стаж 34 года
Записаться на прием
Какую диагностику проводят при болях в промежности?
Нередко при возникновении болевой симптоматики в промежности пациент не знает, к какому именно врачу ему нужно обратиться. В первую очередь, следует записаться на приём к терапевту, который, в зависимости от ситуации, даст направление к , гинекологу, или хирургу. Методы проведения диагностики во всех случаях являются специфическими, основными из них являются следующие:
- опрос пациента с целью определения характера болей и наличия дополнительной симптоматики;
- физикальный осмотр у гинеколога или уролога;
- тщательный сбор анамнеза;
- общий и биохимический анализ крови;
- общий анализ мочи;
- бактериоскопия у женщин, мазок на флору из уретры у мужчин;
- рентгенография;
- ;
- кишечника;
- осмотр слизистой прямой кишки;
- компьютерная и магниторезонансная томография;
- рентгенография толстой кишки мочевого пузыря с введением в неё контрастного вещества.
Как проводят лечение болей в промежности?
Лечение подобной симптоматики в нашей клинике всегда направлено на устранение причины, которая её вызвала. Это значит, что тактику разрабатывает лечащий врач в индивидуальном порядке. Для того, чтобы устранить боли в промежности, используют следующие методы:
- медикаментозные: приём фармакологических препаратов с антибактериальным и противовоспалительным эффектом, а также мазей и ректальных свечей;
- физиотерапевтические: магнитная, сверхчастотная и лазерная терапия.
Их, также, подбирают индивидуально. Исключение составляет лишь лечение народными методами, которое предусматривает приём ванночек с добавлением отваров ромашки и календулы, хмеля и листьев брусники, дубовой коры и тысячелистника. Специалисты ЦЭЛТ прибегают к хирургическому вмешательству лишь в крайних случаях, при наличии следующих показаний:
- новообразования доброкачественной природы;
- новообразования злокачественной природы;
- МЧБ;
- отсутствие желаемых результатов от консервативного лечения.
Беременные женщины, которые страдают от болей в промежности, находятся под тщательным контролем наших акушеров-гинекологов. При необходимости, после родов им может быть проведена операция.
- Постгерпетическая невралгия
- Боли внизу живота
Лечение
Лечение нарушения зависит от вызвавшей его причины:
- При болезнях внутренних органов или воспалительных процессах половой сферы нужно устранить выявленные нарушения.
- При ожирении и резком падении веса следует пересмотреть свой образ жизни, питание и провериться у эндокринолога. Недостаток массы или ожирение часто связаны с гормональными проблемами.
- При поликистозе назначение гормонов сочетается с операцией. Доктора с помощью специального инструмента рассекают ткани яичника, облегчая выход половой клетки.
- При заболеваниях щитовидной железы, надпочечников и гипофиза нужно записаться на прием к эндокринологу. Врач отрегулирует гормональный фон с помощью препаратов, влияющих на уровень гормонов.
Женщине назначается стимуляция овуляции с помощью медицинских препаратов, влияющих на рост яйцеклеток и их выход из фолликула. Лекарственные препараты позволяют «разбудить» фолликулы, содержащие яйцеклетки. Процесс контролируется врачом-гинекологом, который назначает периодические УЗ-обследования яичников, фиксируя выход половых клеток в маточные трубы.
На фоне проведенного лечения возможность беременности увеличивается на 70%. Однако искусственная овуляция часто выбивает из яичников несколько яйцеклеток, что повышает вероятность возникновения многоплодной беременности.
Диагностика ановуляторного цикла
Измерение базальной температуры. Женщина измеряет температуру в прямой кишке каждое утро, не вставая с постели, и составляет график, на котором отмечаются температурные показатели.
При нормальном трехфазном менструальном цикле температура в первой его половине держится на уровне 36.6–36.7 градусов, затем постепенно снижается и во время овуляции падает до 36.0–36.2 градусов. После выхода яйцеклетки базальная температура опять поднимается, достигая на 24-25 день цикла примерно 37.0 градусов, а затем опять снижается. Перед критическими днями она держится на уровне 36.5–36.6 градусов.
При отсутствии овуляции цифры базальной температуры более ровные и стабильные. Температура практически не падает ниже 36.4 и не повышается выше 36.8. Небольшие колебания не имеют выраженных фаз, как при нормальном графике.
Этот метод диагностики не подходит женщинам, страдающим воспалительными процессами малого таза, поскольку они будут искажать температурные данные.
Тест на овуляцию, напоминающий применяемый при беременности. Тестирование основано на определении лютеинизирующего гормона (ЛГ), вызывающего овуляторный процесс. Однако для положительного результата полоски на нём должны быть равными по яркости, либо вторая проявившаяся полоса должна быть ярче. При выраженных гормональных сбоях, сопровождающихся нарушением выработки ЛГ, вторая полоска во время менструального цикла может не проявиться совсем или быть очень бледной.
Тестирование и измерение базальной температуры только фиксируют отсутствие овуляции. Чтобы выявить ее причину, потребуется более сложное обследование, которое можно пройти только в клинике.
Для постановки диагноза проводится гинекологическое обследование, во время которого определяется состояние матки и других репродуктивных органов:
- При ановуляторном цикле, сопровождающемся увеличением концентрации женских гормонов – эстрогенов, матка плотная, увеличенная, с приоткрытой шейкой.
- При недостатке эстрогенов матка небольшая, конической формы, с длинной узкой шейкой.
- При наличии воспалительных процессов, опухолей и кист яичников определяются увеличенные органы с уплотнёнными участками.
Для уточнения диагноза назначаются:
- Анализы на гормоны – ЛГ, ФСГ, пролактин, эстрадиол. Такие обследования проводятся несколько раз за месяц, чтобы выяснить колебание гормонального фона, вызвавшее отсутствие овуляции.
- Биохимия крови, выявляющая нарушения работы внутренних органов.
- УЗИ малого таза, позволяющее обнаружить воспалительные процессы, кисты и опухоли репродуктивной сферы.
- УЗИ брюшной полости, назначаемое при подозрении на патологии внутренних органов.
- Фолликулометрия – контроль роста и развития фолликулов, проводимый с помощью УЗИ. Для этого женщине назначают несколько ультразвуковых диагностических процедур. Отсутствие ростовой динамики фолликулов или торможение овуляции указывают на ановуляторный цикл.
- Диагностическое выскабливание гипертрофированного эндометрия. В полученных образцах обнаруживается выраженное изменение слизистой. Процедура оказывает лечебный эффект. Во время нее снимается разросшийся слизистый слой, что прекращает затяжные кровотечения, возникающие при таком нарушении. На месте снятого наружного функционального слоя эндометрия проявляется новый, чистый, лишенный патологических очагов.
- Ультразвуковое обследование щитовидной железы и надпочечников, в которых могут быть выявлены опухоли, узлы или другие патологические участки, влияющие на выработку гормонов.
Причины
Выделение крови может возникнуть на фоне заболевания половой системы или других органов, в частности, из-за патологий гипоталамо-гипофизарной системы, коры головного мозга, щитовидной железы, надпочечников, яичников.
Поэтому в первую очередь врач клиники «Медицина 24/7» выясняет причину кровотечения, чтобы назначить максимально эффективное лечение, консервативное или хирургическое.
Причины ювенильных маточных кровотечений
В пубертатном возрасте аномальные маточные кровотечения бывают спровоцированы инфекционными заболеваниями, авитаминозом, психическими травмами, стрессами, высокими физическими нагрузками.
Причины репродуктивных маточных кровотечений
В репродуктивном возрасте маточные кровотечения обычно возникают по причине осложненных родов, абортов, стрессов, эмоциональных, психических перегрузок, эндокринных заболеваний, воспалительных заболеваний половой системы, приема гормональных контрацептивов.
Причины климактерических кровотечений
При наступлении менопаузы и в постменопаузе причинами маточных кровотечений обычно бывают инфекционные заболевания, а также нервные стрессы и психические травмы.
Экстрагенитальные причины
Аномальные выделения крови могут возникнуть из-за болезней, не связанных с половыми органами, такими как:
- инфекционные заболевания (грипп, брюшной тиф, корь, др.),
- сепсис,
- болезни крови (гемофилия, геморрагический васкулит),
- авитаминоз (дефицит витаминов С, К),
- цирроз печени,
- сердечно-сосудистые заболевания (атеросклероз, гипертония, др.),
- болезни щитовидной железы,
- заболевания гипофиза,
- пиелонефрит,
- заболевания надпочечников.
Генитальные причины
Часто аномальные маточные кровотечения возникают из-за патологий репродуктивной системы (половых органов). Это могут быть:
- внематочная беременность,
- предлежание или преждевременная отслойка плаценты при беременности, родах,
- разрыв матки,
- ущемление или нарушение прикрепления последа,
- снижение тонуса матки после родов,
- миома матки,
- эндометрит,
- хорионэпителиома (злокачественная опухоль),
- разрыв яичника, кисты яичника,
- опухоли яичников,
- травма матки,
- эрозия шейки матки,
- эндометриоз, аденомиоз,
- гиперплазия, полипы эндометрия,
- цервицит,
- эндоцервикоз,
- синдром поликистозных яичников,
- овуляторный синдром.
Воспаление половых губ у женщин, видео
- РОЛЬ ИНФЕКЦИЙ В ГЕНЕЗЕ ЗАБОЛЕВАНИЙ ВУЛЬВЫ. Реуцкая М.А., Кулинич С.И. // Сибирский медицинский журнал (Иркутск). – 2010. – №6. – С. 239-242.
- КЛИНИКО-МОРФОЛОГИЧЕСКИЕ ПРИНЦИПЫ ЛЕЧЕНИЯ ХРОНИЧЕСКИХ ВУЛЬВИТОВ. Кулинич С.И., Реуцкая М.А., Покиньчереда Т.В., Ежова И.В. // Acta Biomedica Scientifica. – 2013. – №5 (93). – С.42-48.
-
Заболевания шейки матки, влагалища и вульвы: Клинические лекции. Под ред. В.Н. Прилепской. // М.: МЕДпресс. — 1999. — С. 432.
-
Рецидивирующий вульвовагинальный кандидоз: этиология, патогенез, лечение. Левончук Е.А. // Мед. новости. — 2001. — №4. — С. 40-43.
-
Дистрофические заболевания вульвы. Заболевания шейки матки, влагалища и вульвы. Под ред. В.Н. Прилепской. // М.: МЕДпресс. — 1999. — С. 326-336.
Популярные вопросы
У меня подозревают воспаление и есть кисты. Врач назначила в/в тиосульфат, в/м цефтриаксон, свечи дикловит. Только не пояснила это нужно одновременно все применять или как?
Здравствуйте! Чаще всего такой комплекс лечения проводится одновременно, но лучше уточнить у лечащего врача.
Здравствуйте. У меня опухли половые губы и клитор, есть жжение и творожные выделения с чем-то, цвет непонятен. Что это может быть и как лечить? До этого у меня было воспаление и лечение, и вот после этого пошло все это.
Здравствуйте! Так проявляется вульвовагинит. Порекомендую Вам обратиться к акушеру- гинекологу и провести обследование для выяснения причины воспаления. Это позволит правильно назначить терапию. На данном этапе можно воспользоваться гелем Гинокомфорт с маслом чайного дерева по 1 дозе 1 раз в день , что позволит ограничить распространение воспаления и улучшит самочувствие.
Здравствуйте! Сильный зуд на половых губах, раздражение. В самом влагалище ничего не беспокоит. Что это может быть?
Здравствуйте! Так может проявляться аллергическая реакция или начинаться воспаление. Порекомендую воспользоваться гелем Гинокомфорт с экстрактом мальвы, нанося его 1 раз в день на зону дискомфорта 7 дней. Если облегчения не отметите, обратитесь на консультацию ко врачу.
Доброе утро, у меня на малых половых губах появился вульвит, я не знаю что делать и как надо лечить.
Здравствуйте! При появлении воспаления в области малых половых губ можно воспользоваться гелем Гинокомфорт с маслом чайного дерева. Гель наносится тонким слоем 1 раз в день на протяжении 1 недели. При сохраняющихся жалобах необходимо обратиться на прием к специалисту.
Диагностика
В клинике «Медицина 24/7» проводится полный комплекс диагностических исследований, чтобы установить причину выделения крови и провести нужное лечение.
Осмотр, сбор анамнеза
Врач-гинеколог подробно опрашивает пациентку о характере симптомов, обстоятельствах их возникновения, регулярности и продолжительности менструаций, наличии сопутствующих заболеваний, приеме лекарственных препаратов.
После этого проводит осмотр в гинекологическом кресле.
Лабораторные исследования
Общий и биохимический анализы крови показывают уровень гемоглобина, эритроцитов, эстрогенов, прогестерона, пролактина, кортизола, эстрадиола, ЛГ, ФСГ, гормонов щитовидной железы (Т3, Т4, ТТГ), тироксина.
Коагулограмма показывает свертываемость крови.
При подозрении на синдром поликистозных яичников исследуются уровни глюкозы, инсулина, сульфата дегидроэпиандростерона.
УЗИ
Ультразвуковое исследование малого таза показывает структуры матки, яичников, помогает обнаружить новообразования (полипы, миомы, карциномы, др.).
Гистероскопия
Визуальное обследование матки проводится с помощью миниатюрной видеокамеры — гистероскопа, который вводится через влагалище. Гистероскопия дает возможность подробно изучить маточные стенки, обнаружить новообразования, а также сделать забор образцов ткани слизистой поверхности, опухолей для гистологического исследования.
Гистологическое исследование — это изучение образца ткани под микроскопом. С его помощью можно уверенно определить тип новообразования, отличить доброкачественные опухоли от злокачественных, диагностировать онкологическое заболевание.
Дополнительные исследования
Причиной выделений крови может быть гормональный сбой, нарушение работы эндокринной системы, ключевую роль в которой играет гипоталамо-гипофизарная система. Это может потребовать дополнительных обследований, таких как:
- КТ головного мозга.
- Эхоэнцефалография.
- Электроэнцефалография (ЭЭГ).
- МРТ головного мозга.
Для оценки состояния щитовидной железы и надпочечников может быть выполнено УЗИ этих органов.
Как искоренить недуг
Лечение ПА начинается с признания своего состояния и осознания того, что человеку действительно нужна медицинская помощь. После обращения к врачу и исключения им реальных заболеваний, он может назначить консультацию невролога, психолога или психиатра.
Терапия состояния объединяет в себе медикаментозное и психотерапевтическое лечение.
Из лекарственных средств назначают:
Седативные средства. Они довольно эффективны, но только в случае легкой степени приступа. Основаны на травах и имеют небольшую концентрацию активных веществ. Быстрее начинают действовать настойки, чем таблетированные формы.
Антидепрессанты (ингибиторы обратного захвата серотонина) в течение 6 месяцев.
Транквилизаторы. Проявляют несколько эффектов: антитревожный, успокаивающий, снотворный, противосудорожный, спазмолитический, вегетостабилизирующий, устраняют страх. Курс лечения — 2 недели, не более, чтобы не вызвать зависимость.
Нейролептики. Используются как дополнительная терапия. Снимают психомоторное возбуждение, устраняют страх, уменьшают чувствительность по отношению к раздражителям.
Ноотропные препараты. Стимулируют работу ЦНС, активизируют мыслительную деятельность
Улучшают когнитивные функции: память, внимание. Назначаются в комплексе с основной терапией.
Из методов психотерапии наиболее эффективна когнитивно-поведенческая терапия. В ходе ее сеансов психотерапевт поможет своему клиенту воссоздать в безопасной обстановке симптомы ПА, и через некоторое время они не будут казаться человеку такими угрожающими. Страх нахождения в определенной ситуации или месте тоже удастся преодолеть.
Кроме этого, пациент сможет осознать причины своей тревоги и страхов, научиться контролировать их. Например, бывает так, что пациент получает так называемую вторичную выгоду из своего состояния
То есть подсознание специально выделывает подобные фокусы, чтобы не работать, привлечь внимание, получить заботу и т.д. Причин может быть масса
Помимо когнитивно-поведенческой терапии, также применяют семейную и психоанализ.
Оба метода, как медикаментозное лечение, так и психотерапия, по-своему эффективны. Чем раньше начата терапия панических атак, тем более велика вероятность избавиться от них раз и навсегда.
Существуют некоторые хитрости, которые позволят сократить частоту приступов, став своего рода профилактикой процесса. Во-первых, избегайте приема веществ, возбуждающих нервную систему: крепкий чай, кофе, алкоголь, наркотики. Во-вторых, необходимо привести в гармонию вашу нервную систему, нормализовать режим дня: высыпаться, заниматься спортом, гулять на свежем воздухе, правильно питаться. Посещайте группы поддержки, созданные для людей с данным типом расстройства.
И самое последнее, но самое важное: соблюдайте лечение, назначенное врачом. Приступы панической атаки не приведут вас к смерти, но существенно исказят ваше существование
Наиболее действенный метод борьбы с ними – раннее, вовремя начатое лечение. Не стоит откладывать его, стараясь преодолеть болезнь самостоятельно. Подобные попытки только усугубят процесс, трансформируя его в более глубокие и тяжелые расстройства
Приступы панической атаки не приведут вас к смерти, но существенно исказят ваше существование. Наиболее действенный метод борьбы с ними – раннее, вовремя начатое лечение. Не стоит откладывать его, стараясь преодолеть болезнь самостоятельно. Подобные попытки только усугубят процесс, трансформируя его в более глубокие и тяжелые расстройства.
Что могут означать болезненные овуляции
Боль во время овуляции может маскировать многие заболевания. К наиболее вероятным, при которых также появляется боль в брюшной полости, относятся аппендицит, киста яичника и эндометриоз. Чтобы определить причины болезненной овуляции, требуется консультация гинеколога.
Особенно это касается женщин, у которых боль первоначально была расположена в проекции одного из яичников, а в настоящее время болевые ощущения охватывают весь низ живота.
Как можно быстрее необходимо обратиться к врачу, когда к боли во время овуляции присоединяются следующие симптомы:
- лихорадка;
- боль во время мочеиспускания;
- покраснение кожи в районе брюшной полости;
- тошнота и/или рвота.
Так развиваются состояния, требующие неотложной медицинской помощи и хирургического вмешательства.
Какое воспаление вызывает боль внизу живота у женщин?
Воспалительные заболевания органов малого таза – это группа заболеваний, связанная с инфекцией. Об этом говорит не только мировой опыт, но и опыт гинекологов Центра «Меддиагностика».
С инфекцией женщина сталкивается повсеместно. Невозможно жить в абсолютно стерильных условиях. Бактерии есть везде, в воде реки, озера и даже моря. Несмотря на убеждение, что «соленая вода убивает все». Это далеко не так, если учесть, что в природе есть бактерии, которые живут даже в серной кислоте… Даже в собственной ванной, не говоря уже об унитазе, которым можете пользоваться не только вы.
Если почитать отчеты о бактериальных посевах из труб джакузи, в которых застаивается вода, то оказывается, что там находится масса бактерий и грибов. В момент включения джакузи все бактерии устремляются наружу вместе с застоявшейся водой. К сожалению, первое место, которое они могут атаковать – это женские половые органы.
Практика показывает, что у 65% женщин, обратившихся с болью внизу живота, зудом, нерегулярными месячными, появившимися посторонними запахом и выделениями, диагностирована инфекция: патогенная флора, которая нехарактерна для этой части тела.
Как остановить увеличение веса
Чем раньше вы обнаружите причины набора веса и начнете предпринимать правильные шаги, тем лучше.
Первым делом стоит наладить свое ментальное и физическое состояние. Если в последнее время вы регулярно недосыпаете, мало двигаетесь, перекусываете на бегу и находитесь в стрессе, постарайтесь как можно скорее привести себя в норму. Возьмите несколько дней отпуска и позаботьтесь о себе. Побольше гуляйте на свежем воздухе, не планируйте никаких дел, не отвлекайтесь на рабочие вопросы, питайтесь регулярно и сбалансированно. Найдите для себя увлекательный вид физической активности и начните заниматься.
Если вы настроились решить проблему избыточного веса, не гонитесь за мгновенным результатом. Резкое похудение — стресс для организма. А стресс вызывает выработку гормона кортизола, который приводит к набору веса
Поэтому для начала важно стабилизировать организм и «успокоить» его. Даже когда вы кардинально измените образ жизни, организму понадобится время, чтобы привыкнуть к новому режиму и начать возвращаться в здоровый вес.
Катализатором набора веса может быть любая из множества причин, и не всегда понятно, что именно у вас повлияло на резкое увеличение массы тела
Поэтому важно сразу обратиться к врачу. Иногда требуются серьезные клинические обследования, чтобы выяснить истинные причины сбоя в организме
Но главное: вы уже сейчас можете начать путь к здоровому образу жизни и обезопасить себя от многих негативных факторов. Занятия спортом, сбалансированное умеренное питание, снижение уровня стресса, качественный отдых — все это приблизит вас к гармонии с собой и своим телом.
Симптомы аднексита
- Резкие боли в нижней части живота, которые отдают в область заднего прохода и крестец. Ее симптомы выражены на стороне воспаления.
- Повышение температура тела, которое сопровождается ознобом.
- На слизистых появляются необычные слизистые или гнойные выделения.
- При пальпации низа живота отмечают признаки мышечной защиты. Они возникают из-за раздражения брюшины.
- Возможно возникновение болезненных месячных и маточных кровотечений. Выделения становятся скудными. Часто увеличивается промежуток между наступлением месячных.
- Разбитость, слабость, дизурические нарушения, а также вздутие живота.
- При выраженной интоксикации возникают расстройства деятельности нервной и сосудистой систем.
Особенности головной боли при мигрени
Где болит и как отличить
Чаще приступ мигрени начинается утром или ночью, но может появиться в любое другое время. У человека начинает мучительно болеть левая или правая половина (реже – вся голова), в височной или глазной области. Боль сначала пульсирующая, затем – сдавливающая либо распирающая.
Она усиливается от внешних раздражителей – громких звуков, резких запахов, яркого света. Часто сопровождается слезотечением из одного глаза. На стороне боли глазная щель сужается, иногда заметна пульсация височной артерии.
Характерные для мигрени зрительные аномалии – светящиеся круги, двоящиеся очертания окружающих предметов. Иногда поле зрения как-бы выпадает. Приступ часто заканчивается долгим тяжелым сном. У женщин и мужчин заболевание проявляется одинаково.