Онемение ног и рук
Содержание:
- Что делать при острой боли в спине
- Особенности лечения болей в колене у детей
- К чему могут привести зуд и чувство жара в теле
- Чем опасен артрит голеностопа и стопы
- Синдром Рейтера
- Что делать?
- Объективные основания
- 4 опасных заболевания колена у ребенка
- Лечение артрита голеностопного сустава
- Лечение боли в пальцах
- Нарушения чувствительности при поражении нервов
- Нарушение кровообращения
Что делать при острой боли в спине
Болевой синдром в области спины периодически возникают у 60-80% населения. Это вторая по частое причина временной нетрудоспособности после острых респираторных вирусных инфекций. Острая боль в спине может начаться внезапно и так же внезапно закончиться, но может слегка стихать и переходить в хроническую. Это не стоит терпеть, лучше сразу же обращаться за медицинской помощью.
Только без паники
Появление сильных болей в спине не означает, что человеку нельзя помочь, в большинстве случаев все это успешно лечится, а значит, не стоит впадать в панику
Но важно знать, как оказать самому себе помощь и уменьшить болевые ощущения, после чего сразу же обратиться к врачу. Обращение к специалисту необходимо, так как болевые ощущения в спине вызывают многие заболевания и они требуют разного подхода к лечению
Как облегчить свое состояние самостоятельно
Иногда болевой синдром настолько сильный, что человек остается в том положении, в котором его застал приступ. В этом случае нужно:
Лечь на спину на твердой поверхности, можно на полу, подстелив одеяло; если не получается распрямить спину, то нужно принять позу, которая доставляет минимум боли.
Попросить близких дать таблетку любого обезболивающего препарата (Анальгин, Парацетамол, Диклофенак, Ибупрофен, Найз и др.), все их можно купить в аптеке без рецепта:
Диклофенак – самый эффективный препарат из группы нестероидных противовоспалительных средств (НПВС); в экстренных случаях лучше использовать ректальные свечи по 100 мг – препарат мгновенно всасывается в прямой кишке и начинает действовать; противопоказан при заболеваниях желудочно-кишечного тракта (ЖКТ), так как подавляет действие веществ, защищающих слизистую ЖКТ от любых нежелательных воздействий;
Найз (нимесулид) – более современный препарат из группы НПВС, практически не оказывает отрицательного воздействия на ЖКТ, но менее эффективен, чем Диклофенак; при острой боли можно принять таблетку 100 мг;
Анальгин (метамизол) – обезболивающее средство; при сильной боли можно принять таблетку 500 мг; осторожно: принимать это лекарство часто нельзя, оно дает много побочных эффектов.
На кожу над болезненным участком нанести любое обезболивающее лекарственное средство для наружного применения: раствор для растирания Меновазин, мазь Диклофенак, гель Пенталгин, эмульгель Вольтарен и др. препараты безрецептурного отпуска:
Меновазин – раствор для растирания содержит два вещества с местным обезболивающим действием (прокаин, бензокаин) + местное раздражающее и сосудорасширяющее средство ментол; раствор наносят на кожу и втирают 2 – 3 раза в сутки;
мазь Диклофенак и эмульгель Вольтарен – содержат активное вещество диклофенак, оказывающее местное обезболивающее действие; наносят на кожу над болезненным местом 2 – 3 раза в день;
гель Пенталгин с активным действующим веществом кетопрофеном из группы НПВС – вспомогательные вещества оказывают раздражающее и сосудорасширяющее действие; наносится на кожу 2 – 3 раза в день.
Вызвать скорую помощь; врач сделает обезболивающий укол (обычно это инъекционные растворы НПВС) и посоветует, как лучше поступить: вызвать врача на дом или обратиться сразу в специализированную клинику
Когда при болях в спине нужно срочно обращаться к врачу
В клинику следует срочно обращаться, если сильный болевой синдром в области спины:
- появился после травмы;
- сопровождается высокой температурой тела, недомоганием;
- на его фоне появилось нарушение мочеиспускания и дефекации;
- сопровождается нарушением двигательной функции конечностей и их онемением;
- имеет опоясывающий характер, охватывая не только спину, но и живот (подозрение на острый панкреатит);
- отдает в левую руку (подозрение на инфаркт миокарда);
- нарастает, не снимается таблетками и мазями.
Самостоятельно помочь себе в таком состоянии невозможно. Чтобы избежать тяжелых осложнений, нужно обращаться к врачу.
Особенности лечения болей в колене у детей
В детском и подростковом возрасте лечение остеоартроза и других патологий носит консервативный характер. Оно включает прием медикаментов, физиотерапию, лечебную физкультуру, вспомогательные мероприятия, например массаж или иглоукалывание, а также налаживание режима питания и физической активности. При необходимости подросткам назначают внутрисуставные инъекции жидкого эндопротеза, который распределяется внутри сустава и прекращает трение истонченных хрящей при остеоартрозе.
В крайне редких случаях избавиться от боли в колене можно только хирургическим путем. К операциям прибегают:
- если кости или сустав сильно деформированы;
- если в суставе есть киста или абсцесс;
- в других сложных случаях, которые не поддаются консервативному лечению.
Комплексная терапия под контролем хорошего специалиста помогает быстро избавиться от боли в колене, снять воспаление и отечность, если они есть, а также улучшить кровообращение в ногах. Задача ортопеда – помочь детскому организму нормально развиваться, несмотря на сбои, усилить местный иммунитет и восстановить естественное строение сустава. Современные методики позволяют решать самые сложные проблемы со здоровьем. Главное условие – максимально раннее обращение!
К чему могут привести зуд и чувство жара в теле
Эти симптомы настолько дискомфортны, что не придать им значения просто не получится
Все внимание концентрируется на них, из-за чего человек становится невнимательным, рассеянным, появляются сбои в его профессиональной деятельности, падает работоспособность
Раздражительность и напряженность при этом достигают пикового состояния. Возможны депрессия, нервные срывы. Такое перенапряжение приводит к психическому дисбалансу. У больного нарушается сон, развивается бессонница. В итоге, днем он ощущает себя разбитым и не выспавшимся.
Сильный зуд в интимной зоне порой доводит страдальцев до того, что они применяют различные предметы, которые травмируют слизистую и кожные покровы в этой области.
Расчесы на коже и слизистых оболочках могут инфицироваться, воспаляться и нагнаиваться, распространяя процесс на более обширные зоны.
Чем опасен артрит голеностопа и стопы
Болезнь опасна тем, что часто протекает незаметно и приводит к полной утрате суставной функции, то есть, человек становится инвалидом. Опасны также и острые гнойные осложнения артрита голеностопного сустава.
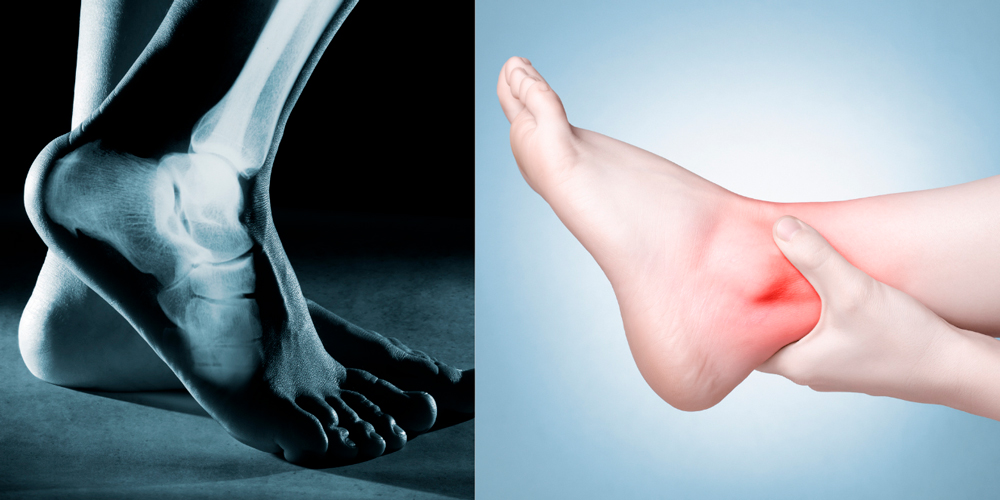 Артриты стопы и голеностопа начинаются постепенно, незаметно
Артриты стопы и голеностопа начинаются постепенно, незаметно
Стадии
Выделяют несколько стадий развития болезни. Воспалительный процесс при этом развивается постепенно, переходя в дегенеративно-дистрофический:
- Ранняя – воспаление. Отекает синовиальная оболочка, в суставной полости появляется воспалительный экссудат. Боли умеренные отечность и покраснение отсутствуют или выражены незначительно.
- Явная – воспалительно-пролиферативный процесс. Синовиальная оболочка увеличивается в объеме, на хряще появляются эрозии, в суставной полости разрастаются мягкие грануляции соединительной ткани (процесс пролиферации – разрастания). Усиливается воспалительный процесс. Внешне это проявляется усилением отеков, покраснения и болей.
- Прогрессирующая — мягкий анкилоз. Хрящ разрушается, мягкие грануляции превращаются в плотную соединительную ткань, разрастающуюся в полости сустава. Появляются костные разрастания. Сустав постепенно теряет свою подвижность. Боли, отечность и покраснения продолжают беспокоить постоянно или на фоне обострений.
- Запущенная — полная неподвижность (костный анкилоз). Хрящевой ткани нет, костные разрастания соединяют суставные поверхности голеностопа, что исключает движения в голеностопе и стопе (анкилоз голеностопа). Боли постоянные, развивается артрит стопы с ограничением ее функции.
Возможные осложнения
Если артрит голеностопного сустава не лечить или лечить самостоятельно домашними средствами, то возможно развитие следующих осложнений:
- гнойные процессы – абсцессы, флегмоны, сепсис;
- подвывихи и вывихи голеностопа;
- развитие артрита стопы;
- неподвижность голеностопа и невозможность передвигаться без вспомогательных приспособлений.
Синдром Рейтера
Сочетание реактивного артрита с уретритом (воспаление уретры) и конъюнктивитом, развившееся в определенной временной связи с инфекцией мочеполовой системы или кишечника, называют синдромом Рейтера.
В 1916 году в издании German Medical Weekly появилась статья – история болезни подростка 16 лет, у которого после перенесенной дизентерии развился артрит, конъюнктивит и уретрит.
Автором выступил немецкий врач Ганс Рейтер. После этой публикации один из самых ярких вариантов артрита стал носить его имя.
В настоящее время синдром ассоциируется преимущественно с хламидийной инфекцией мочеполовой системы.
Хламидии поражают эпителиальные клетки конъюнктивы, бронхов, легких и мочеполовой системы. Главная особенность этого микроорганизма – расположение внутри клеток тканей, что обуславливает определенные сложности лечения.
Синдром Рейтера чаще всего дебютирует с признаков поражения урогенитального тракта спустя 2-4 недели после предполагаемого заражения хламидиозом. Воспаление, как правило, не тяжелое, у девочек и вовсе может протекать бессимптомно.
Что делать?
Прежде всего, нужно выяснить причину, почему у ребенка болит стопа. Не было ли никаких повреждений кожи, травм, что делал последние дни, как менялась активность, носил ли новую обувь? Эти вопросы помогут сориентироваться. Если боль не исчезает в течение нескольких дней, не дает нормально ходить, обязательно обратитесь к врачу.
Это может быть детский хирург, травматолог, ортопед. Расскажите все симптомы, когда первый раз появилась боль, есть ли трудности при ходьбе, где болит стопа у ребенка (посередине, в области пятки или пальцев), какие еще жалобы.
Обязательно идите к врачу, если кроме боли в стопах у ребенка:
- температура;
- покраснение;
- признаки инфекции, гнойные выделения;
- покалывание, онемение;
- изменения нормального положения стопы;
- потеря устойчивости при опоре на ногу.
Объективные основания
Зуд – это ощущение, сопровождающееся потребностью почесать кожу. Существует несколько мнений по поводу его возникновения:
- раздражение определенных болевых рецепторов;
- возникает самостоятельно под действием медиаторов – гистамина, серотонина, адреналина, опиоидов и других.
В пользу второй теории говорит то, что зудящие ощущения появляются только в поверхностных слоях дермы и граничащих с ней слизистых, тогда как боль возникает в любой точке тела. К тому же боль и зуд способны проявляться изолированно друг от друга.
Зуд может быть локализованным либо распространяться на все тело. По причине возникновения его делят на:
- проприоцевтивный – появляется вследствие нарушения структуры дермы;
- невропатический – наблюдается при поражении нервной системы;
- нейрогенный – без поражения НС;
- психогенный – нарушения в психической сфере.
Все виды симптома различаются между собой по интенсивности, длительности и месту возникновения.
Зуд кожи тела часто имеет объективные причины и сопутствует какому-либо заболеванию. В первую очередь, к таковым относят болезни кожи:
|
Вид болезни |
Причина |
Почему зудит |
Локализация ощущений |
|
Дерматит |
Нервное перенапряжение, действие холода, аллергены |
Мелкие высыпания, шелушение дермы. |
Любая часть тела |
|
Дерматофития |
Грибок |
Жизнедеятельность грибов в верхних слоях кожи |
Волосистая часть головы, гладкая кожа |
|
Лишай |
Грибки и вирусы на фоне сниженного иммунитета |
Шелушение эпидермиса |
Волосистая часть головы |
|
Педикулез |
Вши |
Укус паразита |
Голова, лобок |
|
Псориаз |
До конца не выяснена. Предположительно: низкий иммунитет, наследственность, инфекции |
Сухие, чешуйчатые высыпания |
Локтевые сгибы, голова, поясница, слизистая половых органов |
|
Чесотка |
Клещ |
Укус паразита и появление пузырьков. Сопровождаются сильным зудом, который усиливается к вечеру |
Межпальцевая область |
|
Ксероз |
Инфекции, гепатит, цирроз печени, болезни почек |
Огрубение и шелушение кожного покрова |
Любые участки тела |
|
Нейродермит |
Стрессы, аллергии, гормональные и пищеварительные нарушения |
Поражение верхнего слоя кожи |
Шея, кожные складки, сгибы коленей, локтей |
Еще одним кожным заболеванием, вызывающим «чесотку», является экзема. Считается, что она возникает на фоне сниженного иммунитета. Спровоцировать ее могут стрессы, нервное перенапряжение, а также гормональные сбои, аллергические реакции.
Экзема характеризуется образованием очагов высыпаний в виде «мокрых» волдырей и прыщей, в отдельных случаях сухих. Зуд при этом состоянии просто невыносимый, он является главным симптомом патологии. Элементы локализуются на шее, голове, сгибательных поверхностях локтей, лодыжек и коленей.
Кожа может чесаться при наличии заболеваний внутренних органов:
- Почек – симптом проявляется на коже и в области половых органов.
- Печени – распространяется на лицо и руки, при этом кожный покров желтеет.
- Щитовидной железы – сухая, шелушащаяся и зудящая кожа рук и лица.
- Анемии.
- Диабета – кожа и слизистая половых органов начинает чесаться из-за повышения уровня глюкозы крови.
- Онкозаболеваний.
- Гормональных расстройств – климактерический период, беременность, менструальный синдром.
- Вирусных инфекций – герпес, СПИД.
- Обезвоживания.
4 опасных заболевания колена у ребенка
1. Инфекционный артрит.
Заболевание развивается на 7-14 день после ангины, тяжелого ОРВИ, пищевого отравления или другой инфекции. Иногда оно возникает при инфицировании расположенной рядом с суставом ранки. Инфекционный артрит стремительно прогрессирует и при отсутствии лечения может привести к серьезным разрушениям сустава и даже заражению крови.
Болезнь сопровождается повышением температуры, лихорадкой, симптомами интоксикации, на месте сустава заметен отек, ребенок жалуется на сильную боль в колене.
Инфекционный артрит требует немедленной медицинской помощи
2. Травмы.
В детском возрасте колени часто болят из-за растяжения или ушиба. Если причина очевидна, необходимо снять нагрузку с конечности, приложить к ней лед и также обратиться за помощью. Если в области колена есть открытая рана, за ней нужен внимательный уход.
Иногда в ране развивается инфекционный процесс, требующий очищения в условиях больницы. На это указывают неприятный запах из раневой поверхности, выделение гноя при надавливании, отечность ноги, желтоватая или белая корка поверх раны, а также местная гиперемия.
3. Заболевания хрящевой ткани.
Иногда травматологи, к удивлению родителей, диагностируют артроз у ребенка, несмотря на то что это заболевание считается возрастным. Дегенеративные изменения в хрящах и суставах связаны с такими факторами:
- врожденные аномалии тканей;
- негативная наследственность;
- аутоиммунные отклонения;
- чрезмерная физическая нагрузка;
- неправильное питание.
В ряде случаев травматологи обнаруживают у ребенка одновременно артроз и артрит – последний развивается на фоне неинфекционных процессов в хряще и приводит к воспалениям. Артрит провоцирует интоксикацию организма, отеки, изменяет цвет кожных покровов в области колена, а также вызывает частые рвотные позывы. Колено деформируется визуально, со временем нарастает болезненность и появляется хромота.
Артроз лучше поддается лечению на ранних стадиях
4. Нарушения кровообращения.
Если ребенок периодически жалуется на боли в колене, имеет смысл проверить работу его сердечно-сосудистой системы, склонность к тромбозу и патологии сосудов. Именно они часто сопровождаются такими симптомами:
- жжение в области вен на ногах;
- точечные кровоизлияния на коже;
- спазмы и судороги;
- холодные ноги.
Лечение артрита голеностопного сустава
Как лечить артрит голеностопного сустава у того или иного пациента, решает врач. Основной задачей лечения артрита голеностопного сустава является устранение болевого синдрома и подавление прогрессирования заболевания. Во время ремиссии проводится реабилитация для восстановления функции голеностопа и стопы.
Индивидуально подобранное комплексное лечение артритов стопы и голеностопа включает в себя медикаментозную терапию, различные виды немедикаментозного лечения и народные средства.
Медикаментозная терапия
Препараты для лечения артрита голеностопа
Подбор лекарственных препаратов зависит от клинической формы артрита суставов стопы и голеностопа, особенностей его течения, наличия у пациента сопутствующих заболеваний.
Для устранения болей, воспаления и отека назначают лекарственные препараты из группы нестероидных противовоспалительных средств – НПВС (Диклофенак, Нимесулид, Ибупрофен и др.). В зависимости от выраженности симптомов лекарство назначается в виде инъекций (уколов), таблеток для приема внутрь, ректальных суппозиториев (по эффективности свечи не уступают инъекционному методу), наружных средств (гелей, кремов, мазей – эмульгель Вольтарен, гель Пенталгин).
При выраженной отечности и болях, не устраняющихся НПВС, назначают глюкокортикостероидные гормоны (ГКС). Их вводят короткими интенсивными курсами, что приводит к быстрому устранению отечности. Часто растворы ГКС вводят непосредственно в суставную полость.
Болевой синдром значительно усиливается за счет мышечного спазма. Чтобы его устранить, назначают миорелаксанты (Мидокалм). Для улучшения обмена веществ в хрящевой ткани применяют хондропротекторы (Хондроксид, Терафлекс, Дона). А для активизации общего обмена – витамины и минералы.
Артрит суставов стопы и голеностопа, в основе которого лежит аутоиммунный процесс, лечат лекарствами, подавляющими активность иммунной системы. Это препараты базисной терапии (Метотрексат, Сульфасалазин, Лефлуномид), а также препараты из группы биологических агентов, в состав которых входят антитела и цитокины (ритуксимаб — Мабтера, Реддитукс).
Если причиной артрита суставов стопы и голеностопа является инфекция, назначают антибиотики.
Немедикаментозные методы
Лечение артрита голеностопного сустава немедикаментозными методами включает:
- Иммобилизацию голеностопа и стопы при выраженных воспалительных процессах. В настоящее время с этой целью чаще всего назначают ношение ортезов – ортопедических устройств, фиксирующих голеностоп и стопу в определенном положении. Ортез эффективно снижает нагрузку на голеностоп, устраняет его дополнительное травмирование при ходьбе. Все это способствует восстановлению функции конечности.
- Физиотерапевтические процедуры – включаются в сосав комплексного лечения артрита на любой стадии. Электрофорез с анальгетиками и ГКС хорошо устраняет отек и боль, лазеро- и магнитотерапия способствуют восстановлению суставной функции.
- Лечебная физкультура (ЛФК) – назначается при лечении артрита стопы и голеностопа сразу после устранения сильных болей и отека, предупреждает развитие анкилозов. Комплекс упражнений назначается врачом и осваивается под контролем инструктора ЛФК. Результатом систематического выполнения упражнений является восстановление функции голеностопа.
- Массаж проводится на стадии ремиссии, улучшает кровообращение, способствует восстановлению суставных тканей.
- Рефлексотерапия (иглоукалывание, моксотерапия, точечный массаж) – отлично снимают воспаление, боль, восстанавливают работу голеностопа и стопы.
Ортез для иммобилизации голеностопного сустава и упражнения ЛФК для лечения артрита голеностопа
Народные методы
Лечение артрита стопы и голеностопа народными методами может входить в состав комплексного лечения по назначению врача:
- растирание; взбить белок одного яйца, добавить по чайной ложке сухой горчицы (без горки) и камфорного масла, 2 чайных ложки водки; смешать, хранить в холодильнике, втирать в область голеностопа и стопы на ночь;
- обезболивающие компрессы; кору вяза высушить, измельчить в порошок, добавить немного воды для получения кашицеобразной массы, выложить на салфетку, приложить к голеностопу, сверху прикрыть полиэтиленом, утеплить и оставить на ночь;
- обезболивающая мазь; смешать в равных объемах высушенные и растертые в порошок листья черной смородины, траву донника, корень одуванчика; 10 г смеси смешать с 40 г вазелина и использовать как обезболивающую мазь.
Хруст в суставах — когда стоит беспокоиться
Внутрисуставные инъекции гиалуроновой кислоты
Лечение боли в пальцах
Лечение боли в пальцах напрямую зависит от причины, которая их вызвала. Все свои усилия наши специалисты направляют на её устранение, поскольку только так можно достичь длительного положительного результата и избавить пациента от страданий навсегда.
Системная терапия с применение нестероидных противовоспалительных препаратов и анальгетиков позволяет снять воспаление и болезненную симптоматику. Помимо этого, при таких заболеваниях, как остеоартроз, применяются препараты, улучшающие защитные характеристики хряща. Хороший эффект дают массаж, физиотерапевтия и мануальная терапия.
Лечение в Клинике боли ЦЭЛТ позволяет не только устранить болевые ощущения, отёк и остановить воспалительные процессы, но и укрепить суставы пальцев, нормализовать обмен веществ и кровообращение!
- Боль в кистях
- Боль в лопатках
Нарушения чувствительности при поражении нервов
Это самое частое расстройство при сахарном диабете – полиневропатия, которое практически неизбежно возникает спустя 15 или 20 лет от начала болезни, однако все может произойти и существенно раньше. Появляется онемение, тяжесть, снижение чувствительности.
Такие же расстройства бывают при фуникулярном миелозе или дегенеративном заболевании спинного мозга, когда сразу нарушается глубокая чувствительность.
Неврологи выделяют множество причин возникновения полиневропатий – от вирусов до хронического алкоголизма. Среди них – укус клеща, цитомегаловирус, опухоли, дифтерия, отравления химическими веществами и многое другое.
Нарушение кровообращения
Кровообращение нарушается при развитии такого заболевания как склероз сосудов. Эта патология связана с сердцем и сосудами — в них откладывается холестерин. Онемение может быть и следствием деформации межпозвоночных дисков, что фиксируют, например, при остеохондрозе. Онемение в основном бывает, если патология коснулась шейной области. Тогда вам поможет невропатолог.
Синдром запястного канала возникает, когда сдавливается срединный нерв в зоне карпального канала, который находится на запястье. Воспаление в сухожилии может сочетаться с отеком, что становится причиной синдрома. Или же начало его кроется в механическом воздействии. Пережатие нерва сопровождается ухудшением кровообращения, что ухудшает тактильность руки (или двух рук сразу, что бывает реже).
Защемление нервно-сосудистого пучка одной из мышц может спровоцировать онемение. После ликвидации онемения неприятные ощущения проходят, человек снова нормально чувствует свою руку. Также среди причин онемения — нехватка поступления крови в определенную зону головного мозга. При этом не только рука теряет чувствительность, но у больного повышается АД. При такой болезни откладывать визит к врачу крайне неразумно, последствия могут быть весьма печальными. Лечение в основном длительное, требует точного установления причины.
Если онемение пальцев руки у вас быстро прошло и не повторялось, то консультация невролога может не понадобиться.
Структурная деформация межпозвонковых дисков, при которой ущемляются нервы, с большой вероятностью станет причиной онемения частей рук. Травма или воспаление позвоночника, статические большие нагрузки (а также динамические), профессиональный спорт — это факторы повышенного риска для онемения пальцев рук.
Другие распространенные причины онемения пальцев рук:
- монотонная работа продолжительное время в одной позе
- большие нагрузки на позвоночник (ежедневно или систематически)
- инсульт и болезни, при которых в кровеносной системе происходят сбои, поражаются системы шейного участка и головного мозга, происходят ишемические процессы
- кардиологические патологии: острая форма коронарного синдрома, сердечная недостаточность, протекающая хронически
Онемение может происходить не только в ночные часы. Человек перестает ощущать как всю кисть, так и отдельные фаланги пальцев. Если немеет только мизинец левой верхней конечности, то причины могут быть связаны с напряжением, которое сковывает ткани мускулатуры верхней части позвоночника и/или мускулов левой кисти. Рентгенография часто показывает ротационные изменения и сдвиги в расположении шейных или поясничных позвонков, что приводит к сдавлению нервов.
При разрыве скелетного диска его частички могут попасть в межпозвоночный канал, при этом фиброзное кольцо остается целым. Врачи причисляют такое явление к остеохондрозу, который постепенно становится межпозвонковой грыжей. Мизинец левой руки может неметь, если у больного проблемы с сердцем, нужно назначить дополнительные исследования.
Если вы не ощущаете безымянный левый палец, это говорит о компрессионном влиянии нервные клетки локтевого сустава. Лучезапястный, локтевой и срединный нерв могут пострадать при травме или защемлении, такое часто бывает у профессиональных спортсменов. Если локтевой или лучезапястный нерв не в порядке, может неметь безымянный палец на левой руке.
В случаях, когда онемение не связано с полученной травмой, причиной может быть странгуляция локтевого нерва. Сигнал в каком-то месте не может пройти по нему. Если у вас немеет не только безымянный палец, но и мизинец, стоит подозревать патологии сердца и срочно идти к кардиологу.








