Какого цвета бывают глаза у новорожденных детей и почему они меняются
Содержание:
- Лечение вирусного конъюнктивита у детей
- Когда цвет глаз начинает меняться?
- Отклонения от нормы и рекомендации
- Особенности цвета глаз у новорожденных
- Глаза меняют цвет: как называется болезнь?
- Лечение бактериального конъюнктивита у ребенка
- Как формируется?
- Когда меняется цвет глаз у новорожденного, и всегда ли он меняется?
- Лечение детской катаракты
- Биохимического анализа крови — показатель Билирубин (общий, прямой, непрямой)
- Цвет глаз при рождении
- Какого цвета бывают глаза у новорождённых
Лечение вирусного конъюнктивита у детей
Вирусная патология развивается обычно на фоне ОРВИ или гриппа. причем сразу на обоих глазах. Вспышки вирусного конъюнктивита нередко перерастают в эпидемии. Для устранения симптомов этого заболевания у детей используют противовирусные препараты.
«Офтальмоферон»
Действующими веществами у них являются рекомбинантный интерферон 2-альфа и димедрол — таким образом, достигается противовирусное и антигистаминное действие одновременно. Для лечения детей до года применять «Офтальмоферон» целесообразно при появлении первых признаков заболевания.
«Полудан»
Препарат, усиливающий синтез интерферона, что заметно снижает проявления вирусного воспаления глаз у малышей. Основные вещества в составе этих капель — полиадениловая и полиуридиловая кислоты. Рекомендуемая доза для инстилляции — по 1-2 капли три-четыре раза в день. Уже на третьи сутки после начала использования «Полудана» заметны улучшения состояния, проходит раздражение, покраснение глаз, слезотечение.
«Актипол»
Противовирусные капли, продуцирующие выработку интерферона в организме, что помогает значительно усилить его собственную иммунную защиту. Использование этого лекарственного средства помогает устранить отек и покраснение конъюнктивы, снизить зуд и раздражение. «Актипол» также оказывает кератопротекторное воздействие, способствуя заживлению роговичных тканей. Так как средство применяется местно, то основное действующее вещество — аминобензойная кислота — хорошо всасывается, способствуя быстрому терапевтическому эффекту.
Когда цвет глаз начинает меняться?
У каждого ребенка этот процесс происходит по-разному. Чаще всего оттенок радужной оболочки изменяется на протяжении первого года жизни. Однако у некоторых малышей это может длиться дольше. Бывает, что цвет глаз у новорожденных меняется по несколько раз, что объясняется медленной продукцией меланина. Нередко радужная оболочка принимает окончательный оттенок лишь по достижению ребенка 3-4-летнего возраста, когда завершается выработка пигмента в органе зрения.
Перемена цвета радужки хорошо заметна у светловолосых детей: спустя полгода после рождения светлые глаза могут остаться такими же или довольно серьезно измениться, а у темненьких младенцев они становятся либо карими, либо черными. Примерно в этом возрасте можно судить о дальнейшем оттенке.
Отклонения от нормы и рекомендации
Чаще всего заболевания глаз не влияют на окраску радужки. Гетерохромия может вызывать некоторые опасения, но и эта патология чаще является индивидуальной особенностью, нежели признаком болезни.
Большое внимание следует уделить цвету белков глазных яблок, которые априори должны быть белыми. Если окраска отличается, это может указывать на некоторые изменения и нарушения, связанные не только с глазами, но и с внутренними органами человека
У ребёнка красные белки глаз
Красные белки у малыша могут говорить о следующих нарушениях:
- Механическое повреждение. При попадании в глаз посторонних предметов, в том числе волос и ресниц, может возникнуть временное покраснение. В этом случае стоит понаблюдать за ребёнком: если в течение нескольких часов краснота не проходит, стоит обратиться к врачу.
- Аллергия. Если покраснение белков сопровождается чиханием, затруднённым дыханием и кашлем, это могут быть признаки аллергической реакции.
- Заболевания глаз. Глаукома, конъюнктивит или увеит одним из симптомов имеют покраснение белков. При глаукоме может быть частичное покраснение или красные пятна на склере. Если состояние не проходит по прошествии двух-трёх дней, при этом ребёнок постоянно трёт глаза, плачет и капризничает, обязательно необходимо проконсультироваться у окулиста.
- Влияние окружающей среды. Временное покраснение склер может быть вызвано воздействием ветра или сильного мороза. Новорождённые реагируют на атмосферные изменения намного сильнее, чем взрослые. Поэтому такие проявления могут возникнуть даже тогда, когда родители чувствуют себя вполне комфортно в этих условиях.
Покраснение глаз может быть вызвано плачем или трением при попадании ресницы
У новорождённого жёлтые белки глаз
Склеры могут приобрести жёлтый оттенок в таких случаях:
- Желтуха. Это явление распространено среди детей в первые дни жизни. Состояние не имеет ничего общего с гепатитом и не требует лечения. Белки приходят в норму через неделю. Если же пожелтение произошло в более поздний период, при этом малыш капризничает, плохо сосёт грудь или бутылочку, его рвёт, кожа тоже изменила цвет, это может быть более серьёзное состояние, требующее обследования и медицинского вмешательства.
- Длительное пребывание на солнце. Ультрафиолет воздействует на оболочку глазного яблока и вызывает её утолщение. Это может привести к изменению цвета в сторону жёлтых оттенков.
Жёлтые белки глаз могут быть признаком заболеваний печени
У новорождённого голубые белки глаз
Если белки глаз ребёнка при рождении имеют голубоватый оттенок, причиной могут быть следующие факторы:
- Тонкая склера. Голубой оттенок в первые недели жизни — довольно распространённое явление. Сквозь ещё не до конца сформированную оболочку могут просвечивать пигментные вещества, в том числе и меланин. Это придаёт голубоватую окраску глазу.
- Врождённые аномалии. Консультация врача необходима, если цвет белков слишком интенсивен и присутствуют дополнительные симптомы. Среди них снижение слуха, ломкость костей, ранимость сосудов глаза. Если голубые белки сохраняются до 5–6 месяцев, это тоже должно послужить поводом для обращения к окулисту.
Голубые белки глаз у младенцев не всегда являются отклонением
Цвет глаз ребёнка предопределить невозможно, но можно узнать предрасположенность к тому или иному окрасу. Формирование окончательной расцветки также происходит индивидуально в каждом случае и по времени занимает разный промежуток. Главное, чтобы малыш был здоров
Важно проходить ежегодные осмотры у специалистов, в том числе у офтальмолога, чтобы не упустить проблемы со здоровьем в случае их возникновения
Особенности цвета глаз у новорожденных
Какого цвета глаза у новорожденных? Когда рождается малыш, окраска его глаз мутная сине-фиолетовая или сине-серая, а в очень редких случаях темная. В этот период трудно сказать, какой оттенок приобретет радужная оболочка.
Мутность можно объяснить тем, что в утробе мамы ребенку зрение не требовалось. После рождения младенец начинает приспосабливаться к изменениям окружающей среды, и с течением времени глаза постепенно проясняются, настраиваясь на дневной свет. Тогда же происходит нарастание остроты зрения, синхронизация работы глаз с головным мозгом.
Не стоит ждать быстрого установления цвета глаз, так как меланин накапливается медленно. В первое время оттенок радужной оболочки будет постоянно меняться, и это не повод для беспокойства. Полностью накопление пигмента длится до нескольких месяцев или лет.
Глаза меняют цвет: как называется болезнь?
Разберем подробнее симптоматику каждой патологии, сопровождающейся сменой цвета глаз. Вы сможете отличить патологический процесс от естественного и вовремя обратиться к врачу. Итак, к заболеваниям, приводящим к изменению цвета радужки, относятся:
1. Синдром Далена-Фукса. Еще он называется хроническим негранулематозным увеитом. Это дегенеративный процесс, который поражает преимущественно один глаз, но может затрагивать и другой. Симптомы синдрома следующие:
- помутнение хрусталика, происходящее вследствие изменения состава жидкости в глазу;радужная оболочка снаружи светлеет из-за ее истончения, в результате чего пораженный глаз становится темнее здорового (лакуны радужки
- расширяются — через них начинает просвечивать пигмент);
- отсутствие крипов (рисунков) радужки.
Это часть симптомов, которые относятся к цвету глаз. При этом некоторые признаки заболевания могут на время пропадать, в связи с чем его сложно диагностировать. Синдром Фукса практически всегда приводит к вторичной глаукоме или катаракте со всеми их симптомами. В любом случае синдром сопровождается гетерохромией — разным цветом глаз (один более тусклый, а цвет другого интенсивнее).
2. Синдрома Познера-Шлоссмана (глаукомоциклитический криз) — это разновидность увеита, который влияет на состояние радужной оболочки. Синдром проявляется болевыми ощущениями, затуманивании зрения, чувстве тяжести в глазах, фотофобии и возникновении разноцветных кругов. Снижением зрения данная патология не сопровождается. Что касается состояния радужки, то она заметно темнеет. Кроме того, наблюдается мидриаз зрачка пораженного глаза.
3. Синдром Горнера — это болезнь, связанная с поражением нервной системы. Чаще всего проявляется патология именно на глазах. Зрачок больного глаза медленно реагирует на изменения уровня освещенности. Он не адаптируется к внешним условиям и практически всегда сужен. У больного наблюдается гетерохромия, особенно если болезнь развивается у ребенка. Диагностировать заболевание проще всего по опущению верхнего века (птозу). Также при этом синдроме западает глазное яблоко, а на пораженной части лица нарушается потоотделение (дисгидроз).
4. Пигментная глаукома — офтальмологический недуг, при котором от задней поверхности радужки отделяется пигмент и попадает в другие структуры глаза. Главное отличие пигментной глаукомы от иных ее форм заключается в депигментации радужной оболочки: меланин вымывается из клеток поверхностного слоя радужки и попадает в переднюю камеру. У человека с пигментной глаукомой часть белковой оболочки приобретает цвет радужной оболочки. Другие симптомы патологии:
- отечность роговицы;
- плавающие круги, «мушки» перед глазами;
- затуманивание зрения;
- снижается способность четко видеть на разных расстояниях;
- резкие скачки внутриглазного давления.
5. Меланома радужной оболочки — злокачественная опухоль, имеющая зачастую темно-коричневый цвет. Первый признак заболевания — появление грибовидной шишки коричневого цвета в передней камере глаза. Границы радужки становятся нечеткими, они словно смазываются, роговица мутнеет. Больной жалуется на ухудшение зрения, вспышки перед глазами, сужение полей зрения. Болевых ощущений в глазу обычно не бывает. Все эти признаки характерны для начальной стадии заболевания. К поздним симптомам относятся:
- снижение веса;
- учащенный пульс;
- быстрая утомляемость.
6. Лимфома — еще одно злокачественное заболевание, симптомы которого отражаются на оттенке радужки. При лимфоме глаза поражается область внутри зрительного органа, что приводит к снижению остроты зрения. Также изменяется цвет радужной оболочки. Она становится более тусклой. Однако болезнь может вести себя по-разному в каждом конкретном случае.
Все перечисленные патологии являются достаточно редкими. Из-за этого их сложнее диагностировать.
Лечение бактериального конъюнктивита у ребенка
Одним из самых распространенных типов конъюнктивита у детей является бактериальный. Объясняется это просто. Ребенок познает окружающий мир через ощущения. Детей тянет потрогать предметы, которые находятся вокруг. На улице они подбирают с земли коробочки, фантики и другие вещи, после чего трогают лицо руками. Таким образом на слизистую оболочку попадает инфекция.
Отличительным признаком этого вида конъюнктивита являются гнойные выделения. Обычно симптомы заболевания проявляются сначала на одном глазу, а через время — на втором. К ним также относятся:
- отек;
- ощущение инородного предмета в глаза;
- зуд, жжение;
- боязнь яркого света.
В разных случаях к основным симптомам могут добавляться и другие, например, небольшое точечное кровоизлияние на роговице, сухость в глазах.
К возбудителям конъюнктивита относятся:
- разные виды стафилококков, чаще всего причиной заболевания становится золотистый стафилококк;
- палочка Коха — Уикса;
- гонококк;
- кишечная и синегнойная палочки;
- пневмококк;
- стрептококк и др.
Зачастую родители даже не догадываются, каким образом возбудители попадают в организм ребенка. Их распространение происходит из-за слабого иммунитета, микротравм, попадания в глаза грязи и пыли, инородных предметов. Риск проникновения бактерий на слизистую оболочку увеличивается во время ношения контактных линз, однако это относится к детям старшего возраста, которым разрешено ношение контактной оптики. Поэтому правильный уход и гигиена средств контактной коррекции зрения крайне важны.
Установить причину можно только в медицинском учреждении. Для этого врачу потребуется взять анализы, мазок или соскоб с конъюнктивы. Процедуры являются безболезненными, ребенку они могут доставить лишь небольшой дискомфорт.
Быстро вылечить конъюнктивит у ребенка поможет комплексная терапия. Основным способом борьбы с данным видом патологии у детей является использование антибиотиков. Они содержатся в каплях и мазях. В лечении должны применяться только препараты, прописанные врачом. Не допускается самостоятельный подбор лекарств. Кроме того, помимо самих медикаментов, специалист должен назначить дозировку.
Специализированные средства от детского конъюнктивита не производятся. Как можно быстро избавиться от первых симптомов бактериального воспаления именно в Вашем конкретном случае, расскажет офтальмолог во время приема.
Терапия офтальмологического заболевания не требует помещения ребенка в стационар. После того как врач сделал все необходимые назначения, лечение проводится дома. Перед применением лекарств при бактериальном конъюнктивите обязательно проводится процедура промывания глаз.
В этих целях можно использовать:
- раствор «Фурацилина» и другие антибактериальные и антисептические аптечные составы;
- настой ромашки, подойдет также календула, цветки василька, разбавленный сок алоэ;
- раствор марганцовки, который необходимо разбавить до бледно-розового цвета.
Во время промывания, с глаз ребенка удаляются выделения и засохшие корочки. После промывания необходимо закапать глазные капли. Чаще всего для лечения конъюнктивита у детей врачи назначают «Альбуцид», «Левомицетин», «Витабакт». Как правило, закапываются препараты до четырех раз в день.
Несмотря на положительный терапевтический эффект, мазями детский конъюнктивит лечится крайне редко, потому что большинство из них имеют ограничения по возрасту. Но если назначение все же получено, мази нужно правильно хранить и применять. Как правило, препараты находятся в холодильнике. Перед использованием тюбик нужно немного согреть в руках, чтобы холодное средство не доставляло ребенку неприятные ощущения. Глаза следует промыть антибактериальным раствором. Мазь закладывается за веко. Можно использовать специальную палочку, а можно обойтись и без нее. Во втором случае необходимо следить, чтобы кончик тюбика не соприкасался с глазами. Средство наносится на оба глаза, даже если симптомы видны только на одном.
Если терапия проводится правильно, в соответствии с назначением врача, то победить болезнь удается уже через 5-7 дней интенсивного лечения. Когда по истечении этого срока заметных улучшений не наблюдается, это может означать, что возбудитель заболевания определен неверно или неправильно подобраны препараты. В этом случае следует пройти повторное обследование, чтобы специалист скорректировал лечение.
Как формируется?
Оттенок радужки формируется на 11-12 неделе беременности.На 11—12 неделе внутриутробного формирования должен быть установлен оттенок радужки глаза. Цвет глаз у малыша будет зависеть от генетической предрасположенности, но, кроме этого, влияние оказывают такие факторы:
- плотность положения радужных клеток;
- общее количество пигментного вещества.
Кроха рождается с наличием меланина в небольшом количестве, однако уже в первый месяц жизни он накапливается в клетках, в том числе и радужке. Именно из-за этого постепенно меняются глаза у новорожденного и приобретают цвет и оттенок, который будет постоянным. Если меланина больше, зрительные органы становятся темные — каре-черные, темно-коричневые. Когда пигментного вещества меньше, клетки радужки должны принять голубой, зеленый, серый цвет.
Когда меняется цвет глаз у новорожденного, и всегда ли он меняется?
Многих родителей, особенно молодых, интересуют вопросы о том, какого цвета глаза будут у их будущего малыша, когда меняется цвет глаз у новорожденного, и обязательно ли он поменяется. Данная статья подскажет им ответы на эти вопросы. Все окружающие нас люди (как взрослые, так и дети) отличаются разноцветной палитрой глаз. Черные, карие, серые, синие, голубые, зеленые – это далеко не полный перечень их. А каждый цвет имеет особенный и неповторимый оттенок. Например, карие глаза разных людей смотрятся совсем по-разному. Одни имеют красноватый или желтоватый оттенок, другие – с прозеленью, третьи – как терн, почти черные.

Какого цвета глаза у новорожденных?
Все дети при рождении имеют либо голубой, либо карий цвет глаз. Другие цвета встречаются крайне редко. Цвет глаз новорожденного ребенка, так же как и цвет его кожи и волос, зависит от уровня в организме пигмента меланина, который окрашивает радужку глаза. А так как у светлокожих новорожденных количества меланина мало, то такие дети обычно рождаются голубоглазыми. Но с течением времени цвет глаз у малыша может измениться. Возникает вопрос: «Почему это происходит?»

А все дело в том, что со временем в организме ребенка накапливается меланин, а сетчатка глаза темнеет, что и вызывает изменение цвета. Голубые при рождении глаза становятся ярче и насыщенней или превращаются в серые или зеленые. Карие от рождения глаза могут изменить свой оттенок, став светлее или темнее, или приобретут красноватый, зеленоватый, желтоватый или другой оттенок. Как быстро происходит накопление пигмента и в каком количестве – все это имеет индивидуальный характер и во многом зависит от наследственности ребенка. Скорость накопления меланина в организме младенца и его генетические данные определяют, когда меняется цвет глаз у новорожденного. Согласно теории наследственности Менделя доминирующими, т. е. преобладающими, являются темные цвета глаз, кожи, а также волос человека. У ребенка темноглазых родителей вероятней всего цвет глаз будет темным. Но если их предки имели светлые глаза, то родители имеют шанс родить светлоглазого ребенка. Супруги с голубыми глазами кареглазого малыша родить не могут, все их дети будут светлоглазыми.

Когда меняется цвет глаз у новорожденного?
У одних детей постоянный цвет глазок проявляется уже через несколько недель после рождения, у других – через месяц или год. У кареглазого младенца пигмент меланин вырабатывается значительно быстрее, поэтому к третьему-шестому месяцу его жизни у него уже могут быть постоянно карие глаза. Глаза голубоглазых новорожденных со смуглой кожей через несколько месяцев станут серыми, карими или зелеными. Но большинство детей получают свой постоянный цвет глаз только после двух, а то и трех лет. Дальше цвет глаз физически здорового ребенка практически не изменяется, но может измениться их оттенок, глаза могут стать светлее или темнее. Светлые глаза ребенка могут временно изменить свой цвет при некоторых заболеваниях, стрессах, а также возможны изменения оттенка цвета глаз при изменении погоды, освещения, цвета одежды и даже настроения. В очень редких случаях новорожденные имеют глаза серого или зеленого цвета, в таких случаях цвет их глаз со временем практически не меняется. Если у новорожденного ребенка пигмент совсем отсутствует, то его глаза красные. Такое отклонение от нормы называется альбинизмом. Очень редко встречаются у новорожденного глаза разного цвета. Это бывает при заболевании гетерохромией, причиной которой являются генетические отклонения
Для большинства родителей совсем не важно, когда меняется цвет глаз у новорожденного и меняется ли он вообще. Главное, чтобы их ребенок был здоровым и счастливым
Лечение детской катаракты
Консервативного лечения не существует, показано хирургическое вмешательство. Его цель – удалить непрозрачную преграду в максимально ранние сроки. Это необходимо сделать, чтобы избежать развития амблиопии.
Решение о сроках операции по поводу катаракты у детей принимают в зависимости от индивидуальных особенностей маленького пациента.
Определяющими факторами являются:
-
распространенность помутнения. Если сохраняются прозрачные участки в оптической зоне и есть серьезные противопоказания к проведению хирургии, вмешательство можно отсрочить. Полная катаракта не оставляет ни одного шанса для становления зрительных функций и ее необходимо убирать в максимально короткие сроки после рождения малыша;
-
патология односторонняя или двусторонняя. Для парной детской катаракты этот фактор решающий. При полной двусторонней детской катаракте операцию хотя бы одного глаза проводят в ближайшее время;
-
сопутствующая глазная и общая патология.
Большинство зарубежных и отечественных специалистов по детской катаракте считают нецелесообразным операцию, проведенную ранее 4-х недель от рождения малыша. После экстракции катаракты у таких детей в большинстве случаев развивается глаукома – заболевание с повышенным внутриглазным давлением, ведущее к атрофии зрительного нерва и слепоте.
При удалении хрусталика в возрасте до 6-ти месяцев интраокулярную линзу (ИОЛ) не имплантируют, это сделают позже — вторым этапом.
Связано это не с техническими сложностями в установке ИОЛ, а в изменении рефракции растущего глазного яблока. То есть при расчете диоптрийной силы ИОЛ для младенца младше 6-ти месяцев возникают большие сложности – с ростом малыша изменятся и оптические показатели. В послеоперационном периоде показано ношение контактной линзы (КЛ) или очков до второго этапа хирургии – имплантации искусственного хрусталика.
Если пренебречь ношением оптического устройства после удаления катаракты, разовьется амблиопия и установка ИОЛ окажется бесполезной.
Кроме того, для всех маленьких пациентов, перенесших операцию по удалению катаракты, разработана специальная реабилитация после катаракты, включающая плеоптическое лечение.
Если врожденная катаракта у малыша оперируется позднее 6-месячного возраста, искусственный хрусталик имплантируют сразу.
|
Оптимальным возрастом для оперативного лечения врожденной катаракты большинство хирургов считают 5-6 месяцев. |
Технические особенности хирургии детской катаракты
Помимо дифференцированного подхода к установке ИОЛ, есть отличия в ходе самой операции от той, что проводится у взрослых пациентов. Возрастная катаракта всегда требует разрушения плотного хрусталика перед его удалением – ручного, ультразвукового или лазерного. Хрусталик малышей настолько нежный, что удаляется методом аспирации и не требует предварительного дробления.
Второй особенностью микрохирургии катаракты у детей является удаление прозрачной задней капсулы хрусталика и прилежащей к ней части стекловидного тела – передняя витректомия. Необходимость этих действий дискутируется. С одной стороны, такие действия увеличивают риск послеоперационных осложнений и не гарантируют развитие вторичной катаракты. С другой стороны, без этих манипуляций с течением времени появляется вторичное помутнение по оптической оси. Решение принимают совместно с лазерными хирургами, специализирующимися на лечении вторичной катаракты.
Все дети, перенесшие операцию по поводу катаракты, находятся под диспансерным наблюдением и регулярно проходят курсы плеоптического и ортоптического лечения.
Биохимического анализа крови — показатель Билирубин (общий, прямой, непрямой)
Биохимический анализ крови используется во многих отраслях современной медицины и позволяет дать оценку функции важных органов — печени, почек, поджелудочной железы. Одним из диагностическо-значимых показателей анализа является концентрация билирубина — желчного пигмента и его фракций.
Что выявляет и для чего необходим анализ?
Билирубин является одним из основных составляющих желчи и образуется из деградированного кровяного пигмента гемоглобина, состоящего из незначительной небелковой части (гемм), которая содержит железо. При первоначальном распаде формируется непрямой (свободный) билирубин, который является токсичным и циркулирует в кровяном русле в комплексе с белковой фракцией (альбумином). Достигая печени, непрямой билирубин связывается с органической кислотой, образующейся при окислении глюкозы (глюкуроновой). Это соединение синтезирует прямой билирубин, который выделяется сначала в печеночные протоки, а затем вместе с желчью — в кишечник для экскреции из человеческого организма. Из кишечника билирубин частично поступает в кровяное русло и представляет собой прямой билирубин, способный легко проникать через почечные фильтры и выводиться с мочой. Общий билирубин — это сумма прямого и непрямого билирубина, содержащихся в сыворотке крови.При патологических процессах, происходящих в паренхиме печени, может нарушаться отток желчи и выведение билирубина. В результате этого, он попадает в кровь и мочу. Излишняя его концентрация может окрашивать кожные покровы и склеры в желтушный цвет.Для выявления патологий печени и желчных протоков необходимо определить концентрацию прямого и общего билирубина, разницу между этими двумя фракциями считают величиной непрямого (свободного) билирубина.
Показания для проведения биохимического анализа крови
Квалифицированные гематологи, гастроэнтерологи, хирурги, терапевты и педиатры назначают исследование билирубина для:
- клинического разграничения патологий, которые сопровождаются желтушностью кожи и слизистой глаз — желтухи младенцев, «ядерной» желтухи (энцефалопатии билирубиновой);
- диагностирования аутоиммунной анемии, нарушений желчного оттока и функции печени;
- обследования алкоголь-зависимых людей;
- выявления вирусных гепатитов и хронических патологий печени — цирроза, холецистита, желчнокаменной болезни;
- профилактического комплексного обследования.
Анализ необходим пациентам, имеющим жалобы на:
- светлый цвет кала, темный — мочи;
- боли в области правого подреберья;
- желтизну кожных покровов и склер;
- зуд кожи;
- нарушение аппетита;
- тошноту и рвоту.
Методика проведения анализа
Биоматериал для исследования — сыворотка, отбор производится в кабинете медицинских манипуляций.Обязательные условия для пациента:
- За 24 часа до тестирования исключить спиртное, прием медикаментов, физическую нагрузку.
- Последний прием пищи — до 19 часов, ограничить жареное и жирное.
- Утром запрещено пить сок, кофе, курить.
Для определения концентрации билирубина и его фракций используют коло-метрическую методику, основанную на реакциях Ван де Берга (прямой, непрямой, замедленной) с использованием специфических реагентов.
Интерпретация результата анализа
Показатели нормы общего билирубина:
- новорожденные малыши до двух дней — от 55 до 195 мкмоль/л;
- груднички до 7 дней — от 25 до 200 мкмоль/л;
- дети старше недели и взрослые — от 4,5 до 20,5 мкмоль/л.
Концентрация повышается при:
- всех видах желтухи;
- низкой активности печеночных ферментов;
- токсических поражениях печени.
Понижение концентрации характерно для:
- анемий не гемолитической этиологии (при туберкулезе, остром лейкозе, пост-гемморагических анемиях);
- недоношенных малышей.
Норма прямого билирубина: от 0,9 до 4,3 мкмоль/л.Уровень прямого билирубина повышается при:
- гепатитах различного происхождения;
- патологиях желчных протоков;
- онкологических патологиях;
- циррозе;
- механической желтухе;
- аутоиммунных заболеваниях;
- применении гепато-токсичных медикаментов.
Непрямой билирубин вычисляется следующим образом: от показателя общего билирубина вычитают концентрацию прямого билирубина.Повышение непрямого билирубина характерно для:
- гемолитической анемии;
- некоторых инфекционных процессов (малярии, сепсиса);
- желтухи новорожденных;
- наследственного пигментного гепатоза;
- желтухи, связанной с инфарктом тканей.
Степень повышения концентрации билирубина в крови не всегда соответствует степени тяжести патологии. При любом повышении билирубина специалисту потребуется полное обследование пациента для уточнения причины этого явления.
Цвет глаз при рождении
Практически все дети, а именно 90% из них, при рождении имеют одинаковый цвет глаз – голубой, и лишь оставшиеся 10% могут родиться с другим оттенком, что обусловлено индивидуальностью организма и наследственностью.
Первичный цвет глаз остается у детей вплоть до 4 лет, за это время он постепенно меняется, доходя до конечного оттенка. Голубой либо остается голубым, либо обесцвечивается до серого, превращается в зеленый или темнеет до коричневого.
Существует несколько научных гипотез, которые объясняют подобные метаморфозы, основная из них гласит, что у новорожденных детей отсутствует меланин – окрашивающий пигмент, который появляется с возрастом, а оттенок меланина зависит от генетической предрасположенности.
Какого цвета бывают глаза у новорождённых
Видимая окраска роговицы в первую очередь определяется содержанием в ней меланина. Это пигмент, окрашивающий кожные покровы и волосы людей в тёмный цвет. Именно поэтому дети европеоидной расы часто рождаются с голубыми, серыми, зелёными или синими глазами. Эти оттенки получаются при малом количестве пигмента. Со временем цвет может измениться или остаться таким же, как при рождении.
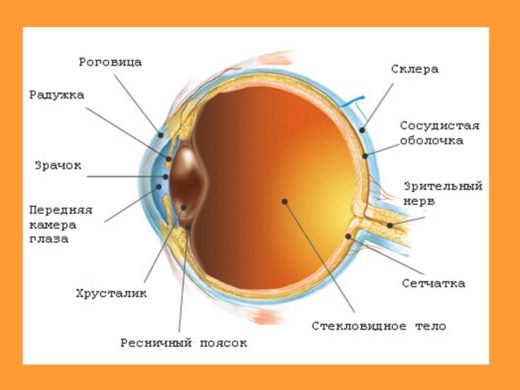
Радужная оболочка играет большую роль для зрительного аппарата, но её цвет на зрение не влияет
Глаза у новорождённых могут быть следующих оттенков:
- Голубые. Наиболее распространённые среди детей европейцев. Такой цвет возникает, когда меланин практически отсутствует. Имеют свойство изменяться несколько раз в течение первого года жизни, а иногда и позже. У альбиносов чаще всего голубой оттенок сохраняется на протяжении всей жизни.
- Синие. Более насыщенный цвет по сравнению с голубым, встречается реже. Определяется свойством отражать синие световые лучи. Чаще всего такие глаза встречаются у жителей северных регионов.
- Карие. С научной точки зрения, кареглазость является доминантным признаком. Поэтому этот цвет более распространён среди многих народов мира.
- Чёрные. У новорождённого ребёнка встречаются довольно редко. Такая окраска радужки характерна для негроидов и монголоидов. При этом строение оболочки глаза почти ничем не отличается от обладателей коричневых оттенков.
- Зелёные. Насыщенный цвет — большая редкость. Зелёные оттенки обусловлены присутствием дополнительного пигмента — липофусцина. Чаще всего глаза имеют не чисто зелёный, а оливковый, болотный, каре-зелёный цвет. Глаза у ребёнка со временем могут потемнеть, приобретая более коричневый оттенок. Но присутствие липофусцина от рождения с большой вероятностью говорит о том, что он с возрастом не исчезнет.
- Серые. Это наиболее близкий оттенок к голубому. Такая расцветка получается, если присутствует небольшое количество меланина и других пигментных веществ.
- Тёмно-серые. По сравнению с серыми предполагают большее количество меланина. У взрослых людей довольно распространены, а у младенцев встречаются редко. Глаза могут изменить цвет в сторону коричневого или остаться неизменными.
- Жёлтые. Встречаются очень редко. Обычно такой оттенок называют янтарным. Чаще можно увидеть жёлто-коричневый цвет. Подобная окраска получается при сочетании меланина с липофусцином (зелёным пигментом).
- Красные. Цвет говорит о полном отсутствии меланина в организме человека. Встречается у альбиносов. Красный оттенок придают капилляры, просвечивающие через прозрачную оболочку глаза.
Довольно редкое явление — гетерохромия. Это понятие используют в случаях, когда глаза имеют разный цвет или одна роговица окрашена участками в различные цвета.