Дуоденит
Содержание:
- Причины и симптомы заболевания
- Виды нейрофизиологических исследований
- Симптоматика патологии
- Классификация гемикрании в зависимости от симптоматики
- Частые вопросы
- Профилактика
- Диагностика
- Когда следует обратиться к врачу
- Симптомы и диагностика
- Диагностика комы у взрослых
- Какие причины для возникновения остеоартроза
- Популярные вопросы
- Симптомы и осложнения
- Последние комментарии
- Диагностика
- Причины
- Из-за чего развивается заболевание?
Причины и симптомы заболевания
Врачи не могут дать однозначный ответ на вопрос о том, каковы базовые условия развития патологии. Среди причин экземы у пациентов рассматриваются следующие факторы:
- генетическая обусловленность;
- хронические аллергии;
- патологии эндокринной системы;
- психоэмоциональные триггеры.
Врачи-дерматологи выделяют несколько видов экземы: истинную, микробную, профессиональную и себорейную. Клиническая картина в каждом случае оказывается уникальной, как и факторы, провоцирующие воспалительный процесс на поверхности кожи.
Виды экземы
Симптоматика
Диагностика экземы
Истинная
Симметричные очаги воспаления на открытых участках кожи, гиперпигментация, мокнутие поверхности. Позднее формируются многочисленные везикулы, на место которых постепенно развиваются микроскопические эрозии. На них скапливается экссудат. Пациенты испытывают приступы зуда, по мере заживления везикул возникает шелушение кожных покровов
Диагностика проводится врачом-дерматологом в ходе осмотра пациента. Симметричные высыпания на руках, ногах или лице свидетельствуют о том, что ребенок или взрослый столкнулся с истиной экземой.
Микробная
Развивается на фоне травматических повреждений кожи, грибковых, бактериальных или вирусных инфекций. Очаги ассиметричны, сосредоточены на нижних конечностях пациента. Фактором риска становится варикоз. Несоблюдение правил личной гигиены приводит к ускоренному развитию патологии. Под кожей, примыкающей к патологическому очагу, формируются скопления инфильтрата
Диагноз устанавливается в ходе сбора анамнеза и визуального осмотра пациента
Врач обращает внимание на травматические повреждения кожных покровов нижних конечностей, микозы, варикозные изменения вен. Бактериологические исследования соскобов выполняются для выявления резистентности возбудителя экземы к антибиотикам
Профессиональная
Развивается на фоне профессиональной деятельности пациента из-за регулярного контакта кожных покровов с аллергенами: химическими веществами, пылью, чистящими средствами, воздухом с атипичной влажностью
Размер высыпаний вариативен. Очаги воспалений могут располагаться на любой части тела пациентов. Характерный симптом экземы – обилие мелких везикул
Основной диагностический прием – исключение провоцирующего воспалительные процессы фактора. При подтверждении профессионального характера высыпаний дерматолог может назначить пациенту соответствующий курс лечения
Себорейная
Поражает кожные покровы волосистой части головы. Пораженные участки отличаются сухостью, обильным шелушением. Зуд усиливается после совершения гигиенических процедур. Зоны воспаления обладают выраженными границами. В некоторых случаях течение болезни осложняется формированием отечности и мокнущих трещин в поверхностных слоях кожи
Некоторые дерматологи не соглашаются с тем, что себорейная экзема может считаться самостоятельным типом патологии (изменения кожных покровов рассматриваются как частный случай истинного вида заболевания). Основной диагностический прием – гистологическое исследование клеток для исключения из диагностического заключения микробной экземы
У вас появились симптомы экземы?
Точно диагностировать заболевание может только врач.
Не откладывайте консультацию — позвоните по телефону
+7 (495) 775-73-60
Виды нейрофизиологических исследований
Клиника «МедикСити» может вам предложить следующие виды исследований нейрофизиологии мозга:
- ЭЭГ (реоэнцефалография);
- РЭГ (электроэнцефалография);
- ЭНМГ (электронейромиография);
- Эхо-ЭГ (эхоэнцефалография)
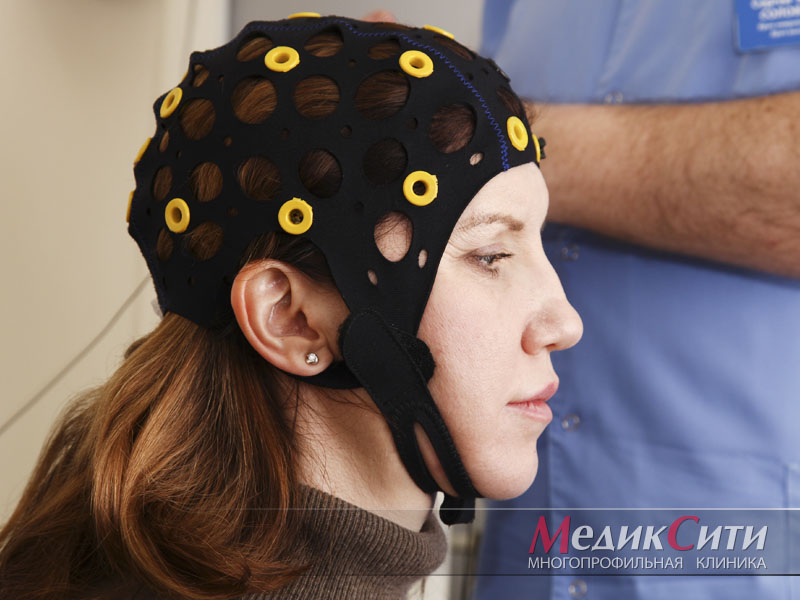
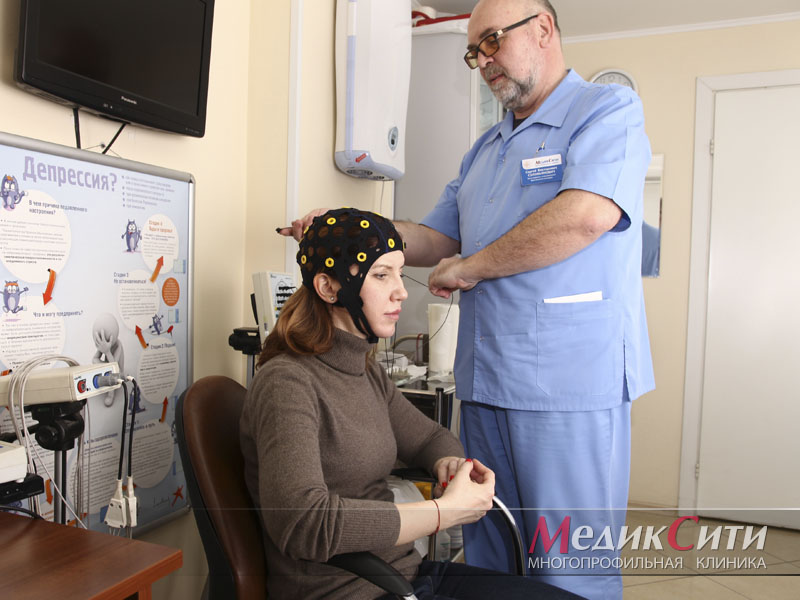
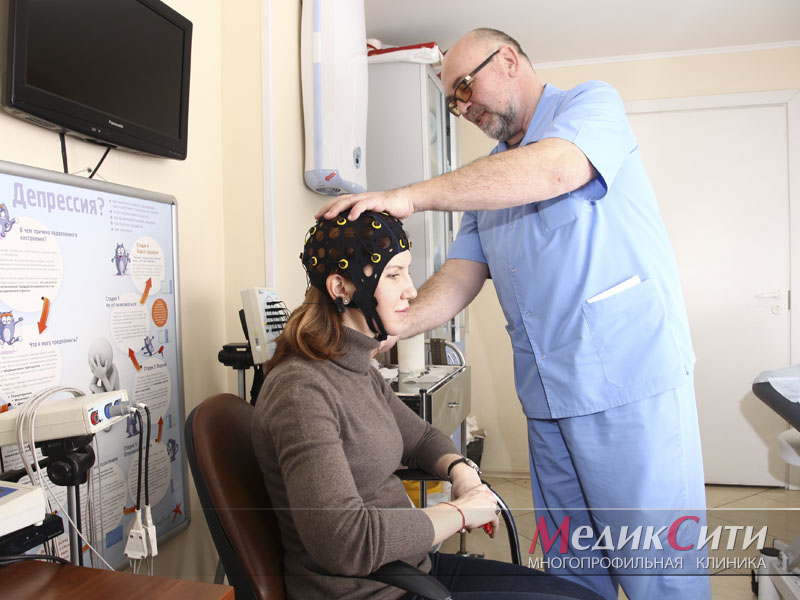
ЭЭГ
С помощью электроэнцефалографии возможно проводить проверку функций центральной нервной системы, а также анализировать функциональные и органические поражения головного мозга.
ЭЭГ может использоваться для диагностики эпилепсии, опухолей, воспалительных и сосудистых заболеваний мозга, различных травм. Показания при исследовании ЭЭГ могут быть различны, среди них — припадки, судороги, хождение и говорение в процессе сна. Данное исследование в нейрофизиологии рекомендуется при отравлении ядами с нейротоксическим действием, при черепно-мозговых травмах.
Электроэнцефалография — единственное исследование, которое может проводиться, даже если больной находится в бессознательном состоянии.
1
Электроэнцефалография (ЭЭГ)
2
Электроэнцефалография (ЭЭГ)
3
Электроэнцефалография (ЭЭГ)
РЭГ
Основная задача реоэнцефалографии — выявление причин сосудистой патологии головного мозга. РЭГ помогает изучать церебральный кровоток — за счет регистрации колебаний электрического сопротивления тканей головного мозга при пропускании через них слабого тока высокой частоты.
РЭГ — абсолютно безопасное и безболезненное исследование. Опытный нейрофизиолог может порекомендовать его как при пониженном, так и при повышенном артериальном давлении, а также при атеросклерозе сосудов головного мозга, головных болях и мигренях.
ЭНМГ
Электронейромиография призвана исследовать степень и функцию поражений периферического нейромоторного аппарата, появившихся в результате нейросоматических и неврологических болезней.
Эхо-ЭГ
Эхоэнцефалография — ультразвуковой метод, чаще всего использующийся врачами для первичной диагностики повреждений тканей головного мозга.
БОС-ЭЭГ-терапия
В клинике «МедикСити» помимо нейрофизиологических исследований применяется БОС-ЭЭГ-терапия – метод биологической обратной связи, который основывается на информации об индивидуальных свойствах мозговой ритмики и распределении биопотенциалов в различных участках коры головного мозга.
При помощи БОС-ЭЭГ-терапии нейрофизиолог учит пациента контролировать свое психоэмоциональное состояние, бороться с депрессией, паническими атаками и стрессами.
Обращение к опытному врачу-нейрофизиологу гарантирует вам профессиональный подход к диагностике недуга, интерпретации результатов обследований и назначению адекватной терапии, строго индивидуальной в каждом конкретном случае.
Симптоматика патологии
Первичные проявления глоссита специфичны, что упрощает диагностику заболевания. Пациент сталкивается со следующими симптомами:
- жжение;
- чувство инородного тела во рту;
- отек языка;
- повышенное слюноотделение;
- притупление вкусовых ощущений.
Нарастание симптоматики приводит к неразборчивости речи человека, страдающего от глоссита. Болевой синдром обретает выраженную интенсивность, проглатывание пищи вызывает у пациента дискомфорт.
Отсутствие лечения способствует развитию хронического глоссита, который сопровождается стойким отеком языка и изменением его структуры. На внешней поверхности мышечной ткани образуются грибовидные наросты.
Осложненный глоссит сопровождается формированием абсцессов. Ребенок или взрослый ощущают систематические приступы пульсирующей боли. В области будущего абсцесса появляется припухлость, язык приобретает выраженную асимметрию.
Нередко глоссит осложняется флегмоной. Гнойное расплавление тканей затрагивает полость рта и шею пациента. Болевой синдром отличается высокой интенсивностью. Процесс пережевывания пищи полностью нарушен, пациент отказывается от еды. Появляются признаки интоксикации: слабость, повышенная температура тела, воспаление региональных лимфатических узлов.
У вас появились симптомы глоссита?
Точно диагностировать заболевание может только врач.
Не откладывайте консультацию — позвоните по телефону
+7 (495) 775-73-60
Классификация гемикрании в зависимости от симптоматики
- Головная мигрень без ауры определятся эпизодическими головными болями без неврологического дефицита.
- Шейная мигрень с сильными головными болями по причине нарушения кровотока по позвоночной артерии.
- Пароксизмальная хроническая, для которой характерны повторяющиеся несколько раз в день кратковременные боли.
- Глазная, продолжительность которой составляет не более получаса, появляется по причине нарушений кровообращения в затылочной части коры мозга.
- Офтальмоплегическая с характерными газодвигательными расстройствами по причине сдавливания газодвигательного нерва и спазмов питающей нерв артерии.
- Ретинальная с характерными приступами преходящей слепоты по причине спазмов сосудов сетчатки.
- Афактическая с речевыми расстройствами во время сильных болей.
- Базилярная (встречается редко), отличается шумом в ушах, нарушениями зрения, дискоординацией, головокружениями, потерями сознания и сильными продолжительными болями. Чаще всего данная разновидность встречается в период полового созревания у девочек.
- Абдоминальная, сопровождаемая тошнотой, диареей, рвотой и сильными болями в животе встречается только у детей.
- Гемплегическая с непродолжительными приступами, слабостью в теле и конечностях.
- «Обезглавленная» отличается зрительными нарушениями и сложно диагностируется.
Ответить на вопрос пациента относительно того, почему мигрень появилась, может только квалифицированный врач после обследования.
Частые вопросы
Кто в наибольшей степени подвержен риску энцефалита?
Энцефалит – заболевание редкое, но способное проявиться себя у представителей обоих полов. Согласно статистике, чаще им страдают люди с ослабленной иммунной системой.
Может ли вакцина привести к энцефалиту?
Такие случаи действительно есть. Но риск заболеть тем, от чего делают вакцинацию, значительно выше риска получить такое осложнение, как энцефалит. Поэтому отказываться от вакцинации неразумно.
Можно ли перенести энцефалит без осложнений?
Если пациент вовремя обратился за медицинской помощью, провел диагностику и получил полный курс лечения, то действительно можно надеяться на здоровую дальнейшую жизнь.
Профилактика
При тяжелых формах гемикрании может быть назначена превентивная медикаментозная терапия, применение которой позволяет значительно снизить частоту и интенсивность приступов. Препарат для профилактики приступов гемикрании назначает врач исключительно на данных обследования и осмотра пациента. Врачи АО «Медицина» (клиника академика Ройтберга) используют сертифицированные препараты, сочетающие высокую эффективность с безопасностью для здоровья пациентов.
Важную роль в профилактике играет отказ от вредных привычек, нормализация нагрузок и отдыха, минимизация эмоциональных и физических напряжений. При беременности медикаментозные профилактические препараты не назначаются по причине возможного причинения вреда здоровью плода.
Диагностика
Предварительный диагноз «липома молочной железы» ставится обычно при первичном осмотре маммолога и пальпации молочной железы. Для точного установления характера образования требуется дифференцированная диагностика, подразумевающая исключение других заболеваний со схожей симптоматикой. В перечень обязательных исследований входят:
- Консультация онколога, гинеколога и маммолога.
- Сдача анализа крови на онкомаркеры.
- УЗИ молочной железы.
- Биохимический анализ крови.
- Маммография.
- Компьютерная томография или магнитно-резонансная томография.
- Биопсия тканей, полученных с помощью пункции с применением длинной иглы.
Результаты проведенных исследований позволяют не только выявить характер образования, но и с высокой долей вероятности назвать причины его появления.
Когда следует обратиться к врачу
Если человек впал в кому, нужно немедленно обращаться к врачу. Никаких исключений здесь быть не может. В первую очередь, пациенту потребуется помощь реаниматолога, который попытается оперативно вывести больного из патологического состояния. Если же реанимационные мероприятия не возымели эффекта, нужно начинать лечение пациента.
То, какой специалист будет заниматься терапией больного, зависит от причины, которая вызвала нарушение состояния сознания. Вы можете обратиться за квалифицированной медицинской помощью в нашу клинику. У нас работают специалисты, которые понимают, как необходимо работать с впавшими в кому людьми. Выбор врача, который будет заниматься лечением комы в ЦАО, зависит от причины, приведшей к развитию патологии.
Симптомы и диагностика
В раннем детстве хорда в сердце может никак себя не проявлять и быть обнаруженной совершенно случайно, в ходе обследования другого заболевания. Также это правило касается одиночных хорд, которые располагаются в левом желудочке.
При наличии аномалий в правом желудочке во множественном количестве или поперечного расположения, можно заметить у ребенка следующие симптомы:
- учащенное сердцебиение;
- частая и быстрая утомляемость;
- чувство слабости в теле;
- появление частых головокружений;
- дискомфорт и покалывания в области сердца;
- частая смена настроения;
- нарушение сердечного ритма.
При наличии образований в правом желудочке не всегда эти проявления можно заметить в раннем детстве. Чаще всего они проявляются в период активного роста ребенка – в младшем и среднем школьном возрасте.
При подозрении на наличие хорды необходимо обратиться к врачу-педиатру, который проведет исследования, и при необходимости направит к кардиологу.
Для диагностики заболевания проводятся следующие мероприятия:
- доктор подробно расспрашивает ребенка о п
роявлениях патологии и общем самочувствии;
- с помощью стетоскопа прослушиваются сердечный ритм, при наличии хорды будут слышны посторонние шумы;
- ультразвуковое исследование сердечной мышцы позволяет рассмотреть патологию на мониторе, выяснить ее местоположение и определить категорию (опасные и неопасные);
- электрокардиограмма назначается с целью определения частоты сердечного ритма, чтобы исключить патологию;
- суточное снятие электрокардиограммы для определения среднего показателя в разных состояниях активности ребенка;
- при необходимости выполняется велоэргометрия – измерения сердечной деятельности при физических нагрузках.
На сегодняшний день у всех детей в возрасте 1 месяца снимают показания электрокардиограммы для диагностирования возможных сердечных заболеваний с целью профилактики и своевременного лечения патологий.
Диагностика комы у взрослых
Для диагностики комы 1, 2, 3 степени в центре Москвы используются следующие способы.
КТ. Один самых информативных способов лучевой диагностики. К плюсам данной процедуры можно отнести следующее:
- быстрое сканирование;
- можно получать тонко срезанные изображения (до 0,1 см) без повышения лучевой нагрузки на больного;
- повышенная разрешающая способность, которая позволяет получать четкие снимки внутренних органов.
МРТ. Современный способ диагностики, посредством которого врач может получать изображения срезов мягких тканей и органов в разных плоскостях.
Анализ крови. Выполняется для установления концентрации гормонов в кровяной плазме.
Какие причины для возникновения остеоартроза
Остеоартроз плеча развивается постепенно. Изначально человека беспокоит дискомфорт и легкие ноющие боли, но постепенно головка кости и суставная впадина лопатки претерпевают дегенеративные изменения в хрящевой ткани. Это происходит вследствие функциональной и механической перегрузки. Хрящ должен быть упругим и эластичным, а при деформирующем артрозе эти свойства теряются. Нарушение подвижности сустава – прямое следствие. Постепенно в процесс вовлекается все больше окружающих тканей, боль становится постоянной. Причинами такого состояния могут стать травмы, нарушение обмена веществ в организме, лишний вес, низкая физическая активность, патологии опорно-двигательного аппарата. Не стоит забывать про возрастные изменения и генетическую предрасположенность.
Популярные вопросы
Опасна ли кератома?
На этот вопрос однозначного ответа нет, потому что кератома — не одно заболевание, а целая группа дерматологических патологий. Кератомы бывают разные, одни из них опасные и могут превращаться в рак, а другие — безопасные, не болят и не создают никаких проблем, кроме эстетических. Чаще встречаются неопасные кератомы. Если вы желаете точно знать, опасно ли именно ваше кожное образование, его можно удалить и отправить на гистологическое исследование. Лаборатория даст однозначный ответ.
Можно ли лечить кератому в домашних условиях?
Лечить можно, вылечить нельзя. Домашние попытки удаления обычно предполагают использование растений, щелочей или кислот, вызывающих химические ожоги кожи. Это опасно и в большинстве случаев не слишком эффективно. Кератомы удаляют в клинике. Для этого используют лазер, кюретаж, жидкий азот и т.д. Врач это делает аккуратно и безболезненно.
У кого появляется кератома?
Чаще всего у лиц пожилого возраста (после 60 лет). Мужчины страдают от этих кожных образований чаще женщин. Но с той или иной вероятностью кератомы могут образоваться у всех, в том числе у детей, так как некоторые виды обусловлены врожденными нарушениями обменных процессов. Тем не менее, до 30 лет кератомы появляются редко.
Как предотвратить появление кератомы?
Предотвратить появление кератом на 100% нельзя. Снизить риск их образования можно, если реже бывать на солнце. Эта рекомендация относится и к тем, кто уже прошел через процедуру удаления кератом, потому что возможен рецидив.
В медицинском центре «СМ-Клиника» для удаления кератом и других кожных новообразований используется аппарат «Сургитрон». Это современный радиохирургический аппарат, обеспечивающий минимальную травматичность и ускорение процесса регенерации. Преимущество радиоволнового метода перед другими состоит в том, что здоровые ткани не повреждаются. Это сводит к минимуму риск возникновения послеоперационного рубца. У метода почти нет противопоказаний, перед операцией проводится консультация специалиста.
- Дерматоскопия в диагностике невусов и доброкачественных опухолей кожи. Тлеугабилова Г.А. Наука о жизни и здоровье, 2014. с. 172-177
- Влияние эпигенетических механизмов на развитие доброкачественных образований кожи и слизистых, вызванных вирусом папилломы человека. Назарова М.Н., Киселев В.И., Масюкова С.А., Полозников А.А., Бабкина И.О., Ахтямов С.Н., Тарасенко Э.Н. Российский журнал кожных и венерических болезней, 2017. с. 106
- Новые технологии дифференциальной неинвазивной диагностики новообразований кожи. Козлов С.В., Захаров В.П., Каганов О.И., Морятов А.А., Орлов А.Е., Братченко И.А., Артемьев Д.Н., Копылов А.В., Андреева А.А. Злокачественные опухоли, 2017. с. 156-157
- Роль оксидативного стресса в развитии эпителиальных новообразований кожи при дерматогелиозе. Снарская Е.С., Ткаченко С.Б., Кузнецова Е.В. Российский журнал кожных и венерических болезней, 2014. с. 4-7
- Модель оказания медицинской помощи пациентам с новообразованиями кожи на базе учреждений дерматовенерологического профиля. Бакулев А.Л., Шерстобитова К.Ю., Шнайдер Д.А. Саратовский научно-медицинский журнал, 2020. с. 835-837
Симптомы и осложнения
Выделяют местные и общие симптомы карбункула. Местные — это то, что происходит на коже. На ней появляется довольно крупное подкожное уплотнение, которое болит, отличается синюшностью и покраснениями. Также на воспалении видно гнойники. Если образование открывается, то из него выделяется гной, желто-зеленая масса. На месте нагноения остается язва, она может зарубцеваться.
К общим симптомам карбункула относят:
- Повышенную температуру тела. Она может подняться до 40 градусов и сопровождаться ознобом.
- Плохое самочувствие. Появляются слабость, общая болезненность тела, головная боль.
- Проблемы с аппетитом, а также тошнота, рвота.
- Тахикардия.
- Увеличение регионарных лимфоузлов.
Если не обратиться за медицинской помощью, карбункул на коже может привести к серьезным осложнениям, среди которых абсцесс, воспаление лимфатических узлов, остеомиелит (гнойный процесс в костях), менингит, сепсис с рисками летального исхода. Поскольку в ряде случаев осложнения могут быть крайне опасными, не стоит затягивать с визитом к врачу — своевременное лечение карбункула поможет не довести до опасной ситуации.
Последние комментарии
Диагностика
Для постановки диагноза и определения типа заболевания требуются лабораторные исследования.
-
Общий анализ крови с подсчетом лейкоцитарной формулы для первичной диагностики патологии.
-
Биохимический анализ крови, чтобы выявить ухудшения в работе печени и почек.
-
Биопсия костного мозга для последующего изучения (обычно берется из подвздошной кости).
-
Гистологическое исследование биоптата. Необходимо для выявления злокачественных клеток.
-
Цитохимический анализ биоптата. Определяются специфические ферменты, характерные для тех или иных бластов.
-
Иммунофенотипический анализ. Определение поверхностных антигенов позволяет точно установить вид острого лейкоза.
-
Цитогенетический анализ. Выявляет повреждения хромосом, что позволяет точно определить разновидность заболевания.
-
Молекулярно-генетический анализ. Проводится в случаях, когда другие методы не дают однозначного результата.
-
УЗИ органов брюшины. Подтверждение увеличения размеров печени и селезенки, выявление метастазов в лимфоузлах и других внутренних органах.
-
Рентген грудной клетки. Выявление увеличенных лимфоузлов, воспалительного процесса в легких.
В дальнейшем могут понадобиться другие диагностические исследования для уточнения диагноза и для наблюдения за изменением состояния пациента.
Внимание!
Вы можете бесплатно получить медицинскую помощь в АО «Медицина» (клиника академика Ройтберга) по программе по программе Государственных гарантий ОМС (Обязательного медицинского страхования) и ВМП (высокотехнологичной медицинской помощи).
Чтобы узнать подробности, позвоните, пожалуйста, по телефону +7 (495) 775-73-60 , или можете прочитать более подробно здесь…
Причины
Основной причиной нервных тиков является нарушение функционирования нервной системы. Дисфункция подразумевает посыл неадекватных импульсов от мозга к мускулатуре, в результате начинается неконтролируемое, быстрое сокращение. При этом человек не в состоянии волевым решением остановить такое подергивание.
Нервные тики подразделяются в зависимости от причин возникновения:
- первичные или психогенные, они же идиопатические,
- вторичные или симптоматические,
- генетические или наследственные – поражение структуры клеток нервной системы.
Детские причины развития первичного нервного тика глаза:
- травма психоэмоционального типа, как правило, носит острый единичный характер;
- гиперактивность или недостаток внимания;
- страхи и фобии;
- неврозы и тревожность.
Первичные причины дергания глаза у взрослых:
- постоянные стрессы и перенапряжения;
- подвижность нервной системы;
- синдром хронической усталости.
При этом данный вид тика в случае исключения первопричины проходит самостоятельно.
Причины нервного тика вторичного характера:
- инфицирование мозга;
- отравление угарным газом;
- прием фармацевтических средств – психотропные или противосудорожные;
- нарушение кровообращение мозга – инсульт или атеросклероз;
- почечная или печеночная недостаточность;
- психические расстройства – аутизм или шизофрения и прочие;
- невралгия троичного нерва;
- родовые травмы;
- образование опухолей в мозге;
- наличие ВСД.
В детском возрасте большое значение имеет привычка совершать однообразные движения мускулами для облегчения состояния той или иной болезни. Впоследствии они начинают повторяться самопроизвольно.
Генетическая болезнь Туретта вызывает нервные тики преимущественно у детей, на фоне следующих факторов:
- аутоиммунные расстройства;
- стрессы;
- плохая экология;
- инфицирование бактерия, типа стрептококков и стафилококков;
- недостаток магния и пиридоксина.
Из-за чего развивается заболевание?
Существует множество факторов, оказывающих влияние на механизм циркуляции цереброспинальной жидкости, причем они различны для внутриутробного развития и для приобретенных форм патологии.
К причинам гидроцефалии врожденного типа относят:
- отклонения в формировании ликворной системы мозга;
- пороки строения подпаутинного пространства;
- аномалии краниовертебральной области;
- влияние внутриутробных инфекций;
- родовые травмы.
В случаях приобретенной гидроцефалии причины нарушения циркуляции ликвора резко отличаются. Это:
- инфекционные воспаления ткани и оболочек головного мозга;
- травмы черепно-мозговой локализации;
- патологические процессы в сосудах мозга (инсульты, кровоизлияния, гематомы);
- внутримозговые опухоли, кисты желудочка.
Иногда встречается атрофическая форма заболевания, развивающаяся вследствие возрастной или травматической атрофии тканей мозга при нарушениях мозгового кровообращения.








