Абсцесс зуба: причины, симптомы и лечение
Содержание:
- Прогноз и профилактика абсцесса полости рта
- Симптомы абсцесса зуба
- Лечение
- Лечение гнойника на десне
- Диагностика абсцесса полости рта
- Причины возникновения гнойников на деснах
- Симптомы кисты зуба
- Причины возникновения и развития
- Гной в десне: стоматологическое лечение
- Профилактика нагноения десен
- Гнойный абсцесс мягких тканей
- Основные формы пародонтальных абсцессов
- Стоматологическое лечение нарыва на десне
- Часто возникающие вопросы
- Нарыв на десне: причины и признаки
- Что такое киста зуба?
- Осложненные формы
Прогноз и профилактика абсцесса полости рта
В основном при своевременном лечении прогноз на выздоровление благоприятный. В зависимости от степени тяжести и распространенности процесса будет различаться длительность периода восстановления. Учитывая, что хирургическое вмешательство будет выполнено в необходимое время и пройдет без осложнений, а также при условии относительно стабильной иммунной системы организма пациента, полное выздоровление наступит в течение 7-14 дней.
Основной профилактической мерой профилактики является регулярная гигиена ротовой полости и посещение стоматолога для профилактического осмотра не реже 1 раза в полгода. Следует максимально избегать травматизма слизистой оболочки, своевременно лечить кариес, болезни десен и тканей пародонта.
Симптомы абсцесса зуба
Опасность заключается в том, что начальная стадия развития этой патологии не имеет характерных выраженных симптомов. Косвенно указать на проблему могут покраснение и кровоточивость десен, болезненные ощущения при пережевывании пищи и чистке зубов. Среди настораживающих признаков — незначительное опухание десны, легкая пульсация и боль при надавливании в этом месте.
Впоследствии образуется абсцесс — небольшой мешочек, заполненный гнойным экссудатом, кровью, остатками клеток и бактерий. Нагноение десны может протекать с различной интенсивностью: от слабой кровоточивости и покраснения десен до острой резкой боли и повышения температуры. Щека со стороны больного зуба может опухнуть.
Лечение
Залог успеха лечения абсцесса заключается в его своевременном обнаружении
Именно поэтому так важно при наличии любых симптомов незамедлительно обращаться к врачу.. Принципы лечения:
Принципы лечения:
- только поверхностно расположенные гнойные накопления можно лечить в домашних условиях под наблюдением врача. Все остальные случаи требуют госпитализации в стационар;
- вскрытие и дренирование области гнойного скопления проводится врачом хирургом, оно необходимо для удаления абсцесса;
- лекарственная терапия основывается на приеме следующих препаратов: антибактериальные средства, жаропонижающие, обезболивающие, препараты на снижение интоксикации, витаминные комплексы, иммуномодуляторы и прочие;
- сбалансированное питание, щадящий постельный или полупостельный режим, а также покой;
- лечебная физкультура, физиотерапия и санаторно-курортное лечение возможны в качестве мер реабилитации на этапе выздоровления.
В качестве вспомогательных средств при лечении подкожно-жирового нагноения применяются специальные мази.
Гнойные скопления в легких первоначально лечатся антибиотиками широкого спектра воздействия, а после получения результатов исследований посева питательной среды проводится коррекция принимаемых медикаментов. В тяжелых случаях возможно проведение бронхоальвеолярного лаважа. В случае отсутствия положительного эффекта классической терапии вынуждено проводится операция абсцесса для удаления пораженной части органа.
Лечение гнойных накоплений в головном мозге проводится хирургическими методами. Противопоказания для удаления скоплений, а именно расположение в глубинных отделах мозга, вынуждает проводить промывание гнойного содержания путем пункции. Лечение гнойных скоплений в домашних условиях средствами народной медицины недопустимо.
Лечение гнойника на десне
Полностью устранить абсцесс без квалифицированной врачебной помощи не удастся. Но если визит к врачу затягивается, можно облегчить состояние больного. Для этого необходимо полоскать рот антисептическими растворами и прикладывать к болезненному месту холодные компрессы. При сильных болевых ощущениях принимают анальгетики.
В условиях клиники применяют консервативные и хирургические методы терапии. После проведение рентген-диагностики осуществляют удаление поврежденных тканей и постепенно очищают каналы от гнойного содержимого. В завершении процедуры пораженное место обрабатывают антисептиками. В дальнейшем пациенту назначают антибиотики.
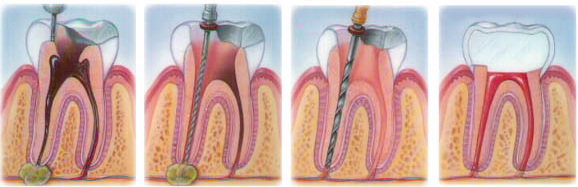
При периодонтите для ликвидации очага воспаления у верхушки корня проводят повторное пломбирование. Если заболевание протекает тяжело, может потребоваться вынужденное удаление зуба.
При хирургическом вмешательстве скопившийся гной удаляют через вскрытие нарыва. Процедуру проводят под местной анестезией. После операции назначают общеукрепляющую терапию. Необходимо продолжать регулярно полоскать рот антисептическими растворами. Возможно назначение процедуры электрофореза.
Пациенту объясняют, какими должны быть меры профилактики, чтобы не допустить появления нового нарыва на десне. Большое значение имеет правильный уход за полостью рта, проведение чистки зубов мягкой щеткой, которая не травмирует слизистые. При появлении дискомфорта, возникающего из-за ношения протезов, пломб или брекетов, необходимо без промедления обращаться к врачу.
При выборе медицинского учреждения каждый пациент стремится найти внимательных квалифицированных врачей, которые помогут ему устранить проблему качественно, безболезненно и по приемлемой цене. Такие стоматологи работают в нашей клинике.
Мы предоставляем свои услуги круглосуточно, работаем без выходных и праздничных дней. В любое удобное для вас время наши стоматологи помогут избавиться от боли и других неприятных ощущений. В работе мы используем современное оборудование, безопасные препараты и новые методики лечения.
Цена на удаление нарыва на десне зависит от выбора метода лечения и тяжести протекания заболевания. Обращайтесь к нашим специалистам, и вы получите полную информацию о болезни и методах ее устранения, квалифицированную медицинскую помощь, а также рекомендации по дальнейшему уходу за ротовой полостью.
Наши опытные врачи
Отзывы
Елена Александровна
17.02.2017
Пришла в стоматологию по острой боли,пришлось удалять два зуба сразу,образовалась большая киста, которая меня беспокоила, но в силу страха перед стоматологами, затягивала этот момент.Врач рассказал мне о том
Надежда Васильева
21.04.2017
Очень боюсь стоматологов и очень долго не решалась удалять зуб мудрости, который очень беспокоил меня ноющей болью и отеками. Врач-хирург была очень внимательна и терпелива,рассказала, что после анестезии
Яна Мурзинова
28.04.2017
Хочу выразить благодарность врачам клиники «Кларимед» за отличный прием и профессиональное лечение и протезирование. В клинике мне доступно рассказали о причинах болезни, вариантах лечения и протезирования
Ольга Румянцева
17.01.2017
Занялась протезированием зубов. Пришла к врачу, проконсультировалась. Оказалось, что надо полечить несколько зубов сначала. В одном из них пришлось удалять нерв. Приходила несколько раз к стоматологу
Диагностика абсцесса полости рта
Для диагностики абсцесса полости рта необходим визуальный осмотр стоматологом, в ходе которого врач определит состояние слизистой оболочки. Категорически не рекомендуется оттягивать начало лечения заболевания. Самолечение методом приема антибактериальных медикаментов может привести только к ухудшению состояния пациента и осложнить течение заболевания
При первых симптомах следует обратиться к специалисту: важно это сделать до того момента, пока произойдет самопроизвольное вскрытие гнойника, также не следует самостоятельно и насильственно вскрывать обнаруженный очаг. Единственное, что разрешается пациенту с симптомами абсцесса ротовой полости, — прием обезболивающих препаратов, которые помогут снять сильные боли, также можно полоскать рот антисептическими препаратами.
Причины возникновения гнойников на деснах
Обычно нагноение десны возникает, как следствие следующих заболеваний:
1. Пародонтит. Это заболевание десневых тканей воспалительного характера, сопровождающееся образованием пародонтальных карманов. В зубодесневых карманах скапливаются зубные отложения, слюна, фрагменты пищи. Контактируя с десневыми тканями, патогенная микрофлора становится причиной формирования гнойников. Абсцессы, возникающие на почве пародонтита, находятся на поверхности десен, легко диагностируются и доставляют ощутимые неудобства пациентам.
2. Периодонтит. Это заболевание диагностируют при вспышке воспалительного процесса в области верхней части зубного корня. При острой форме воспаления десна вокруг больного зуба отекает и опухает, а при давлении на зуб отмечается боль. Обыкновенно периодонтит возникает из-за отсутствия лечения пульпита либо после неправильного лечения корневых каналов зуба.
- При пульпите воспаляется зубной нерв, и если долгое время инфекция вместе с пораженной пульпой будет присутствовать в зубе, она может выйти через отверстие в корне в периодонт, и около верхней части корня зуба появится гнойное новообразование. Если после этого лечение не будет произведено, через некоторое время на десне может открыться свищевой ход. Это канал, по которому гной из пораженной области у зубного корня будет выходить из замкнутого пространства в ротовую полость. Свищ имеет вид белого прыща, в центре которого присутствует отверстие для выхода гноя. Однако наличие свищевого канала не означает, что по нему воспаленную область покинет весь гной – воспалительный процесс будет сохраняться до тех пор, пока стоматолог не зачистит зону воспаления.
- В процессе лечения пульпита из зуба удаляется пульпа, корневые каналы дезинфицируются и пломбируются. Если зубные каналы пломбируются некачественно (что бывает нередко), у корня зуба может начаться воспалительный процесс. Также периодонтит может развиться после лечения пульпита в случае, если врач, удалявший пульпу, не уничтожил все патогенные микроорганизмы, и они остались в зубных каналах на момент их пломбирования или уже успели выйти в периодонт.
3. Флюс (периостит челюсти). Это воспалительный процесс в надкостнице челюсти, возникающий в большинстве случаев на фоне пульпита либо периодонтита. Поначалу патологический процесс сообщает о себе небольшим опуханием десневой ткани, затем прибавляются такие симптомы, как отечность и боль. После образуется гнойник, вызывающий отекание губы и щеки со стороны воспаления. Как и при воспалении периодонта, гной из челюсти может выходить в полость рта по свищевому каналу.
Помимо конкретных болезней, в ряде симптомов которых можно найти гнойные образования, существует несколько отдельных факторов, которые тем или иным образом могут способствовать образованию абсцессов на десневых тканях. К этим факторам относится:
- травмирование десен (из-за некорректной установки пломб или протезов либо в результате удара);
- переохлаждение десен или всего организма;
- хронические инфекционные заболевания (местные или общие);
- неудовлетворительная местная гигиена;
- курение.
Симптомы кисты зуба
На сегодняшний день выделяется несколько патогенных симптомов:
- При откусывании появляется неприятное ощущение тяжести в резцах, оно может проходить очень быстро, а может принимать длительный «ноющий» характер.
- Начинаются острые периодические боли, они никак не зависят от приема пищи или питья, часто беспокоят перед сном или в расслабленном состоянии.
- Повышается чувствительность зуба от любого раздражителя – в основном реакции начинаются с перепадом температур у продуктов или во время чистки.
- Эмаль меняет цвет – это может быть нездоровое потемнение, или же большое количество желтого налета в районе шейки.
- Десна вокруг пораженного зуба краснеет, становится видна капиллярная сетка.
- Боль становится постоянной, либо проявляется резкими кластерными приступами.
К косвенным симптомам относят:
- Выпадение пломбы без признаков вторичного кариеса.
- Повышение температуры тела.
- Отек щеки.
- Увеличение подчелюстных лимфатических узлов.
- Зуб начал расшатываться, или сменилось его положение в ряду.
- Неприятный гнилостный запах изо рта, даже если соблюдается ежедневная гигиена.
Нужно внимательно подходить к , потому что от квалификации врача зависит точная постановка диагноза. Хорошо, если стоматолог начинает осмотр со сбора анамнеза и списка лекарств, которые пациент принимал последние полгода, они могли спровоцировать разрастание кисты.
Причины возникновения и развития
Основная причина абсцесса – это попавшая в ткани из окружающего мира бактериальная инфекция. Бактерии проникают в организм по причине микротравм, нарушающих целостность кожи. К таким травмам можно отнести порезы и мелкие ссадины/царапины/повреждения, полученные в процессе бритья или стрижки волос, маникюре или педикюре и прочие. В то же время в случае попадания грязи или мелких частиц в виде занозы увеличивают вероятность образования гнойного скопления.
Возникновение скопления гноя может происходить по прочим причинам абсцесса:
- миграция инфекции от первичного очага заражения;
- нагноившиеся гематомы и кисты;
- хирургические манипуляции – нарушение санитарных правил в виде нестерильных приборов;
- нарушения при введении лекарственных средств и препаратов, например, нарушение концентрации при прививках.
Дальнейшее развитие абсцесс получает под воздействием сниженного иммунитета или нарушения кровообращения в области абсцесса.
Гной в десне: стоматологическое лечение
Многие люди, столкнувшиеся с такой проблемой, как гной в десне, не понимают, что делать в такой ситуации
Важно как можно скорее обратиться к врачу. Тактика и объем медицинского вмешательства определяются на основании осмотра ротовой полости и рентгеновского снимка
Рентген позволяет оценить состояние твердых тканей, установить причину нагноения. Далее врач принимает решение о том, можно ли сохранить зуб.

Формы оказания стоматологической помощи при абсцессе десны различны:
- если зуб нельзя сохранить. В этом случае его удаляют, затем в десне под местным обезболиванием делают надрез, через который выходят остатки гнойного содержимого. Далее устанавливают дренаж для оттока экссудата. После удаления дренажа десну зашивают.
- Если зуб можно сохранить. Врач под местной анестезией вскрывает абсцесс и удаляет гной. При необходимости зуб депульпируют (удаляют нерв), проводится пломбирование корневых каналов.
Пациенту в обязательном порядке назначают курс антибактериальных препаратов, чтобы не допустить распространения инфекции на другие ткани и органы
При незавершенном лечении гной под зубом в десне провоцирует развитие флегмоны — острого обширного воспалительного процесса.
Физиотерапия
Физиотерапевтические процедуры (ультразвук, электрофорез) ускоряют восстановление тканей и снижают риск осложнений. Воздействие ультразвуком позволяет снизить болезненность и уменьшить отечность, которые сохраняются некоторое время после медицинского вмешательства. Электрофорез поможет вывести остатки гнойного содержимого и ускорить регенерацию ткани.
Медикаментозное лечение
После удаления больного зуба и промывания гноя пациенту назначают препараты нескольких групп:
- антибактериальные, например, Амоксиклав;
- противовоспалительные, такие как Ибупрофен;
- антигистаминные препараты для снятия отечности — это может быть Супрастин и его аналоги.
Важно: все препараты должны быть назначены специалистом! Кроме того, врач может назначить полоскание антисептиками, такими как хлоргексидин, фурацилин. Для скорейшего заживления и эпителизации раневых поверхностей эффективны препараты местного действия в форме гелей, например, Гель для десен с прополисом АСЕПТА, обладающий противозудным и анальгезирующим эффектами.
Профилактика нагноения десен
Поскольку выделение гноя из десен происходит из-за инфицирования тканей полости рта, уберечься от данного явления помогает в первую очередь комплексная местная гигиена. Правильный уход за ротовой полостью снижает риск развития кариеса, который является главной причиной появления пульпита, (следовательно, периодонтита и периостита)
Важно также компоновать самостоятельные гигиенические процедуры с профессиональными. Твердый налет, образующийся на зубах при недостаточной гигиене, невозможно удалить самостоятельно – этим занимается гигиенист
Если не чистить зубной камень, он может опуститься с видимой части зубов под десны, и спровоцировать пародонтит.
Конечно, раз в полгода необходимо посещать стоматолога для раннего обнаружения заболеваний ротовой полости и их профилактики. Специалист сможет выявить заболевание на ранней стадии, и не допустить его осложнения в виде гнойников в деснах, на мягких тканях и под ними.
Гнойный абсцесс мягких тканей
Абсцесс мягких тканей – гнойное воспаление, располагающееся в мышечной или жировой ткани, отграниченное пиогенной мембраной (капсулой).
Наиболее частой причиной возникновения гнойных абсцессов мягких тканей является стафилококк, который проникает через повреждения кожи, образующиеся в результате травм, ожогов, отморожений и т.д.
Рассмотрим наиболее распространенные локализации:
- Абсцессы кожи лица и шеи;
- Абсцесс ягодицы.
Абсцессы кожных покровов лица и тела
Абсцессы в области лица и шеи диагностируются довольно часто. Возникают они в результате повреждения кожных покровов этой области с дальнейшим проникновением инфекции и нагноением, либо как осложнение других заболеваний, чаще всего одонтогенной природы (из области зубов).
Протекают абсцессы лица и шеи с особенно яркой клинической картиной, благодаря сложной анатомии этих частей тела − наличию большого количества кровеносных и лимфатических сосудов, лимфатических узлов и обильной иннервации. Поэтому гнойники в области лица и шеи характеризуются выраженным болевым синдромом, отечностью, нарушению функции жевания, открывания рта, наличием асимметрии лица, воспалением регионарных лимфоузлов.
Развиваться абсцессы на лице могут в области щек, околоушных и подглазничных областях, в подбородочной и околочелюстной области и т. д. Опасны развитием тромбозов вен лица, менингитов, энцефалитов, сепсиса.
Абсцесс ягодицы
Развитию абсцесса ягодицы способствуют анатомические особенности этой области, а именно: наличие хорошо выраженного жирового слоя, который является благоприятным местом для жизнедеятельности гноеродных микроорганизмов.
Гнойное воспаление в мягких тканях ягодиц возникает в результате травматического воздействия, после перенесенных инфекционных заболеваний кожи этой области, отдельным видом является абсцесс после укола.
Посттравматический
Посттравматический абсцесс развивается вторично после повреждения мягких тканей с последующим присоединением инфекции. Протекает, как и любой другой абсцесс, но ему предшествуют раны, ссадины или укусы животных с нарушением целостности кожных покровов ягодиц.
Постинъекционный абсцесс (абсцесс после укола)
Самым распространенным, среди абсцессов ягодиц, является абсцесс после укола, или постинъекционный абсцесс. Развивается он вскоре после инъекции в ягодичную мышцу и характеризуется сначала уплотнением, болью, а затем формируется гнойник, окруженный капсулой. Появляется характерный для абсцессов симптом флуктуации.
Причины развития постинъекционного абсцесса:
Введение лекарственного вещества по ошибке.
При введении в мышцу ягодицы лекарства, которые должны вводиться другим способом – внутривенно или подкожно. Лекарственное средство не рассасывается, образуя сначала асептический (без присутствия микробов) инфильтрат, затем присоединяется бактериальная флора, образуется абсцесс ягодицы.
Грубое нарушение техники выполнения инъекции.
Абсцесс после укола может развиться при пренебрежении правилами выполнения инъекции. Например, использование коротких игл при проведении внутримышечных инъекций или введение иглы только на одну треть. Тогда лекарства не достигают мышечной ткани, и замедляется всасывание.
Выполнение большого количества уколов в одно и то же место также может стать причиной постинъекционного абсцесса.
Именно по этой причине рекомендуется чередовать место уколов − правую и левую ягодицы или отступать достаточное расстояние от предыдущей инъекции.
Попадание иглы в сосуд с последующим воспалением образовавшейся гематомы.
Постинъекционный абсцесс может быть сформирован специально, например, после введения в мышцу бензина, скипидара, слюны. Это делается намеренно с целью создания искусственной болезни, что позволяет уклониться от закона или, например, воинской службы.
Постинъекционный абсцесс, симптомы:
- Появление боли в месте укола, усиливающейся при пальпации;
- Покраснение и припухлость, кожа в этом месте становится горячей;
- Образование инфильтрата, а затем и полости, заполненной гноем (симптом флуктуации);
- Прорыв гнойника наружу или внутрь с образованием свищевого хода.
Абсцесс при инфекционных поражениях ягодичной области
Абсцесс ягодичной области может быть результатом осложнившегося инфекционного заболевания. Чаще всего это фурункулез, излюбленной локализацией которого является область ягодиц.
Могут развиваться абсцессы ягодиц и при пролежнях в этой области у ослабленных больных.
Основные формы пародонтальных абсцессов
- Острая – характеризуется выраженными клиническими проявлениями, резким нарастанием боли. В ротовой полости диагностируются глубокие пародонтальные карманы, отдельные зубы становятся подвижными, человек ощущает общее недомогание.
- Хроническая – заболевание протекает при «стертой» симптоматике. Десна начинают кровоточить, гнойники становятся более объемными и плотными, корни зубов оголяются.
Обратите внимание! Иногда периодонтальный абсцесс может пройти сам по себе, но это не значит, что пациент вылечился самостоятельно. Процесс может перейти в хроническую форму, отравляя организма продуктами распада мягких тканей
В зависимости от локализации гнойного мешка, различают следующие виды абсцессов:
- прикорневые;
- апикальные;
- пришеечные.
Стоматологическое лечение нарыва на десне
Итак, стоматолог собирается вылечить нарыв на десне. Лечение начинается с подготовительных процедур, включающих очистку ряда зубов от твердого и мягкого налета и лечение всех сегментов зубного ряда, на которых есть признаки кариозных разрушений. Очистка и лечение зубов проводятся с целью удаления из полости рта лишних микробов, которые могут подпитывать гнойник. Если принято решение о том, что абсцесс нуждается в срочном вскрытии, то микробы удаляются по ускоренной схеме – не со всех зубов, а только с области, где будет производиться операция, чтобы прооперированный участок не подвергся повторному заражению.
Нарыв на десне, образовавшийся из-за периодонтита, устраняется вместе с основным гнойником, сформировавшимся у зубного корня. Периодонтит лечится терапевтическим и хирургическим методом. Терапевтический метод предполагает лечение зубных каналов специальными препаратами, а хирургический – разрезание тканей около зуба и удаление кисты вместе с небольшим фрагментом зубного корняс помощью хирургических инструментов.
Лечение пародонтального нарыва при пародонтите включает вскрытие гнойника и курс противовоспалительной терапии. Противовоспалительная терапия осуществляется стоматологом-пародонтологом на протяжении десяти дней. В течение этого времени зубодесневые карманы обрабатываются антисептиками и противовоспалительными средствами. После купирования воспаления производится хирургическая операция, направленная на очистку кармана – кюретаж.
Если нарыв на десне стал результатом кариеса, кариозная полость дезинфицируется и пломбируется. Если абсцесс появился после неудачной установки протеза, пломбы или брекетов, эти изделия снимаются с зубов и переделываются.
Часто возникающие вопросы
Чем опасна флегмона стопы?
Степень опасности зависит от характера воспалительного процесса. Если это поверхностное воспаление тканей, то его легко выявить и ликвидировать. Глубокие воспаления часто выявляют с задержкой, из-за чего процесс успевает развиться и перейти на другие ткани, а также спровоцировать развитие тяжелых осложнений – воспаление сосудов, лимфоузлов, кожных покровов, тромбофлебит, сепсис и т. д. Интоксикационный шок и сепсис могут вызвать сердечно-сосудистую недостаточность, которая при отсутствии адекватной медицинской помощи чревата летальным исходом.
Как выглядит флегмона стопы?
Гнойное воспаление приводит к покраснению кожи, сильному опуханию и отеку конечности. Оно сопровождается острой болью, точно локализовать которую не всегда удается. При появлении признаков воспаления следует немедленно обратиться к врачу, так как своевременное начало лечения позволяет избежать перехода нагноения на костную ткань и сухожилия.
К какому врачу нужно обратиться?
Как правило, при воспалительных процессах стопы пациент нуждается в консультации хирурга. Лечение флегмоны стопы происходит в стационарном отделении гнойной хирургии.
Нарыв на десне: причины и признаки
Нарыв на деснепровоцируют различные факторы. Так, нарыв на десне возле зуба часто сигнализирует о периодонтите – воспалительном процессе в районе верхней части зубного корня. Наиболее распространенной причиной возникновения периодонтита является кариес, при котором микробы проникают в пульпу зуба и выходят в периодонт через маленькое отверстие в верхушке корня зубной единицы. После попадания инфекции в периодонт около зубного корня формируется гнойное образование — киста. Гной из кисты может выходить в ротовую полость, прокладывая себе путь через ближайшие мягкие ткани – в этом случае появляется белый нарыв на десне, из которого периодически выделяется гнойный экссудат.
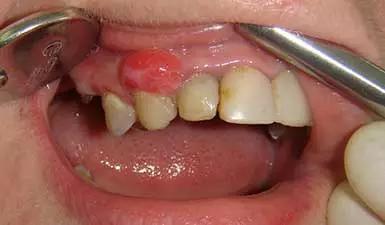 Второй из наиболее распространенных причин возникновения пародонтальных нарывов считается пародонтит — воспалительное заболевание десен, при котором возникают зубодесневые карманы. Пространство внутри этих карманов быстро загрязняется зубными отложениями и остатками пищи, становясь уязвимым для инфекции, и в пародонтальных карманах формируются абсцессы.
Второй из наиболее распространенных причин возникновения пародонтальных нарывов считается пародонтит — воспалительное заболевание десен, при котором возникают зубодесневые карманы. Пространство внутри этих карманов быстро загрязняется зубными отложениями и остатками пищи, становясь уязвимым для инфекции, и в пародонтальных карманах формируются абсцессы.
Помимо периодонтита и пародонтита, гнойный нарыв на десне может вызвать кариес, плохая местная гигиена, снижение иммунитета, болезни пищеварительной системы, неправильно установленные зубные протезы, брекеты и даже дефектные пломбы, повреждающие слизистые оболочки полости рта.
Абсцессы на деснах диагностируют и у взрослых, и у детей. Причины появления гнойника во многом зависят от возраста пациента. Например, нарыв на десне у ребенка очень часто возникает после неудачного пломбирования молочных зубов, тогда как пародонтит и периодонтит относят к взрослым стоматологическим заболеваниям (за редким исключением). Когда нарывает десна, больной участок опухает и кровоточит. Мягкая ткань становится очень чувствительной к температурным раздражителям и болит при давлении. На десне просматривается вначале покраснение, а потом вырастает гнойный «шарик». Одновременно с появлением абсцесса ухудшается самочувствие пациента, немного повышается температура, изо рта начинает доноситься неприятный запах.
Что такое киста зуба?
Согласно официальной терминологии, киста зуба – это выделившееся образование (в виде вздутия или опухоли) в области периодонта (соединительной ткани между цементом корня зуба и альвеолой).
По структуре киста представляет собой многослойный слизистый эпителий и кистозную жидкость. Как только «мешочек» появляется, он начинает постепенно расти, увеличиваясь в размерах, и приводит к сильному отеку окружающих мягких тканей десны.
Как и в случае с гнойным очагом, кисты появляются из-за длительного воспаления, которое никак не лечилось. Это естественный процесс защиты организма – отмершие из-за инфекции клетки пытаются заполнить образовавшуюся пустоту, но, если очаг не устранить, он начинает распространяться на здоровые ткани, из-за чего образуется капсула с жидкостью.
Чаще всего встречаются три типа новообразования:
- На передних зубах – в районе альвеол, иногда под капюшоном верхней губы, что существенно усложняет диагностику даже современным оборудованием.
- На зубах мудрости – не до конца прорезавшаяся «восьмерка» регулярно страдает от нехватки ежедневной гигиены, из-за чего начинаются проблемы.
- В гайморовых пазухах – как осложнение ОРЗ и ОРВИ.
Интересный факт
всегда отличает кисту на ранней стадии от. Во втором случае новообразование крайне редко превышает 5 мм в диаметре и не имеет капсульной структуры.
Осложненные формы
При отсутствии быстрой медицинской помощи острый панкреатит может дать множество осложнений, в том числе тяжелых, угрожающих жизни человека.
Вот почему при симптомах острого воспаления требуется быстрая госпитализация больного в хирургическое отделение или в отделение реанимации и интенсивной терапии.
Клиника «Медицина 24/7» осуществляет срочную транспортировку больных с немедленным оказанием первой медицинской помощи.
Осложненные формы острого панкреатита бывают связаны с двумя факторами — попаданием ферментов поджелудочной железы в кровь и присоединением инфекции.
Наиболее частые осложнения, при которых проводится хирургическое лечение — образование участков некроза тканей, скопление воспалительной жидкости (экссудата), гнойное воспаление (абсцесс), перитонит.
Жидкость может скапливаться как внутри самой поджелудочной железы, так и вокруг нее, образуя асцит — водянку.
- Полиорганная недостаточность.Из-за острого воспаления, попадания панкреатических ферментов в кровь и токсического воздействия развивается полиорганная недостаточность.
- Дыхательная недостаточность.На фоне острого воспаления поджелудочной железы возможно развитие синдрома, который называется «шоковым легким» — быстрое развитие экссудативного плеврита, дыхательной недостаточности, спадение легкого.
- Почечная, печеночная недостаточность.Эти осложнения развиваются из-за токсического воздействия ферментов, попавших в кровь.
- Сердечно-сосудистая недостаточность.Поражение сердца при остром панкреатите имеет общую причину с развитием почечной, печеночной недостаточности — токсическое действие ферментов, попавших в кровь.
- Перитонит.Одно из частых осложнений, которые дает острый панкреатит — воспаление брюшной полости, которое бывает гнойным (инфекционным) или асептическим (без инфекции).
- Расстройства психики.Токсическое воздействие панкреатических ферментов на мозг вызывает изменение психоэмоционального состояния вплоть до развития психоза.
- Сепсис.Развитие гнойного процесса на фоне острого панкреатита может вызвать заражение крови (сепсис), которое требует экстренных мер. В противном случае сепсис может привести к смерти.
- Абсцессы.Присоединение инфекции вызывает образование гнойников в брюшной полости.
- Парапанкреатит.Гнойное воспаление может распространиться на окружающие органы — сальник, забрюшинную клетчатку, брюшину, связки печени, 12-перстной кишки.
- Псевдокисты.Вокруг некротических очагов в поджелудочной железе могут образоваться капсулы из соединительной ткани — так возникают псевдокисты, наполненные жидкостью или гноем.
- Опухоли.Острое воспаление может спровоцировать перерождение клеток и развитие онкологического заболевания поджелудочной железы.