Основные причины и признаки маловодия при беременности
Содержание:
- Индекс амниотической жидкости: возможные осложнения
- Диагностика
- Почему околоплодные воды подтекают или изливаются раньше времени?
- Причины маловодия
- Лечение
- Диагностические критерии определения маловодия у беременных женщин
- Классификация
- Принципы лечения при маловодии
- Что такое многоводие
- Диагностика диабета беременных в Клиническом госпитале на Яузе
- Патологическая анатомия
- Маловодие: этиология и опасность для плода
Индекс амниотической жидкости: возможные осложнения
Несоответствие нормам индекса околоплодных вод свидетельствует не только о наличии маловодия или многоводия. Возникновение таких состояний несет в себе опасность для здоровья женщины и её будущего ребенка и даже грозит тяжелыми последствиями. И именно благодаря расчету индекса АЖ удается предупредить развитие возможных осложнений.
Многоводие грозит:
- отслойкой плаценты;
- инфицированием родовых путей;
- нарушением развития плода;
- выкидышем.
Данная патология может привести к:
- нарушению дыхательной и мочеполовой системы плода;
- гипоксии;
- гиподинамике и давлению на плод, что может спровоцировать нарушения развития плода (изменение веса, вывихи, деформация костей, позвоночника);
- выкидышу;
- послеродовым кровотечениям.
Диагностика
Для подтверждения диагноза специалист назначает проведение ультразвукового исследования, которое позволяет установить количество околоплодных вод, а при подтверждении диагноза установить степень тяжести маловодия и состояние плода. Также при подозрении на наличие заболевания проводят гинекологический осмотр.
Для диагностики патологии применяют расчет ИАЖ (индекс амниотической жидкости). Этот показатель рассчитывают при помощи измерения в 4 местах свободного пространства между плодом и маточной стенкой. Полученные цифры складывают, после чего делят на 4.
В том случае, когда индекс составляет 5-8 см, это означает нормальное количество околоплодных вод. При индексе амниотической жидкости в 2-5 см речь идет об умеренном маловодии. Если же ИАЖ составляет менее 2 см, то это свидетельствует о выраженном маловодии.
Оптимальное количество амниотической жидкости, исходя из срока беременности, представлено ниже в таблице.
| Срок беременности | Норма ИАЖ, мл |
| 16 неделя | 73-201 |
| 17 неделя | 77-211 |
| 18 неделя | 80-220 |
| 19 неделя | 83-225 |
| 20 неделя | 86-230 |
| 21 неделя | 89-235 |
| 22 неделя | 92-238 |
Чтобы выявить настоящую причину маловодия, беременной назначают:
- анализы и мазки на наличие бактерий и заболеваний, передающихся половым путем;
- КТГ плода для определения состояния ребенка в утробе;
- проведение УЗИ и допплерографии, позволяющих определить уровень амниотической жидкости, качество кровообращения в пуповине, мозговой артерии плода и артериях матки женщины, степень отставания в развитии.

Беременная на приеме у доктора
Почему околоплодные воды подтекают или изливаются раньше времени?
Разрыв околоплодного пузыря, произошедший до начала родовой деятельности, ведет к преждевременному излитию амниотических вод.
Признаки преждевременного излития разнятся в зависимости от того, в каком месте произошел разрыв околоплодного пузыря.
Центральный разрыв. Пузырь разорвался прямо под шейкой матки, воды отошли резко, потоком, одномоментно и, чаще всего, неожиданно.
Высокий боковой разрыв. Иногда плодный пузырь разрывается достаточно высоко, чтобы образовавшееся отверстие прикрывалось стенкой матки. Тогда жидкость будет вытекать постепенно, в небольших количествах и при отсутствии болевых ощущений. Это состояние даже можно принять за недержание мочи или обильные вагинальные выделения. Однако промедление в такой ситуации может угрожать жизням еще не родившегося малыша и его матери.
При малейшем подозрении на разрыв околоплодного пузыря необходимо срочно обратиться к своему гинекологу или прямо в приемное отделение ближайшего родильного дома — в этой ситуации женщина подлежит немедленной госпитализации.
Для того, чтобы самостоятельно определить тип вытекающей жидкости, можно воспользоваться диагностической тест-прокладкой FRAUTEST amnio. Тест поможет разобраться в проблеме прямо в домашних условиях, и, если это подтекают именно воды, быстро принять решение о дальнейших действиях.
Этот тест хорош отсутствием физического контакта с диагностическими компонентами и полным отсутствием риска инфицирования, если околоплодный пузырь действительно разорвался.
Причинами преждевременного разрыва пузыря могут быть:
- избыточное растяжение плодных оболочек, характерное для многоплодных беременностей, крупного плода или многоводия;
- различные патологии шейки матки, возникающие из-за длительного воспалительного процесса, наличия рубцов после предыдущих родов или от прижигания эрозии;
- тазовое, поперечное или косое предлежание плода;
- крупная головка плода;
- изменение строения костей таза у беременной;
- изменения, касающиеся плодных оболочек, выраженные в повышенной проницаемости, низкой эластичности, инфицировании и т.д.
Если разрыв пузыря происходит до 34-й недели беременности, ее стараются продлить любой ценой, так как в это время легкие ребенка еще не успели достаточно развиться. Будущей маме назначаются препараты, защищающие плод от возможной инфекции, а также лекарства, с помощью которых легкие малыша смогут дозреть.
При сроке беременности больше 34 недель врачи начинают готовить женщину к родам.
Взгляните на нашу статью о тестах на беременность.
Причины маловодия
Факторы, которые влияют на появление маловодия у женщин, не до конца изучены. По данным врачебной практики, в большинстве случаев на развитие патологического состояния на разных сроках беременности влияют такие причины:
- Повышенное артериальное давление при беременности. Повышение кровяного давления может появляться у каждой будущей мамочки, но во время беременности такое явление носит незначительный характер. При сильном повышении АД может развиться маловодие, особенно на поздних сроках беременности. Механизм образования такой патологии обусловлен сбоем функции плаценты вследствие нарушенного кровотока из-за повышения кровяного давления у матери. При этом степень тяжести маловодия зависит от показателей давления. Маловодие на фоне гипертонии может привести к задержкам в развитии плода (отставание в размерах по сравнению с нормой).
- Многоплодная беременность, во время которой распределение кровотока в общей плаценте происходит неравномерно. Это приводит к тому, что один из плодов получает большее количество кислорода и питательных веществ, в то время как другому почти ничего не достается. Часто такая патология наблюдается у одного из плодов в двойне на фоне синдрома шунтирования (сброса) крови в плаценте от одного плода к другому. Чаще всего такие нарушения незначительны и не представляют угрозы для ребенка.
- Тяжелые врожденные патологии и пороки в развитии плода, среди которых почечные патологии и генетические аномалии развития лица. Как правило, такую беременность прерывают.
- Недостаточность развития эпителия плодного пузыря или пониженная секреторная функция водной оболочки.
- Перенесенные, но не до конца вылеченные бактериальные инфекции. При этом патогенная флора может быть как в родовых путях, так и околоплодной жидкости, что определяют при помощи специальных анализов.
- Нарушение метаболизма, в частности, ожирение.
- Переношенная беременность — в таком случае происходит старение и отслойка плаценты, что приводит к ухудшению выполнения ее функций. Чаще всего в такой ситуации вызывают искусственные роды.
- Утечка околоплодных вод из-за повреждения мембраны.
У беременной болит живот
Лечение
Определенной стратегии лечения маловодия не существует. Все зависит от того, какой именно фактор спровоцировал патологическое состояние. При нарушении обмена веществ и ожирении беременной назначают прием медикаментов и корректируют рацион.
Чаще всего при маловодии назначают комплексное лечение с применением витаминов и лекарственных средств для улучшения обмена веществ в плаценте, препаратов для лечения основной болезни, которая вызвала олигогидрамнион. При умеренном маловодии терапию проводят в домашних условиях, а лечение выраженного маловодия с гипертонусом матки выполняют в стационаре.
Для устранения умеренной формы патологии специалисты рекомендуют убрать любую физическую активность, принимать назначенные препараты, регулярно наблюдаться у специалиста и перейти на обогащенный витаминами и полезными микроэлементами рацион.
При маловодии могут назначить проведение УЗИ каждую неделю, допплерографии — 1 раз в 3 дня, внеочередную кардиотокографию плода для контроля за аномалией и предотвращения ее развития и принятия своевременных мер для сохранения здоровья ребенка и женщины.
Выраженное маловодие тяжелой степени, которое угрожает здоровью плода, может привести к досрочному родоразрешению, но только в том случае, когда позволяют сроки беременности.
В том случае, когда на ранних сроках беременности выявляют маловодие с пороками развития у плода, специалисты принимают решение о прерывании беременности.
В том случае, когда результаты УЗИ показывают старение плаценты и маловодие, назначают терапию фетоплацентарной недостаточности. В амбулаторных условиях с этой целью применяют такие препараты, как Актовегин и Курантил.
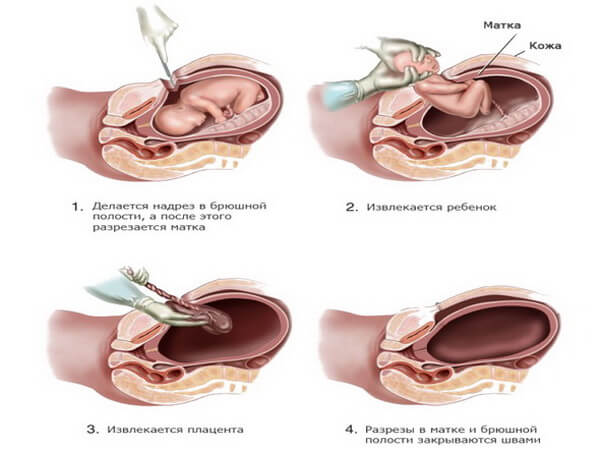
Выраженное маловодие у беременных, сопровождающееся гипоксией плода, обычно устраняется при помощи кесарева сечения, даже если беременность недоношенная. Это связано с тем, что плод испытывает сильные страдания и наличие у него гипоксии может привести к серьезным последствиям.
В некоторых случаях предотвратить развитие проблем у плода помогает такая процедура как амниоинфузия. Во время нее врач помещает физиологический раствор в матку через ее шейку. Такая методика позволяет справиться с такими проблемами, как преждевременная отслойка плаценты или усыхание пуповины.
Прогноз зависит от срока беременности. При выявлении патологии до 28 недели и постановки диагноза “маловодие”, специалисты по медицинским показаниям настаивают на прерывании беременности. При обнаружении низкого индекса амниотической жидкости до 34 недель назначают соответствующее лечение. Если же оно оказывается неэффективным, то в этом случае остается один выход — преждевременные роды.
Диагностические критерии определения маловодия у беременных женщин
Заподозрить наличие этой проблемы может врач при плановых осмотрах.
Признаками маловодия считаются:
- недостаточность увеличения окружности живота и высоты стояния матки в процессе развития беременности. Показатели не соответствуют сроку;
- недостаточная активность формирующегося ребёнка (менее 12-10 признаков движения в сутки);
- низкий ИАЖ (индекс амниотической жидкости). Подробнее о нём будет сказано далее.
Обратите внимание: первично заподозренное маловодие не является основанием для установления диагноза, а лишь функционального расстройства. Болезненное состояние подтверждается после динамического наблюдения за развитием беременности, на основании неоднократных обследований (как минимум 3-х, с интервалом 2 недели)
Если за это время проблема не ушла, то у специалиста есть все основания для установления диагноза – маловодие.
Более точно данное состояние выявляет метод УЗИ. Но все равно, для подтверждения патологического, а не функционального маловодия требуется подтверждение 3-х исследований, выполненных с указанным выше интервалом времени.
Если после первой УЗИ-диагностик врач все-же подозревает начало развития истинного маловодия, то он назначает кардиотокографию (КГТ), которая точно определяет, имеется ли проблема у плода, или нет. При подозрении на изменения в плаценте, рекомендуется допплерометрия. При проблемных показателях этих исследований можно сразу ставить диагноз патологического маловодия, не дожидаясь динамических данных УЗИ.
При функциональном варианте беременной рекомендуется пройти витаминотерапию и пропить Курантил в течение месяца, затем вновь сделать УЗИ. В 95% случаев маловодие более не определяется. При наличии же патологии проводится дальнейшее обследование и назначается необходимое лечение.
Дополнительное обследование включает обнаружение и идентификацию возбудителей инфекционных болезней методами исследования крови, определение резус-конфликта. Диагностическую ценность представляют проведение АФП-теста (альфа-фетопротеина) для обнаружения дефектов плода, ХГЧ (хорионического гонадотропина), для идентификации проблем плаценты, определённых видов патологий беременности, хромосомно-генетических аномалий.
В самых серьёзных случаях показан амниоцентез (исследование околоплодной жидкости путём прокалывания) с последующим проведением кариотипирования. Это исследование позволяет идентифицировать аномалии, заложенные на генном и хромосомном уровнях.
Значения индекса амниотической жидкости при беременности
Рассматривая диагностику маловодия, следует упомянуть об определении индекса амниотической жидкости (ИАЖ).
Перед появлением понятия индекса ИАЖ, специалист по сонографии измерял самый длинный промежуток свободной амниотической жидкости, которая располагается между передней брюшной стенки матери и развивающимся плодом (вертикальный карман).
При установлении ИАЖ врач определяет 4 вертикальных кармана в определённых квадратах исследования. Сумма этих карманов и представляет собой искомый индекс, являющийся основным показателем наличия, или отсутствия маловодия при УЗИ-диагностике.
Каждому сроку беременности определён соответствующий индекс, который можно увидеть в таблице:
Обратите внимание: нормы ИАЖ отличаются в разных странах, иногда очень значительно. Маловодие устанавливается при значении индекса ниже нормы
При незначительном отклонении (до 10-15%) врач определяет умеренное маловодие, а при больших цифрах – маловодие
Маловодие устанавливается при значении индекса ниже нормы. При незначительном отклонении (до 10-15%) врач определяет умеренное маловодие, а при больших цифрах – маловодие.
При резко уменьшенных значения диагностируется выраженное маловодие. Оно требует продолжения обследования беременной женщины для более детального установления причины, нахождения соответствующего заболевания, порока и для определения прогноза беременности.
Классификация
Формы многоводия:
- Раннее, развившееся от 16 до 20 недель и связанное с неполноценной функцией плодных оболочек. Может свидетельствовать об аномалиях развития плода.
- Позднее, выявляемое во II-III триместре (после 26 недель). Развивается эта форма на фоне заболеваний матери, патологии плаценты и патологии беременности. Причиной его также может быть частичный дородовый разрыв плодной оболочки.
По длительности:
- Хроническое — формируется медленно и прогрессирует. Для подтверждения его УЗИ и другие исследования проводят в динамике в течение 1-2 месяцев. При прогрессировании выставляется окончательный диагноз.
- Острое (преходящее) — возникает остро и временно, развивается после респираторной инфекции, ангины или отравления. Эта форма доброкачественная и исчезает после того, как беременная выздоравливает.
По степени тяжести:
- Легкой тяжести (ІАР — индекс амниотической жидкости 5-10 см).
- Средней тяжести (индекс амниотической жидкости 2-5 см).
- Тяжелой степени (ІАР меньше 2 см).
Умеренное маловодие при беременности (околоплодная жидкость определяется в количестве 400-500 мл) выявляется случайно на УЗИ, поскольку умеренное маловодие не сопровождается какими-либо объективными симптомами. Выраженное маловодие диагностируется в том случае, если недостаток жидкости превышает 700 мл. Выраженное маловодие уже сопровождается симптомами — боль при движении плода, головокружение, тошнота или рвота, может быть сухость слизистых оболочек.
Как влияет маловодие на развитие беременности и состояние плода? В любом триместре оно сопряжено с рисками для беременной и плода. Маловодие при беременности 20 недель часто сопряжено с летальным исходом плода. Длительное наличие олигогидрамниона в этом сроке увеличивает риск аномалий грудной клетки, недоразвития легочной артерии и деформаций конечностей. Обычно в этом сроке олигогидрамнион развивается после инфекционно-воспалительных заболеваний и сочетается с недостаточностью плаценты и аномалиями развития. У беременных в анамнезе выявляется цитомегаловирусная инфекция, герпетическая инфекция или парагрипп. Если выявляется маловодие, воспаление плаценты и плодных оболочек, нарушения эмбриогенеза, решается вопрос о целесообразности сохранения беременности.
Если выявлено маловодие на 32 неделе беременности ее пролонгируют. Умеренное маловодие на этом сроке не опасно, но для уточнения состояния плода проводится кардиотокография на 32-33 неделе гестации и ежемесячный контроль УЗИ. При выраженной форме маловодия и наличии повышенного тонуса матки на 34 неделе показана госпитализация. Лечение включает седативные препараты, спазмолитики, препараты, улучшающие плацентарный кровоток, и по показаниям — гормоны. Усилия врачей направлены на пролонгацию беременности и созревание малыша, поэтому беременной предлагается госпитализация с целью сохранения беременности.
В 36 недель-37 продолжают активно наблюдать за плодом, назначается лечение, улучшающее метаболизм в плаценте и газообмен, а также витамины. При гипертонусе назначаются токолитики. Если консервативное лечение не дает результатов, количество околоплодных вод по-прежнему уменьшается, а состояние плода ухудшается, рекомендуется родоразрешение независимо от срока беременности. С учетом высокого риска осложнений при родах предпочтение отдается кесареву сечению.
38 или 39 недель — это срок, на котором можно родоразрешать беременную, поэтому выполняется плановое кесарево сечение. Маловодие на 40 неделе и 41 связано с переношенной беременностью, поскольку к 40 неделе количество вод в норме уменьшается до 0,6 л — это показание для родоразрешения.
Принципы лечения при маловодии
Если диагностическими методами не было выявлено наличие уродств у плода, и женщина безоговорочно настаивает на родах, то лечение маловодия проводят с учётом срока беременности.
В 1 и 2 триместре амбулаторно назначают:
- витаминотерапию (особенно группами витаминов В и С);
- преимущественно белково-растительную диету;
В 3 триместре:
- госпитализация в дородовое отделение;
- продолжение терапии витаминами и диетой;
- назначается Курантил, как средство, улучающее процесс кровообращения в плацентарной ткани;
- рекомендован Актовегин, как препарат, способствующий активной оксигенации развивающегося ребёнка;
- симптоматическая терапия повышенного артериального давления;
- нормализация сахара крови;
- лечение всех причинных патологий – инфекционных, и выявленных заболеваний внутренних органов;
Во время лечебных мероприятий проводится ежесуточный мониторинг КГТ. Остальные методы – по мере необходимости.
При ухудшении состояния ребёнка применяется экстренное родоразрешение (кесарево сечение).
Прогноз при функциональном маловодии – благоприятный. В остальных случаях исход определяется индивидуально.
Лотин Александр, медицинский обозреватель
16,171 просмотров всего, 5 просмотров сегодня
Что такое многоводие
Многоводие — патология беременных, которая характеризуется скоплением лишнего количества околоплодных вод (амниотической жидкости) в плодном пузыре. 36-я неделя гестации является конечным сроком вынашивания ребенка. В этот период в животе у беременной находится от 600 мл до 1500 мл жидкости. Если же диагностируется многоводие, то на данном сроке количество вод будет составлять от 1,5 л до 2 л.
Количество амниотических вод зависит от того, какой срок беременности. То есть в начале гестации их совсем немного, а потом количество постепенно увеличивается. На десятой неделе беременности, например, количество вод около 30 мл, а через еще 4 недели — 100 мл. Многоводие случается у одной и менее беременных из 100.
Диагностика диабета беременных в Клиническом госпитале на Яузе
Признаки сахарного диабета у беременных
Гестационный диабет у беременных обычно не связан с классическими симптомами сахарного диабета, такими, как жажда или обильное выделение мочи (полиурия).
Анализы беременных на сахарный диабет
Первая фаза. При первом визите беременной женщины к врачу на любом сроке ей проводятся исследования уровня глюкозы в венозной крови – определение глюкозы натощак, независимо от приёма пищи, гликированного гемоглобина. Это первая фаза исследований для выявления сахарного диабета или гестационного диабета у беременных. При выявлении сахарного диабета пациента направляется для наблюдения и лечения к врачу-эндокринологу.
Вторая фаза. На сроке 24-28 недель всех пациенток, не показавших выявленных нарушений углеводного обмена при первом исследовании, вызывают для проведения глюкозотолерантного теста (ПГТТ), для выявления «скрытого диабета». Это делается потому, что возникновение диабета беременных связано с развитием резистентности к инсулину под влиянием гормонов, вырабатываемых плацентой. Поэтому в подавляющем большинстве случаев гестационный диабет развивается во второй половине беременности после 24 недель, когда наблюдается пик выработки плацентарных гормонов.
Тест толерантности к глюкозе
Проводится для выявления патологической резистентности к инсулину, характерной для скрытого диабета у беременных. Беременным проводится двухчасовой тест, только в лаборатории.
В течение 3 дней, предшествующих тесту, женщина должна питаться обычным для себя образом, включая углеводы (>150 г углеводов в день), сохранять привычную физическую активность. Вечером накануне тестирования ужин должен включать 30-50 г углеводов.
В день исследования до проведения анализа нельзя курить и принимать лекарства, способные повлиять на уровень глюкозы (витамины, глюкокортикоидные гормоны, препараты железа, в состав которых входят углеводы, бета-адреномиметики, бета-адреноблокаторы). Пить воду можно.
Производится забор венозной крови натощак (после 8-14 часов голода, обычно – с утра, до завтрака).
Затем пациентка принимает раствор глюкозы (75 г).
И производят забор крови через час и через два после сахарной нагрузки. В норме уровень глюкозы в крови после сахарной нагрузки не должен превышать через час – 10 ммоль/л, через 2 часа – 8,5 ммоль/л.
При выявлении манифестного сахарного диабета пациентка направляется к эндокринологу, гестационного сахарного диабета – проходит лечение у акушера-гинеколога или терапевта.
Патологическая анатомия
Маловодие отражается на состоянии плода: кожа его становится сухой и морщинистой, он отстает в росте и весе. Стенки матки, плотно прилегая к плодному мешку, сдавливают и сгибают плод, в результате чего он находится в тесном соприкосновении с амнионом. Между участками внутренней поверхности амниона или между ним и плодом иногда образуются тяжи в виде нитей и лент — симонартовы связки (см. Амниотические нити, перетяжки, сращения). Тяжи эти могут вызвать обезображивание или ампутацию пальцев и даже конечностей плода; могут наблюдаться искривления позвоночника, косолапость и другие пороки развития. При сжатии симонартовыми связками пупочных сосудов наступает гибель плода. В 1935 г. описан случай повторных безводных родов, при которых рождались дети, как бы не имеющие шеи (см. Клиппеля-Фейля болезнь).
Маловодие: этиология и опасность для плода
Это состояние диагностируют в том случае, если к концу беременности количество амниотической жидкости не превышает 300 миллилитров. Обычно маловодие является следствием осложненного протекания беременности.
Среди причин, приводящих к этому состоянию
- гестоз беременных;
- гипертония у матери;
- токсоплазмоз, цитомегаловирусная, микоплазменная и подобные инфекции у матери;
- пороки развития мочевыделительной системы плода;
- хроническая гипоксия плода;
Одним из признаков уменьшения количества амниотической жидкости служит отставание высоты стояния дна матки и несоответствие окружности живота нормативным показателям предполагаемых сроков беременности. Также отмечается снижение двигательной активности плода.
На мануальном обследовании беременной части плода определяются отчетливо, слышимость сердечных тонов хорошая, матка плотная. Степень выраженности маловодия более точно определяется с помощью УЗИ.
Маловодие, выявленное во 2-м триместре беременности, является грозным симптомом. Именно на сроке 18-26 недель высока вероятность самопроизвольного прерывания беременности и внутриутробной гибели плода.
Снижение количества амниотической жидкости приводит к задержке развития плода (гипотрофии), внутриутробному инфицированию и способствует развитию внутриутробных пороков. Степень маловодия определяется при проведении ультразвуковой фетометрии.
При умеренном маловодии беременность чаще всего донашивается до конца, только в исключительных случаях проводится экстренное кесарево сечение.
Если роды проходят естественно, маловодие предполагает вскрытие амниона: малое количество вод приводит к формированию плоского пузыря без передних вод, задерживающего нормальную родовую деятельность.