Uziprosto.ru
Содержание:
- Диагностика
- О щели между полушариями
- Упражнения для 2-го блока мозга
- Причины возможных патологий
- Межполушарная щель у грудничка: норма показателей, методы диагностики
- Аномалии развития плода: классификация
- Межполушарная щель у грудничка: норма показателей, методы диагностики
- Что можно ожидать
- Когда лечить?
- В каких случаях необходима срочная консультация врача
- Осложнения операций.
- Профилактические меры
- Почему возникает крипторхизм
- Что же необходимо предпринять в данной ситуации и каково будет лечение?
- Что такое субарахноидальное пространство
- Причины расширения
- Диагностика
- Определение
- Нужно ли показывать ребенка с гипоспадией урологу в подростковом возрасте?
- Заключение
Диагностика
Как правило, именно от условий развития ребенка в самые первые годы жизни и будет зависеть его дальнейшая жизнь. Дальнейшее развитие целиком и полностью зависит от того, насколько сильно будут развиты у подрастающего человека органы чувств: зрение, обоняние, осязание и слух.
Межполушарная щель образуется у всех грудничков. Она является следствием особого строения человеческого тела. В медицинской практике она может быть естественной (физиологичной) и не требовать повышенного внимания, а также с отклонениями, что свидетельствует о скоплении между полушариями головного мозга жидкости.
Залогом более качественного лечения любой болезни является ее своевременная диагностика. Так, для определения патологий и нарушений в работе головного мозга у грудного ребенка врачи проводят целый ряд диагностических исследований, способных установить текущую картину всего происходящего в маленьком организме.
О щели между полушариями
Щель между полушариями должна присутствовать, но ее размеры не могут превышать 3 мм. Если она немного увеличена, то можно говорить об анатомических особенностях развития ребенка.
На заболевание указывает состояние, когда межполушарная щель расширена и заполнена жидкостью. Нередко при этом у младенца диагностируют такие заболевания, как рахит, гидроцефалия или внутричерепное давление. Но на основе нейросонографии диагноз врачи не ставят, важна и клиническая картина. Данное состояние еще называют дилатацией. Иногда аномалия выявляется сразу в роддоме, случается и так, что родители обнаруживают подозрительные симптомы уже к 5-6 месяцу жизни ребенка.
На осмотре новорожденного доктор задаст родителям вопросы такого плана:
- Каков сон малыша, сколько часов в день, какие интервалы бодрствования и т. д.
- Частота срыгивания.
- Спокоен ли ребенок, не наблюдается ли у него истерик, которые продолжаются более 5 минут.
- Вопросы относительно рефлексов малыша, как он реагирует на изменение температуры, на световые вспышки, громкие звуки.
- Осмотр врачом ребенка на присутствие рахита, на болезнь могут указывать увеличенный родничок, широкий лоб и гладкий затылок со стертыми волосиками.
Нейросонография позволяет выявить нарушения в работе мозга, но результаты этого исследования необходимо правильно расшифровать.
Врач также измеряет окружность головы, что дает возможность заподозрить гидроцефалию, окрас кожного покрова, наличие мраморного рисунка, проверяет родничок, глазки на отсутствие косоглазия или синдрома Грефе (при нем у ребенка так закатываются глаза, что виден белок).
Упражнения для 2-го блока мозга
Второй блок мозга развиваем при сформированном первом. Приведем лишь некоторые упражнения.
1 упражнение «Повтори позу». Повторение поз за взрослым, сначала одну, затем несколько. Участвует все тело.
2 упражнение «Хасты». Воспроизведение одной за другой ручных поз для двух рук (задерживаем каждую на 20-30 секунд).
|
3 упражнение. «Угадай часть тела и запомни ее название». Дотрагиваемся до какой-либо части тела ребенка, а он должен вслепую угадать, показать на себе и назвать ее (например, локоть). |
|
4 упражнение «Телесные фигуры, буквы и цифры». Придумываем вместе с малышом, как можно с помощью рук и тела изобразить ту или иную букву. Проигрываем варианты перед зеркалом. |
|
5 упражнение. «Рисунки и буквы на спине и на ладонях». Рисуем пальцем на спине малыша одну из знакомых ему фигур (квадрат, треугольник, круг, овал), он угадывает. |
|
6 упражнение «Предметы с различной фактурой поверхности». Дайте ребенку потрогать предметы разной структуры (шершавые, гладкие, колючие, металлические, резиновые, мягкие и т.п.). Затем опускаем предметы в мешочек, ребенок на ощупь должен распознать предмет, сначала двумя руками, а потом одной. |
|
7 упражнение на переключение «Хлопки». Взрослый хлопает в ладоши, ребенок, услышав один хлопок, приседает на корточки, два хлопка – делает «ласточку», три хлопка – встает с поднятыми вверх руками. Движения можно сопровождать словами, выбранными для автоматизации звуков. |
Причины возможных патологий
Умеренное расширение зоны субарахноидального пространства – это такое нарушение, которое часто указывает на перинатальную патологию, что нередко ассоциируется с гипоксией, родовыми травмами, использованием вспомогательных средств, инструментов (родовые щипцы, выполнение кесарева сечения) для родоразрешения.
Причины врожденных аномалий формирования мозга, приводящие к дилатации (расширению) ликворных путей у грудничка, нередко связаны с интоксикациями, вирусными и бактериальными инфекциями, перенесенными матерью в период гестации. Причина расширенной межполушарной щели нередко кроется в нарушении ликвородинамики, что приводит к скоплению цереброспинальной жидкости в этой области.
Повреждение мозга на ранних этапах онтогенеза является основной причиной смертности в перинатальный период, приводит к возникновению неврологических патологий в детском возрасте в 70% случаев. Увеличение объема оболочечного пространства развивается вследствие формирования кисты, опухоли, очага кровоизлияния или воспалительного процесса с локализацией в тканях мозга. Некоторые инфекционные болезни ЦНС, в том числе менингит, провоцируют усиление выработки ликвора.
Кисты и опухоли препятствуют нормальному току цереброспинальной жидкости, что приводит к ее накоплению в субарахноидальном пространстве и дилатации ликворосодержащей полости. Кратковременное усиление продукции ликвора ассоциируется с высокими физическими нагрузками, стрессами, психическим переутомлением. Нарушение продукции и ликвородинамики нередко связано с травами в зоне головы.
Корковая дисплазия
Кортикальная фокальная (очаговая) дисплазия – причина развития эпилептических приступов, часто резистентных к медикаментозной терапии. Расширение субарахноидального пространства лобных и теменных долей нередко является маркером кортикальной дисплазии.
В ходе инструментального исследования конвекситальной поверхности мозга выявляются очаги повреждения нервной ткани, обусловленные компрессией со стороны расширенных ликворосодержащих полостей. МР картина умеренного расширения субарахноидального конвекситального пространства сочетается с типичными для кортикальной дисплазии признаками:
- Утолщение коркового слоя.
- Размытые границы, разделяющие структуры мозгового вещества – белого и серого.
- Патологические изменения в венозных синусах.
- Макрогирия (аномально широкие извилины).
Увеличение объема ликворосодержащих пространств на фоне повторных судорожных приступов – повод для тщательного диагностического обследования с целью выявления аномалий формирования мозга (сосудистые мальформации, глиозные изменения, опухоли, кисты).
Церебральная атрофия
Если конвекситальные борозды расширены – это может указывать на атрофию мозгового вещества, что чревато развитием нейродегенеративных заболеваний, в том числе болезни Альцгеймера. При церебральной атрофии уменьшается плотность мозговой ткани, сокращается объем вещества мозга.
Тенденция к развитию состояния, когда субарахноидальные конвекситальные пространства и борозды неравномерно расширены, является естественным процессом старения организма. С возрастом подобные изменения наблюдаются у большинства людей. По данным исследований, после достижения 40-летнего возраста объем цереброспинальной жидкости увеличивается в среднем на 1 мл ежегодно.
В возрастном периоде 40-90 лет объем ликвора увеличивается на 3-10%, в результате чего расширяются ликворосодержащие пространства. Клинически церебральная атрофия проявляется нарушением высших корковых функций (ухудшение памяти, мыслительной деятельности, двигательной активности, изменение поведения).
Межполушарная щель у грудничка: норма показателей, методы диагностики
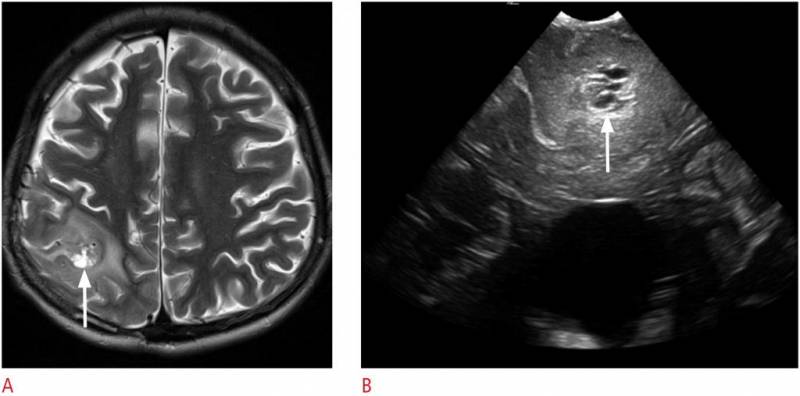
Как уже было сказано, размеры щели не должны превышать 3 мм. Это норма межполушарной щели. Показатели от 3 до 4 мм сохраняются у ребенка до 6 месяцев.
Диагностировать заболевание у малышей до года затруднительно, так как многие методики для такого возраста не применяются. Самым информативным способом является нейросонография. Данная процедура появилась не так давно, лишь в 90-х годах прошлого столетия.
Нейросонография напоминает ультразвуковое исследование, благодаря существующим родничкам можно тщательнее изучить внутричерепное пространство. Датчики нужно сначала смазать специальным гелем, после чего приложить к мягким местам на голове грудничка. Благодаря передаваемому ультразвуку, можно определить наличие или отсутствие патологии, а также выяснить, имеется ли межполушарная щель мозга. Преимуществом этого исследования является его доступность, оно не требует предварительной подготовки, а главное, метод довольно-таки информативный.
Аномалии развития плода: классификация
К данной категории принадлежат следующие заболевания:
Аномалии развития нервной трубки. Самой распространенной патологией ЦНС плода является анэнцефалия – врожденное отсутствие свода черепа и больших полушарий головного мозга. На УЗИ диагностируется на сроке 11-12 недель. Гидроцефалия обнаруживается на 18-й неделе беременности – по расширению передних и задних рогов боковых желудочков. Патологическое уменьшение головки плода (микроцефалия) возникает, как правило, на фоне других смежных заболеваний, и очень редко – в чистом виде. В таких случаях врач проводит УЗИ с разницей в несколько недель (для получения максимально достоверной картины). Округлое выпячивание в области костей свода черепа (энцефаломенингоцеле) диагностируют чаще всего на затылке, и подобная патология также требует повторного УЗИ.
Отклонения в развитии позвоночника наблюдаются в основном в поясничном и шейном отделе. Увидеть позвоночник на УЗИ можно с 15-й недели беременности, примерно с 18-й недели диагностируются (при наличии) пороки его строения. Самым страшным является кистозная гигрома, поражающая лимфатическую систему. На УЗИ при таком диагнозе видно кисту в шейном отделе позвоночника. Если данное заболевание сопряжено с другими патологиями лимфатической системы, плод гибнет. Сложно выявить миеломенингоцеле (образование состоит из жидкости и элементов спинного мозга) и расщепление позвоночника – эти патологии требуют применения аппаратуры экспертного класса.
Среди патологий развития органов ЖКТ чаще всего выявляют атрезию двенадцатиперстной кишки. Нередко данному заболеванию сопутствуют многоводие, поражение почек, сердца, нервной системы. Выявить атрезию тонкой кишки с помощью УЗИ очень сложно, чаще всего она обнаруживается в середине беременности или на поздних сроках. Атрезия толстой кишки УЗ-диагностике не поддается. Из нарушений строения передней брюшной стенки в большинстве случаев выявляют омфалоцеле.
Некоторые из аномалий мочевыделительной системы приводят к очень страшным последствиям, поэтому если патология выявлена на ранних сроках, врач может посоветовать прерывание беременности. Если заболевание обнаружено поздно, меняют тактику ведения беременности. С помощью УЗИ можно обнаружить патологическую двустороннюю обструкцию, мультикистозную почку; диагностирование агенезии (отсутствия) органа бывает затруднено. Определение гидронефроза потребует повторного проведения УЗИ.
Асцит – свободная жидкость – на УЗИ видится как анэхогенная зона, которая окружает органы плода. Только после тщательного изучения результатов обследования ставится окончательный диагноз. На водянку указывают утолщение кожи либо наличие жидкости минимум в двух естественных полостях. К этому заболеванию приводят:
- врожденные сердечные пороки;
- резус-конфликт;
- обструкции лимфатических и кровеносных сосудов;
- аритмии.
Для точного диагностирования водянки пациентке назначают дополнительное экспертное УЗИ.
Многоводие также можно обнаружить с помощью УЗИ. Развитию данной аномалии способствуют:
- водянка плода;
- сахарный диабет (у матери);
- нарушения в формировании органов ЖКТ;
- патологии нервной трубки;
- многоплодная беременность;
- скелетные дисплазии грудной клетки;
- пороки строения передней стенки живота.
Маловодие провоцируют:
- двусторонняя аномалия почек;
- задержка внутриутробного развития;
- перенашивание беременности;
- повреждение амниотических оболочек;
- внутриутробная гибель плода.
Процедура УЗИ абсолютно безопасна для жизни и здоровья матери и ребенка, не имеет ограничений по количеству сеансов, поэтому не пренебрегайте рекомендациями доктора и своевременно проходите назначенное обследование.
Вся информация носит ознакомительный характер. Если у вас возникли проблемы со здоровьем, то необходима консультация специалиста.
Межполушарная щель у грудничка: норма показателей, методы диагностики
Как уже было сказано, размеры щели не должны превышать 3 мм. Это норма межполушарной щели. Показатели от 3 до 4 мм сохраняются у ребенка до 6 месяцев.
Диагностировать заболевание у малышей до года затруднительно, так как многие методики для такого возраста не применяются. Самым информативным способом является нейросонография. Данная процедура появилась не так давно, лишь в 90-х годах прошлого столетия.
Нейросонография напоминает ультразвуковое исследование, благодаря существующим родничкам можно тщательнее изучить внутричерепное пространство. Датчики нужно сначала смазать специальным гелем, после чего приложить к мягким местам на голове грудничка. Благодаря передаваемому ультразвуку, можно определить наличие или отсутствие патологии, а также выяснить, имеется ли межполушарная щель мозга. Преимуществом этого исследования является его доступность, оно не требует предварительной подготовки, а главное, метод довольно-таки информативный.
Что можно ожидать
По статистике, у 80% новорожденных встречаются неврологические расстройства, которые особой угрозы для здоровья не представляют и со временем исчезают без последствий. Но есть некомпетентные врачи, которые, не разобравшись в ситуации, спешат поставить страшный диагноз.
Так, например, при расширении межполушарной щели некоторые врачи уверяют родителей ребенка, что у него имеется повышенное внутричерепное давление. Но не всегда два этих диагноза присутствуют одновременно. Стоит понимать, что внутричерепная гипертензия — это серьезное заболевание, требующее особого лечения. Поэтому невозможно на основании выявления расширения полушарий мозга поставить такой серьезный диагноз, как ВЧД.
Нейросонография способна дать ответ на многие вопросы, но не на все, и поэтому, если врач ставит серьезный диагноз на основе этого исследования, родители должны требовать дополнительного обследования малыша.
Когда лечить?
Но зачастую расширение межполушарной щели сопровождается сопутствующими заболеваниями, в этом случае прописываются медикаменты для устранения этой патологии.
Так, при наличии рахита и проживании ребенка в зоне с малым количеством солнечного света будут назначены препараты с содержанием витамина Д.
Если выявлено внутричерепное давление, то назначают слабые мочегонные средства, что способствует быстрому оттоку жидкости из области полушарий. Понадобятся также препараты по типу «Аспаркама» или «Диакарба», в которых содержится калий, чтобы предотвратить гипокалиемию и гипомагниемию. Показателем здоровья малыша будет его хорошее самочувствие.
Если же присутствуют неврологические расстройства, то понадобится прием сосудистых медикаментов для улучшения мозгового кровообращения («Актовегин», «Цераксон») и успокоительные лекарства на ночь («Баю-Бай», «Формула сна», «Дормикинд»).
В каких случаях необходима срочная консультация врача

К невропатологу нужно будет обратиться в скором времени, если у малыша присутствуют такие симптомы:
плохой сон;
если ребенок часто бывает сильно возбужденным;
его пугают резкие звуки, что приводит к плачу или крику;
сильная рвота фонтаном;
появилось косоглазие или различные размеры зрачков;
окружность головы увеличена больше нормы;
выпячивание и медленное зарастание родничка;
глаза навыкате или закатываются таким образом, что бывает виден только белок;
судорожное состояние, либо регулярные подергивания в области подбородка, рук или ног;
нередко идет кровь из носа;
кожный мраморный рисунок;
с изменением атмосферного давления ребенок становится беспокойным.
Увеличенная межполушарная щель у детей в этом случае требует определенного лечения.
Осложнения операций.
Общий риск осложнений составляет от 2 до 8%.
Рецидивы водянки встречаются с частотой от 0,5 до 6% . В подростковом возрасте рецидивы водянки отмечаются чаще.
Риск бесплодия после подобных операций обусловлен операционной травмой и составляет в среднем около 2-5% и преимущественно зависит от техники выполнения вмешательства.
Бесплодие не всегда является проявлением повреждения семявыносящего протока. У 5-8% пациентов встречаются рудименты зачатков женских половых органов, которые указывают на наличие более или менее выраженных дефектов половой системы, возникающих внутриутробно или генетически предопределенных.
Одним из осложнений является высокая фиксация яичка, когда яичко подтягивается вверх к паховому каналу и в последующем закрепляется там рубцовыми сращениями.
Атрофия яичка может наблюдаться в связи с нарушением кровообращения в яичке, возникающем при мобилизации брюшинного отростка из элементов семенного канатика.
Неприятные или болезненные ощущения в области раны или мошонки на стороне операции – гиперестезия, связанные с ущемлением в рубце или повреждением нервных окончаний. Эти явления обычно исчезают через6-12 месяцев после операции.
Профилактика осложнений.
Предотвратить развитие осложнений позволяют высокий уровень техники операций и своевременное определение показаний к оперативному лечению.
Профилактические меры
Профилактикой должна заниматься женщина (будущие родители) еще до зачатия. Перед зачатием провести полное обследование организма для выявления хронических и инфекционных заболеваний, если они имеются провести их лечение, во время беременности соблюдать рекомендации врача, беречь себя от стрессов и правильно себя вести во время родов. После рождения малыша следить за его поведением, не допускать получения травм.
Расширение субарахноидального пространства у взрослых диагностируют очень редко, но чтоб предупредить его появление необходимо избегать черепно-мозговых травм и следить за своим здоровьем.
Почему возникает крипторхизм
Основная причина возникновения заболевания – недоношенность. В норме у плода яички опускаются в мошонку на восьмом месяце беременности, поэтому при рождении мальчика раньше срока они могут отсутствовать в мошонке, находясь внутри тела.
В большинстве случаев этот процесс завершается вне женского организма, но иногда одно или оба яичка остаются внутри, не опустившись в мошонку. Так и возникает крипторхизм.
Эта аномалия развития может диагностироваться и у доношенных детей, если мама во время беременности подвергалась воздействию вредных факторов или произошел сбой в развитии органов мочеполовой сферы. Повышают вероятность заболевания многоплодная беременность и неблагоприятная наследственность. Аномалия часто регистрируется у близких родственников.
Существует несколько вариантов крипторхизма:
- Абдоминальный, при котором тестикул застревает в брюшной полости. Эта форма болезни чаще всего приводит к развитию бесплодия. Медицинская наука выявила закономерность – чем выше расположено яичко, тем быстрее оно теряет свои функции.
- Инвагинальный – задержка внутри пахового канала. Нахождение тестикул в этой области может приводить к их перекрутам, грозящим омертвением тканей.
- Эктопический, во время которого яичко обнаруживается не между брюшной полостью и мошонкой, а там, где его в принципе быть не должно, например в промежности. Ситуация возникает, если тестикулы по дороге натыкаются на препятствие и сворачивают в сторону. В этом случае заблудившееся яичко можно найти только с помощью УЗИ брюшной полости и малого таза. У пациентов могут обнаруживаться другие аномалии развития половой сферы.
- Ложный, при котором яичко можно вернуть в мошонку, но оно потом покидает ее из-за повышенного мышечного тонуса. Эта разновидность заболевания не влияет на потенцию и способность иметь детей. Исправить положение можно с помощью операции, возвращающей блуждающий тестикул на место.
Что же необходимо предпринять в данной ситуации и каково будет лечение?
Доктор Комаровский о расширение межполушарной щели у грудничка говорит следующее: если размер расширения незначителен, то лечение в данном случае не обязательно, так как велика вероятность, что оно самостоятельно исчезнет с возрастом. Также терапия не требуется, если расширение межполушарной щели представляет собой единственный фактор для беспокойства. Тем не менее, время от времени будет необходимо проводить осмотр у врача.
Лекарственные средства назначают при появлении дополнительных симптомов, которые характерны для того или иного заболевания. Так, если ребенок проживает в суровых климатических условиях с недостатком солнечного света климате, или у него присутствуют признаки рахита, назначают прием витамина D. Если симптомы свидетельствуют о развитии у ребенка внутричерепного давления, врач прописывает мочегонные средства, вызывающие отток лишней жидкости из мозга. Вместе с этим назначают прием препаратов, содержащих калий и магний.
Что такое субарахноидальное пространство
Субарахноидальное пространство – это полостное образование между оболочками головного и спинного мозга. Оно содержит два вида жидкости – ликвор и спинномозговую жидкость. Если говорить про ликвор, то в норме его содержится до 140 мл. Он истекает от четвертого желудочка головного мозга через специальные отверстия.
Расширение субарахноидальной области происходит одновременно с ростом головы. В некоторых случаях происходит выпячивание родничков, а срок их затягивания задерживается. При локальном расширении межполушарной щели у ребенка можно говорить о нарушении циркуляции ликвора. Но не стоит сильно переживать.
Бывает так, что ребенка увеличенное субарахноидальное пространство наряду с расширенной межполушарной щелью. Порой такие отклонения не могут свидетельствовать о серьезном заболевании, просто мозг новорожденного активно развивается. При сомнениях относительно поставленного диагноза нужно обратиться в другую клинику и провести повторное УЗИ, которое опровергнет или подтвердит наличие патологий.
Если даже диагноз расширенной межполушарной щели подтвердился, то чаще всего за ребенком показано наблюдение и регулярное обследование головного мозга.
Причины расширения
Расширение субарахноидального пространства у грудничка или взрослого человека происходит при патологиях, приводящих к увеличению количества ликвора, а также нарушению его оттока вследствие деформации. Основные причины:
- : менингит, энцефалит, туберкулезный процесс.
- Новообразования, проросшие в пространство между мозговыми оболочками.
- Хроническое нарушение обменных процессов.
- Заболевания почек, печени.
- Отечный синдром при голодании, ОРВИ, сердечной недостаточности.
- Черепно-мозговые, родовые травмы.
- Врожденные дефекты.
- Обширный геморрагический либо ишемический инсульт у взрослого.
Инфекции центральной нервной системы, такие как сифилис, туберкулез, менингит, вызывают естественный процесс – воспаление. Иммунная система реагирует на болезнетворные микроорганизмы повышением проницаемости сосудов мозга, а также паутинной оболочки. Выделяются гистамин, ферменты, которые способствуют образованию микроотверстий в капиллярах (фенестр). Через них просачивается плазма крови, а также лейкоциты. Возникает отек сначала интерстициальный, т. е. межклеточный. Количество ликвора в субарахноидальных пространствах увеличивается, вследствие чего происходит их локальное или общее расширение.
Новообразования центральной нервной системы могут нарушать ток мозговой жидкости, вызывать ее застой, а также водянку. способствует неравномерному умеренному или иногда сильному расширению субарахноидальных пространств конвекситальной поверхности мозга (под крышей черепа) или базальной, межполушарной. Это зависит от локализации патологического образования, а также его размера.
Отечный синдром, вызванный сердечной недостаточностью, также может повлечь за собой водянку головного мозга, и, как следствие, расширение межполушарной щели и всего субарахноидального пространства.
Излишек жидкости при почечных заболеваниях – пиелонефрите, гломерулонефрите – приводит к внутричерепной гипертензии. При этом влага выделяется через капилляры паутинной оболочки, приводя к ликвородинамическим нарушениям. Отек головного мозга провоцирует сдавление белого, серого вещества, т. е. нейронов и их отростков, которыми они связаны между собой.
Заболевания печени приводят к повышению в крови гормона альдостерона и снижению содержания альбумина в плазме. Это создает условия формирования водянки головного мозга. При голодании в организм не поступает белок, поэтому синтез из него альбумина, препятствующего отечному синдрому, прекращается. Это способствует внутричерепной гипертензии или гидроцефалии.
Черепно-мозговые, родовые травмы деформируют ликвороносные пути, приводя к застою внутримозговой жидкости.
Диагностика
Обследование пациентов с дизартрией производится неврологом и логопедом
В число процедур, обязательных для постановки точного диагноза, входят:
электроэнцефалография;
электромиография;
электронейрография;
МРТ головного мозга.
В рамках обследования логопед изучает строение артикуляционного аппарата, состояние мимической и речевой мускулатуры, характер дыхания и артикуляционных движений.
Особое внимание специалист уделяет звукопроизношению, темпу, ритму, а также уровню развития лексико-грамматического строя речи. В процессе диагностики ребенку дают задания на списывание текста, чтение отрывков, осмысление прочитанного для оценки навыков письменной речи.
На основе полученных во время посещения результатов врач выявляет степень дизартрии и определяет точный вид расстройства по классификации.
Коррекция
Лечение дизартрии требует комплексного подхода, включающего прием медикаментов, сеансы с логопедом и ЛФК.
Медикаментозное лечение
В курс медикаментозного лечения при дизартрии врач включает ноотропы
Это препараты специфического значения. Они оказывают следующее действие:
стимулируют умственную деятельность;
улучшают память;
облегчают процесс обучения;
активируют интеллектуальную деятельность.
К ним относятся «Энцефабол», «Семакс», «Пантогам», «Фенибут», «Церебролизин», «Кортексин».
Логопедия
Во время занятий с детьми с дизартрией логопед старается комплексно подходить к решению проблемы. С этой целью он ведет работу по расширению словаря малыша, восстановлению фонетического слуха, построению грамматического строя. В детских садах с этой целью создаются коррекционные речевые школы. Специалисты применяют неагрессивные игровые методы, компьютерные тренажеры.
Занятия специальной артикуляционной гимнастикой подразумевают укрепление лицевых мышц. Также врач проводит логопедический и точечный массаж, выполняет упражнения, направленные на развитие мелкой моторики.
Определение
Субарахноидальное – это такое пространство, которое находится между мозговыми оболочками и заполнено цереброспинальной жидкостью, что обуславливает его роль и функции в процессе циркуляции ликвора. Ликворные пространства обеспечивают защиту и питание вещества головного мозга. Ликвор содержит питательные компоненты, необходимые для жизнедеятельности нервных клеток, а также выполняет функцию выведения конечных продуктов, образовавшихся в процессе метаболизма.
В местах, где субарахноидальное пространство естественным образом расширено, образуются мозговые цистерны, это значит, что основной объем циркулирующей цереброспинальной жидкости содержится в этих полостях. Подпаутинные цистерны – зоны естественного увеличения объема субарахноидального пространства, которые преимущественно находятся у основания мозга головы. Самые большие цистерны – базальная и затылочная.
В цистерне четверохолмия нередко формируются арахноидальные кисты, которые при разрастании препятствуют нормальному току ликвора, что приводит к повышению значений внутричерепного давления. Если арахноидальное пространство сильно увеличивается в объеме, происходит сдавление прилегающих тканей (мозговое вещество, сосуды, черепные нервы), что коррелирует с нарушениями в работе мозга и всего организма.
Неравномерное расширение области субарахноидального пространства, расположенного в головном мозге, у взрослых пациентов встречается редко. Чаще патология выявляется у детей младенческого возраста. У новорожденных объем подпаутинной полости в норме меньше, чем у взрослого. Мозговые цистерны представляют собой часть сети, по которой осуществляется циркуляция цереброспинальной жидкости.
Цистерны – внешние резервуары, в то время как желудочки – внутренние. Если процессы продукции и резорбции (всасывание) ликвора уравновешивают друг друга, циркуляция поддерживается в нормальном режиме. При нарушении баланса между процессами выработки и резорбции ликвора развивается гидроцефалия. Гипертензионно-гидроцефальный синдром проявляется расширением зоны внутренних ликворных пространств и соответствующей симптоматикой.
Расширение МПЩ (межполушарной щели) у младенцев – это такое нарушение, которое отражает аномалию формирования структур, составляющих головной мозг, что впоследствии может препятствовать нормальному развитию и адаптации ребенка. Патология выявляется в ходе исследований в формате УЗИ или МРТ. В норме размеры МПЩ не превышают 3 мм. Незначительное увеличение размеров МПЩ не является причиной для постановки диагнозов – гидроцефалия или церебральная гипертензия.
Размеры субарахноидального пространства в норме в 3 месяца не превышают 3 мм у доношенных младенцев, 4 мм – у недоношенных детей. Нормальные размеры мозговых цистерн составляют: большая цистерна, расположенная под мозжечком – до 10 мм (сагиттальный срез), цистерна четверохолмия – до 3 мм. Объем циркулирующего ликвора составляет около 120-140 мл.
Стоит отметить, что незначительная дилатация ликворной системы головного мозга у грудничка или взрослого не требует медикаментозной коррекции, если не сопровождается неврологической симптоматикой. Регулярное наблюдение у невролога позволит контролировать процесс. При наличии патологических симптомов проводится соответствующее лечение.
Нужно ли показывать ребенка с гипоспадией урологу в подростковом возрасте?
При росте полового члена в подростковом возрасте и появлении вторичных половых признаков нередко возникает вторая волна проблем связанных с перенесенными ранее операциями. Нередко усиливается деформация полового члена из-за ограничения роста созданной части уретры или сохранившихся эмбриональных рубцов на кавернозных телах. В уретре могут расти волосы, если сделана она была, хотя бы частично, из кожи мошонки, имеющей в своем составе волосяные фолликулы. На волосах происходит оседание нерастворимых мочевых солей и формирование камней, которые могут служить препятствием при мочеиспускании. Резкое расширение созданной уретры – дивертикул накапливает мочу и проявляется подтеканием мочи после мочеиспускания. Дивертикулы иногда сочетаются с сужениями созданной уретры.
Осмотры лучше проводить в возрасте 13-14 лет. Если с момента операции ко времени осмотра прошло более 10 лет, вполне вероятно, что специалист гипоспадиолог, располагая современными средствами и методами коррекции, найдет возможность решить проблемы пациента. Часто это можно сделать неоперативными методами или просто советом.
Гормональные исследования и анализ спермограммы в возрасте 16-17 лет помогут правильно оценить особенности половой системы у мальчика и его способность к оплодотворению.
Заключение
Как утверждает доктор Комаровский, межполушарная щель, если она увеличена, не представляет большой опасности для ребенка. Только врач может определить, необходимо ли лечение новорожденному малышу. Но даже в этом случае стоит пройти обследование повторно, так как нередко даже нейросонография может неверно определить расстояние между двумя долями мозга. Например, если ребенок постоянно вертел головой при обследовании.
Грамотный специалист не будет назначать серьезные препараты младенцу, если у него нет сопутствующих симптомов. В этом случае ребенка постоянно наблюдают, регулярно обследуют и проводят осмотр у невропатолога.








