Как убрать корочки на голове у ребенка?
Содержание:
- Причины
- Кожа как орган
- Какие анализы необходимо сдать при шелушении кожи
- Лечение онкологических заболеваний нервной системы
- Причины возникновения
- Сухая экзема
- Каким бывает себорейный дерматит
- Кожные заболевания похожие на стрептодермию
- Что входит в состав сертифицированной органической косметики?
- Лечение и домашние средства
- Обзор
- Когда нужно обратиться к врачу
- Причины детской алопеции с учетом именно возрастного фактора
- Особенности течения ветрянки
- Аллергический дерматит
- Причины развития
Причины
Жидкость из ушей у детей не всегда свидетельствует о протекании патологического процесса. Она может появляться под воздействием естественных факторов:
- попадание воды;
- сильные колебания давления, температуры воздуха;
- повышенная физическая нагрузка;
- возрастные гормональные изменения;
- неправильный уход за наружным слуховым проходом.
Такие выделения прекращаются, когда устраняется фактор, вызвавший их. Однако понять, является ли жидкость из уха естественной или нет, не всегда представляется возможным, поэтому консультация у врача будет не лишней. К тому же полезны будут его объяснения, как в будущем избежать таких ситуаций.
Патологические выделения могут появляться из-за:
- Механического травмирования слухового прохода. Часто такое случается при чистке ушей ватными палочками или засовывании туда посторонних предметов.
- Отита. Это заболевание представляет собой воспалительный процесс в ухе, сопровождается высокой температурой, болью, шумом в ушах.
- Фурункула. При его самостоятельном вскрытии из ушей выделяется гной. Ребенок также ощущает боль при движении челюстями: во время еды, разговоре, зевании.
- Отомикоза. Эта болезнь характеризуется размножением в ухе грибковой флоры. Выделения сопровождают зуд и боль.
- Холестеатомы. Это доброкачественное новообразование, увеличивающее секрецию желез в ушах. Среди сопутствующих симптомов: заложенность, жжение, зуд.
- Травм черепа, головного мозга. Это состояние опасно для жизни и требует незамедлительного обращения за медицинской помощью. Жидкость из ушей при этом обычно кровянистая или прозрачная с розовым оттенком.
Кожа как орган
Кожа представляет собой плотный наружный покров человека. Это самостоятельный орган, выполняющий специфические функции. В первую очередь кожный покров необходим для защиты внутренних органов от физического, химического и микробиологического воздействия. Кроме того, в коже содержится большое количество рецепторов, обеспечивающих тактильную, температурную и болевую чувствительность. Повреждение покровных тканей всегда увеличивает риск развития инфекции или воспалительного процесса. Заболевания внутренних органов также могут стать причиной поражения кожи.
Отделы покрова:
- Эпидермис – самый наружный участок кожи, образованный пятью слоями клеток. Верхний слой эпидермиса представлен мертвыми (ороговевшими) клетками, необходимыми для образования биологического барьера. Нижние слои обеспечивают обновление клеточного состава эпидермиса.
- Дерма – срединный слой кожи. Это область расположения гладкомышечных волокон, кровеносных сосудов, нервов, желез, волосяных луковиц и других структур.
- Жировая клетчатка – наиболее глубокий слой кожи, преимущественно состоящий из жировой ткани. Этот отдел органа обеспечивает защиту нижележащих тканей от перепада температуры и внешних физических воздействий.
К дополнительным функциям кожи ученые относят внешнее дыхание, водно-солевую регуляцию, образование витамина D и депонирование крови. В разных частях тела строение кожи отличается. Так, более толстая кожа подошвы ступней не содержит волосяных фолликул. На кончиках пальцев формируются ногти, являющиеся производными кожного покрова. Также разные участки кожи отличаются количеством потовых и сальных желез.
Какие анализы необходимо сдать при шелушении кожи
Ухудшение состояния кожного покрова могут появиться в результате использования плохих косметических средств. В этом случае достаточно поменять систему ухода за кожей. Но если причины носят глубинный характер, то нужно обязательно сдать ряд анализов:
- Анализ крови общего характера. Необходим для выявления проблем инфекционного характера, авитаминоза и анемии. Такой вид диагностики позволяет определить гельмитины. Они оказывают токсическое воздействие организм. Это приводит к ухудшению состояния дермы;
- Полный (биохимический) анализ крови. Его результаты позволяют установить нарушения в работе внутренних органов. Можно выяснить, каких элементов не хватает организму для полноценного развития. Например, витамины группы А и В, влияют на состояние кожи. Их нехватка приводит к шелушению и сухости. Плохое функционирование почек, печени, желудка и всех частей ЖКТ также негативно воздействуют на наше лицо, подбородок и другие участки покрова.
- Анализ крови на общий уровень иммунитета и определение аллергических реакций. Качественный аллергопроб может точно найти конкретный аллерген;
- Обследование микологического характера. Назначается для установления грибковых поражений при себорейном дерматите и розовом лишае;
- Гистологическое исследование. Заранее берется соскоб с кожного покрова.
Если у пациента подозревают нарушения гормональной природы, то врач отправляет на консультацию к эндокринологу. Этот специалист установит нехватку гормонов, назначив анализы на определение тиреотропов, эстрогенов (у женщин), ДГЭА. При таком обширном обследовании можно определить все причинные факторы. Составить правильную схему лечения. Разработать ряд рекомендаций профилактического характера.
Лечение онкологических заболеваний нервной системы
Лечебная тактика при опухолях нервной системы зависит от типа опухоли, а также от ее размера и месторасположения.
Признаки и симптомы, вызванные опухолями головного мозга:
- Появление головной боли или изменение характера головных болей, головные боли постепенно становятся все более частыми и более интенсивными.
- Может возникать необъяснимая тошнота или рвота.
- Могут наблюдаться нарушения зрения, такие как помутнение зрения, двоение в глазах или потеря периферического зрения.
- Постепенная потеря чувствительности или движения в руке или ноге.
- Нарушения координации.
- Нарушения речи.
- Потеря практических навыков в повседневных делах.
- Изменения личности и поведения.
- Безразличие к окружающему.
- Угасание эмоциональных переживаний.
- Появление эпилептических припадков.
- Нарушения слуха, особенно на одно ухо также могут являться признаком опухоли нервной системы.
Очень важно записаться на прием к врачу и пройти обследование, если у вас есть постоянные признаки и симптомы, которые появились и со временем усугубляются
Причины опухолей нервной системы
Причины опухолей нервной системы в настоящее время до конца не изучены. Первичные опухоли нервной системы произрастают из клеток тканей, таких как мембраны, покрывающие мозг (менингеа), черепные нервы, гипофиз или шишковидная железа.
Первичные опухоли головного мозга возникают, когда происходит мутация ДНК нормальной клетки. Эти мутации позволяют клеткам неудержимо бесконтрольно расти и делиться с повышенными темпами. Результатом является масса аномальных клеток, которая образует опухоль.
У взрослых людей первичные опухоли головного мозга встречаются гораздо реже, чем вторичные опухоли, при которых первичная опухоль растет в другом месте и попадает в мозг с током крови.
Типы первичных опухолей головного мозга
Существует много различных типов первичных опухолей головного мозга. Каждый получает свое название в зависимости от типа задействованных клеток. Например:
Глиомы
Эти опухоли произрастают из клеток нейроглии головного или спинного мозга и включают астроцитомы, эпендимомы, глиобластомы, олигоастроцитомы и олигодендроглиомы.
Менингиомы
Это опухоль, которая произрастает из клеток оболочек, которые окружают головной и спинной мозг. Большинство менингеом не являются злокачественными и могут быть полностью удалены без последующих рецидивов.
Акустические невромы (шванномы)
Это доброкачественные опухоли, которые растут из клеток оболочек слухового и вестибюлярного нерва, которые контролируют координацию и слух и выходит из внутреннего уха к стволу мозга.
Аденомы гипофиза
Это преимущественно доброкачественные опухоли, которые развиваются в гипофизе у основания мозга в так называемом «турецком седле». Аденомы гипофиза могут вызывать различные гормональные нарушения, затрагивающие множество органов и систем, при больших размерах вызывают зрительные нарушения из-за сдавления зрительных нервов.
Медуллобластомы
Это самые распространенные злокачественные опухоли головного мозга у детей. Медуллобластома произрастает из клеток ствола мозга и имеет тенденцию распространяться через спинномозговую жидкость. Эти опухоли встречаются гораздо реже и у взрослых.
Краниофарингиомф
Это редкие доброкачественные опухоли, которые растут вблизи гипофиза мозга, также может вызывать различные гормональные нарушения. По мере того как краниофарингиома медленно растет, она может влиять на гипофиз и другие структуры мозга.
Вторичные опухоли головного мозга
Вторичные (метастатические) опухоли головного мозга — это опухоли, которые являются результатом рака, который начинается в другом месте вашего тела, а затем распространяется (метастазирует) в ваш мозг.
Вторичные опухоли головного мозга чаще всего встречаются у людей, которые болели раком. Но в редких случаях метастатическая опухоль головного мозга может быть первым признаком рака, который проявился в другом месте вашего тела.
Любой рак может распространяться в мозг, но чаще всего метастазируют:
- Рак молочной железы
- Рак толстой кишки
- Рак почек
- Рак легких
- меланома
Факторы риска
У большинства людей с первичными опухолями головного мозга причина опухоли неясна. Но врачи определили некоторые факторы, которые могут увеличить риск развития опухоли головного мозга.
К факторам риска относятся:
- Воздействие радиации. Люди, подвергшиеся воздействию какого-либо типа излучения, называемого ионизирующим излучением, имеют повышенный риск развития опухоли головного мозга.
- Наследственный фактор. Люди у которых близкие родственники имели опухоли нервной системы, находятся в группе повышенного риска.
Вр. Малышенко М.П.
Причины возникновения
Причиной появления себореи у грудничка традиционно считается возрастная особенность работы сальных желез. Именно там, где желез расположено больше всего, и появляются желтоватые бляшки, наводящие ужас на впечатлительных мам.
Однако сальные железы избыточно работают у всех без исключения грудничков, а вот молочная корочка появляется не у всех. Главный «провокатор» образования бляшек — дрожжеподобные грибки Malassezia restricta и Malassezia globosa. Они есть на коже у каждого из нас, грибки не считаются патологической флорой.
Питаются грибки секретом сальных желез. Секрета у грудничков вырабатывается много, а иммунитет еще не в состоянии «отслеживать» и регулировать численность колоний. Из-за этого и происходит их разрастание, что приводит к образованию корочки.
Молочные корочки распространены очень широко: они регистрируются у каждого четвертого ребенка в возрасте от рождения до полугода. На ребенка в этом возрасте сильно влияет врожденный материнский гормональный фон, способствующий активности грибков.
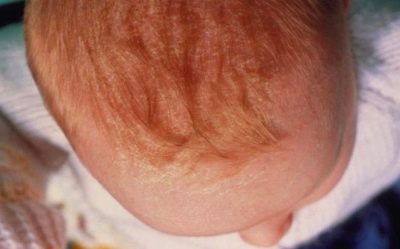
Чаще всего «родовая грязь» проявляется зимой, когда родители не жалеют сил на то, чтобы потеплее одеть ребенка и согреть помещение. Жара в комнате, теплый чепчик, повышенное в связи с этим потоотделение провоцируют развитие себорейного дерматита. Иногда провоцирующим фактором является избыточная гигиена: ежедневное купание с мылом, а также применение косметических средств, которые слишком агрессивны для малыша.

Сухая экзема
Иногда белые сухие шелушащиеся пятна на коже ног могут говорить о сухой экземе. При этом заболевании сначала возникает сухость и стянутость кожи, затем присоединяется шелушение и нестерпимый зуд, могут возникать трещины. Кроме ног часто поражаются кисти рук, пространство между пальцами и даже лицо.
Причинами сухой экземы могут быть бактериальные и грибковые инфекции, аллергены, синтетическая одежда, несоблюдение гигиены и другие факторы.
Как вы видите, появление на коже сухих пятен может быть обусловлено самыми разными причинами. Большую роль играют особенности работы иммунитета и склонность к аллергическим реакциям
Но в любом случае при появлении сухих пятен важно обратиться к дерматологу и установить причину такого состояния кожи.
5 июля 2020
Каким бывает себорейный дерматит
Наилучшая среда для себореи – это кожное сало, вернее наличие в его составе определенных жирных кислот, где ряд микробов предпочитают вести активную деятельность. Развиться себорея может из-за комедонов, которые появляются, когда кожное сало не полностью и не своевременно удаляется с поверхности кожи, в результате чего поры закупориваются.
Выделяют два вида себореи:
- жирная (чаще возникает у подростков в период полового созревания, а также при нарушениях работы ЖКТ или при хронических инфекциях и даже кариесе): для этого вида характерны угри и жирность волос;
- сухая характеризуется снижением секреции кожного сала, что вызывает такие виды осложнений, как комедоны, угри и перхоть.
Иногда диагностируют смешанный себорейный дерматит, который совмещает в себе признаки обеих форм заболевания.
Себорейный дерматит у грудничков и детей других возрастов
У грудничков заболевание чаще всего проявляется в первые недели жизни и характеризуется круглыми шелушащимися пятнами разного размера. Лечение в этом возрасте, как правило, не требуется, поскольку дерматит проходит сам собой и не оставляет следов.
Себорейный дерматит может появиться у детей в возрасте 2–4 лет (наиболее часто диагноз ставится в этом возрасте), но это не значит, что другие возрастные группы вне зоны риска, поскольку основные факторы, которые провоцируют возникновение и распространение заболевания, – это слабый иммунитет, хронические или недавно появившиеся инфекции и генетическая предрасположенность.
Если у новорожденных детей себорейный дерматит часто проходит без лечения, то у ребенка более взрослого заболевание нельзя оставлять без контроля и посещения детского дерматолога. Лечение под контролем врача необходимо, чтобы как можно быстрее избавиться от заболевания и предупредить появление обострений и нежелательных последствий.
Кожные заболевания похожие на стрептодермию
Диагноз стрептодермии устанавливается не только по внешним проявлениям болезни, а на основе анализов. Есть другие кожные патологии, по внешним признакам очень схожие. Схема лечения для них совершенно иная:
- Атопический (аллергический) дерматит. Высыпания похожи на стрептодермию. Однако кожа зудит не только в области высыпаний. Признаки интоксикации отсутствуют. В анамнезе будет выявлена аллергия. Появляется болезнь при контакте с аллергеном.
- Экзема. Также появляются участки кожи с покраснением или посинением. Место поражения зудит. Больной ощущает постоянный сильный зуд. Появляется при контакте с аллергеном или является осложнением при хронической стрептодермии.
- Опоясывающий лишай или герпес. Это вирусное заболевание, вызываемое вирусом герпеса. Высыпания в области живота, пояса, далее распространяется по всему телу. Начинается с высокой температуры, головной боли, слабости. Гнойнички имеют внутри прозрачную жидкость, они группируются, создавая островки. Опоясывающий лишай вызывает очень болезненное состояния, даже иногда требуется обезболивание сильнодействующими препаратами.
- Ветрянка. Это вирусное заболевание. Начало быстрое, высыпания возникают на разных участках тела и быстро распространяются повсюду. Гнойнички содержат внутри прозрачное содержимое. Болезнь протекает с общей интоксикацией организма, лихорадкой и повышенной температурой тела. Если появляется гной и желтая корочка, значит, присоединилась бактериальная инфекция.
- Стафилококковая пиодермия. Она разрушает сальные железы и может перерасти в фурункулез. Наиболее подвержены лобок, волосистая часть головы, конечности, подбородок.
- Отрубевидный лишай. Он характеризуется наличием розовых, красных или коричневых пятен. Иногда они бывают белого цвета. Кожа в месте поражения шелушится. Если капнуть йод на пятно, то оно окрасится в более интенсивный цвет. Обычно таким образом распознают именно этот вид лишая.
Если и другие кожные заболевания, которых насчитывается десятки. Требуется тщательное исследование, чтобы установить вирусную, грибковую, бактериальную сущность болезни.
Полезная информация по теме:
- Диагностика кожных заболеваний
- Лечение кожных заболеваний
- Дерматология — наука о кожных болезнях
- Как проводится консультация дерматолога
- Профилактика кожных заболеваний
- Прием дерматолога
- Осмотр дерматолога
- Детский дерматолог
- Кожный врач
- Платный дерматолог
Что входит в состав сертифицированной органической косметики?
Сертифицированная органическая косметика в основном состоит из:
- Натуральных ингредиентов: экстракты растений, растительные или эфирные масла.
- Органических ингредиентов, выращенных на органических фермах.
Обратите внимание: воду, присутствующую во многих косметических продуктах, нельзя назвать «органической», потому что ее нельзя выращивать. То же самое и с минералами, поступающими непосредственно из природы
Список ингредиентов, не рекомендуемый при производстве органической косметики:
- Силиконы
- Минеральные масла
- Парабены
- ГМО
- ПЭГ
- Наночастицы
- Синтетические отдушки и красители
- Феноксиэтанол
- Ингредиенты животного происхождения, если они не получены естественным путем
А что насчет Mustela?
В основной ассортимент средств для малышей входят продукты, которые содержат в своем составе 95% ингредиентов природного происхождения в среднем, а в нашей новой органической коллекции Мустела БИО – 98%!
В нее вошли только необходимые средства для ухода за кожей с рождения с короткими формулами (от 8 до 16 ингредиентов), чтобы сосредоточиться на самом важном. • Сертифицировано Экосерт Гринлайф во Франции
• Веганская формула: не содержит ингредиенты животного происхождения (сертификат Vegan Society)
• Не содержит отдушки
• Сертифицировано Экосерт Гринлайф во Франции
• Веганская формула: не содержит ингредиенты животного происхождения (сертификат Vegan Society)
• Не содержит отдушки
Мы берем на себя обязательства, выходящие за рамки требований к производству органической продукции. Наше производство прошло сертификацию B Corp — очень требовательную процедуру, которую успешно проходят только те компании, чья деятельность оказывает положительное влияние на людей и окружающую среду.
Наша органическая коллекция, разработана в тандеме с экспертами
Чтобы полностью соответствовать ожиданиям родителей, мы выбрали подход «совместного проектирования» с участием экспертов в области ухода за кожей детей, использованием органических продуктов, привлекли неправительственные организации и экспертов по окружающей среде, и, наконец, но не в последнюю очередь: Вас, родителей! Всего в этом проекте приняли участие более 100 человек.
В результате этого проекта мы создали 4 самых необходимых продукта для ухода за кожей детей с рождения Мустела БИО:
1.Гель для купания для бережного очищения кожи и волос
2.Мицеллярная вода, которая не требует смывания для нежного очищения детской кожи или макияжа мамы!
3.Увлажняющий крем, который защищает даже самую чувствительную и хрупкую кожу
4.Крем под подгузник для использования при каждой смене подгузника
Ассортимент Мустела БИО сертифицирован по стандарту Cosmos Organic как органический, в соответствии с требованиями к органической косметике.
Наш ключевой ингредиент — органическое оливковое масло из Прованса, которое выращивают в оливковых рощах на юге Франции.
И вот что делает его таким особенным:
• Оно получено методом холодного отжима, чтобы сохранить богатство омега-6 и 9 жирных кислот.
• Известно своими питательными свойствами и делает кожу мягкой и увлажненной.
• Получено из устойчивых источников, с заботой о биоразнообразии.
Мустела БИО выходит за рамки требований стандарта Cosmos Organic: от состава до условий производства, наш ассортимент стремится быть максимально экологически чистым.
Cosmos Organic требует содержания в составе не менее 95% натуральных ингредиентов — наши продукты насчитывают в среднем 98% — из которых 50% органических, при требовании не менее 20% от всего продукта.
Этот ассортимент, как и вся наша продукция, разработан с учетом экологических требований. Это означает, что при разработке продуктов и их упаковки мы стремимся свести к минимуму их воздействие на окружающую среду. И это действует на протяжении всего их жизненного цикла: от момента извлечения сырья до использования последней капли продукта.
Мы выбрали упаковку из сырья растительного происхождения, полученного из сахарного тростника. Эта экологически чистая культура потребляет мало воды и помогает восстановить истощенные пастбища.
Лечение и домашние средства
Сухость кожи головы врачи называют «самоограничивающимся состоянием», что означает, что оно излечивается с минимальным или полным отсутствием лечения. Врачи рекомендуют менее частое мытье головы, например, раз в несколько дней или через день, а также избегать расчесывания в этой области, так как это может увеличить риск инфицирования.
Другие методы ухода включают в себя:
- используйте мягкую щетку, чтобы аккуратно убрать чешуйки и хлопья, а затем промыть щетку водой с мылом
- помассируйте кожу головы ребенка минеральным маслом, а затем смойте
- нанесите нежный шампунь на кожу головы ребенка и помассируйте ее перед мытьем
Использование детской щетки может привести к тому, что некоторые волосы уйдут вместе с хлопьями, но врачи отмечают, что волосы быстро отрастают. Кроме того, тип шампуня может иметь значение — выберите нежный, без запаха детский шампунь и позаботьтесь о том, чтобы он не попадал ребенку в глаза.
Если несколько дней домашнего ухода не улучшают сухость и другие симптомы, врач может диагностировать проблему, отличную от себорейного дерматита.
Для лечения дерматолог может рекомендовать:
- противогрибковое средство для кожи
- лечебный шампунь
- мягкий кортикостероидный крем
Обзор
Бородавки или папилломы — небольшие доброкачественные выросты на коже, которые могут иметь различную форму, цвет и связаны с влиянием вируса папилломы человека (ВПЧ).
У большинства людей когда-нибудь были или будут бородавки. Чаще они появляются у детей и подростков, чем у взрослых. Рост бородавок связан с действием вируса папилломы человека, который стимулирует деление клеток эпителия и избыточное образование кератина — белка, придающего коже жесткость и шероховатость. Однако не у всех зараженных вирусом папилломы развиваются какие-либо проявления, в том числе, бородавки. В большинстве случаев иммунитет справляется с инфекцией, не допустив развития симптомов болезни.
Бородавки могут быть разной формы и образовываться по одной или группами. Некоторые типы бородавок склонны появляться на определенных частях тела. Например, на ногах иногда возникают подошвенные бородавки, а нитевидные бородавки (папилломы) у женщин и мужчин чаще встречаются на участках тела с нежной и тонкой кожей.
Бородавки не считаются очень заразными, но могут передаваться контактным путем (при соприкосновении кожи). Инфекция также может передаваться опосредованно, через зараженные предметы или поверхности, например, пол у бассейна. Вероятность заражения повышается, если у вас влажная или поврежденная кожа. Между заражением и образованием бородавки может пройти несколько недель и даже месяцев.
Бородавки — доброкачественные образования, но могут напоминать некоторые виды рака. Иногда их сложно самостоятельно отличить от более опасных кожных образований. При любом сомнении лучше обратиться к врачу, прежде чем предпринимать какие-либо меры по самолечению.
В большинстве случаев бородавки безвредны и проходят сами. Сколько времени пройдет, прежде чем бородавка исчезнет, зависит от каждого конкретного случая. Организму может потребоваться до двух лет, чтобы избавиться от вирусной инфекции, тогда же исчезнет и бородавка. Если же вы хотите ускорить процесс или бородавка вызывает дискомфорт, существуют различные методы удаления бородавок и папиллом как в домашних условиях, так и у врача.
Когда нужно обратиться к врачу
Обычно себорейный дерматит проходит к тому времени, когда малышу исполняется 6-12 месяцев. Однако в более тяжелых случаях может потребоваться медицинская помощь.
Обратитесь к врачу, если пораженная кожа:
- теплая на ощупь
- зудит
- является источником неприятного запаха
- из нее сочится жидкость
- трескается и кровоточит
Кроме того, обратитесь к врачу, если ребенок не набирает вес. Необходимо проконсультироваться с врачом, если симптомы беспокоят ребенка и не уменьшаются и если себорейный дерматит не кажется вероятной причиной симптомов ребенка. Другие причины, такие как экзема или аллергия, требуют диагностики и лечения.
Причины детской алопеции с учетом именно возрастного фактора
Детское облысение может вызываться, внешними факторами, к которым, к примеру, можно отнести трихотилломанию, или, проще говоря, привычку выдергивать у себя волосы, которая часто формируется на нервной почве. Но все же более частыми факторами, способствующими возникновению и развитию алопеции у детей, являются внутренние проблемы, связанные с состоянием здоровья не только отдельных органов и систем, но и всего организма. К этой категории причин алопеции у детей можно отнести заболевания, имеющие инфекционную природу, болезни эндокринной системы, воспалительные процессы, волчанку, диабет, анемию и др.
А теперь немного остановимся на том, какие причины алопеции у детей встречаются наиболее часто в разном возрасте.
1) Алопеция у новорожденных сложная тема
В первую очередь педиатрам важно выяснить, не является ли отсутствие волос результатом какого-нибудь врожденного генетического отклонения
Если такового не обнаруживается, то необходимо обратить внимание на вероятность детского рахита. Помним, что недостаток витамина D (если диагноз все-таки поставлен) способен спровоцировать не только облысение, но и другие, более серьезные проблемы со здоровьем ребенка.
И все же есть вполне «здоровая» причина алопеции у детей раннего возраста. Волосы могут выпадать в результате банального механического трения о подушку, поскольку новорожденные в первые месяцы жизни основную часть времени лежат на спине. Волноваться в таком случае не стоит. Со временем, когда малыш научится держать головку, сидеть и будет больше времени проводить в вертикальном положении, все должно нормализоваться.
2) У детей в возрасте до двух-трех лет как раз и может проявляться трихотилломания. Так что, родителям нужно внимательно наблюдать за малышом. Если он слишком часто и интенсивно дергает себя за волосы, и уж тем более, целенаправленно стремится их выдергивать, то, возможно, есть нужда в помощи квалифицированного детского психолога.
3) Возраст от трех лет и вплоть до первого класса характеризуется расширением контактов ребенка с внешним миром. Так детям все интересно, все хочется узнать и потрогать. Именно поэтому здесь доминирующей причиной алопеции у детей являются различные грибковые и дерматологические заболевания вроде лишая или микроспории. 4) Облысение у младших школьников зачастую является реакцией на стресс, ведь в этот период ритм жизни ребенка меняется, повышаются умственные нагрузки, что может неблагоприятно сказаться на росте волос. Возможно и снижение иммунитета, что способно спровоцировать телогеновый тип алопеции.
5) Выпадение волос способно стать проблемой и у подростков
И здесь, конечно же, нужно обратить внимание на гормональное состояние организма. Половое созревание и связанные с ним перестройки могут запустить процесс облысения, если, к примеру, тестостерона в избытке.
Особенности течения ветрянки
Протекание ветрянки у детей может отличаться в зависимости от возраста, и характере заболевания.
У детей до 1 года
Чаще всего в таком возрасте заболевание протекает в легкой форме.
Дети до 5 месяцев не болеют ветряной оспой, так как в этом возрасте еще присутствует материнский иммунитет, который борется с вирусными поражениями.
Ребёнок от 5 месяцев до 1 года испытывает незначительные дискомфортные ощущения.
Чаще всего наблюдается незначительное повышение температуры тела и сыпь в малом количестве.
Такая ветрянка протекает не более 6-7 дней. После чего все симптомы исчезают самостоятельно.
У детей от 1 года до 3 лет
В этом возрасте заболевание может протекать различными симптомами, которые в зависимости от сложности болезни могут быть легкой и тяжелой степени.
Чаще всего в данном возрасте болезнь легко переносится.
Температура тела не подымается выше 38 градусов.
Может наблюдаться большое количество сыпи, которая распространяется по всему телу, однако, наибольшее количество в области бедер, живота.
Заболевание в таком возрасте легко поддается лечению и чаще всего длится не более 14 дней.
От трех лет
Ребенок в возрасте от 3 лет намного сложнее переносит заболевание.
Очень часто можно наблюдать высокую температуру, которая практически не поддается сбиванию.
У ребенка наблюдается большое количество высыпаний по всему телу, в том числе и слизистых оболочках.
Во время болезни ребенку необходимо обеспечивать постельный режим и правильное лечение.
В таком возрасте очень часто дети расчёсывают прыщи, вследствие чего не образуется большое количество язв, что доставляет ребенку дополнительные неприятные ощущения зуда и боли на кожной поверхности.
Длительность заболевания может быть больше 21 дня, в зависимости от формы инфекционного поражения.
Аллергический дерматит
В некоторых случаях корки образуются из-за аллергического контактного дерматита, локализованного на уровне кожи головы. Этот дерматит возникает, когда кожа пациента вступает в контакт с веществами, способными вызвать аллергическую реакцию. Как результат – воспалительный процесс, сопровождающийся очень интенсивным зудом. Этот последний симптом ведет к тому, что больной расчесывает голову, травмирует кожу, из-за чего возникают корки. Возможно шелушение и образование пузырей.Помощь состоит в исключении в применении средств, которые вызвали аллергическую реакцию. После этого возможно применение антигистаминных препаратов и местных кортикостероидов.
Причины развития
Обычно себорейные корочки на голове у новорожденных возникают из-за того, что нарушается нормальная работа секреторных желез крохи.
Ребенок вот только рос в одной среде в животе у мамочки, а сейчас оказался в абсолютно ином окружении. Организм пока еще не перестроился.
Железы пота вырабатывают намного меньше секрета, чем требуется. А сальные, наоборот, производят много жира. Именно он преобразуется в корки на голове у младенца.
Через время объем секретов, которые выделяются, будут равными. Окончательно работа желез пота и сальных налаживается к 7 годам.
Но появляются корочки на голове только до 1 года.
К нарушению работы сальных желез у новорожденных может привести и неправильный рацион кормящей мамочки. Сладкое, соления, копченое и жирная еда – все это отражается на молоке.
Кормящая мама должна проанализировать свое питание, и если в нем есть что-то сомнительное, следует его изменить.
Кожа головы чрезвычайно нежна и уязвима. Она может очень плохо реагировать на большинство факторов. Поэтому выделяют еще некоторые широко распространенные причины возникновения чешуи:
чрезмерное ношение шапочки. Во время прогулки шапка это важный элемент одежды ребенка. Но много мам и пап надевают ее на малыша в комнате.
Из-за этого и появляется корочка на голове у ребенка: на коже головы начинает выступать пот, воздух не поступает.
Также важным является и материал, из которого сделана шапка. Если шапка синтетическая, то и не долгое ношение может стать спровоцировать появляющийся негативный результат.
- перегрев. Все родители боятся, что малыш простудится, и по этой причине чересчур укутывают кроху. Но такая, казалось бы, милая забота, заставляет организм потеть. Отмершие части кожного покрова преобразуются в корку.
- Не правильно выбранные косметические средства. Корочка на голове у малыша может стать последствием чрезмерного доверия мамы и папы к марке средств для деток.
Большинство наивно полагает, что раз на упаковке написали «для деток», то продукция подходит для их крохи. Но косметические средства для маленьких деток также могут включать элементы, которые могут вызывать нежданную реакцию кожного покрова.
Выбирайте шампунь, в составе которого мало компонентов, без красителей. Лучше сделать выбор в пользу органической косметики. Ее изготавливают в основном из натуральных средств. Выбирайте гипоаллергенную продукцию, обычно это указывается на упаковке.
Часто моете голову малышу. За гигиеной малыша необходимо следить, здесь не поспоришь. Но и к этому делу нужно относиться без фанатизма.
Если Вы будете часто мыть голову крохе, то разрушите защитный барьер кожи. Тогда кожа станет еще более уязвимой перед разными факторами.
Аллергическая реакция. Эти корки могут быть также аллергической реакцией. Выяснить, что именно спровоцировало их появиться очень трудно. Это может быть все что угодно: от детского шампуня до плохого качества молока, которое малыш получает от мамы.
Борются с наростами с помощью двух приемов:
- устраняют вероятные провоцирующие источники;
- удаляют наросты.










