Почему появляется темная полоска на животе у беременных и когда она пропадает
Содержание:
- Причины
- Рекомендации врача
- Когда беременность дает о себе знать: первые признаки беременности
- Опасность гепатоза при беременности
- Темная полоска — что это такое?
- Отклонения от нормы в анализах на беременность
- Слишком большой живот у беременной: может это крупный ребенок?
- Как измеряют частоту сердечных сокращений
- Коричневая вертикальная полоса на животе у беременных: причины возникновения и её виды
- Как узнать, что Вы беременны или нет без теста в домашних условиях
- Диагностика выкидыша
Причины
Основная причина появления темной полоски на животе при беременности – гормональные изменения. Повышается уровень:
- эстрогена;
- прогестерона:
- соматотропина;
- меланотропина.
Особенное увеличение пигментации оказывает меланотропин. Это гормон, провоцирующий выработку меланоцитов – специальных клеток, способствующих пигментации.
Соматотропин активно вырабатывается у девочек и девушек. Потом количество снижается, но увеличивается с наступлением беременности. Его действие направлено на рост мышц.
Со временем, рост малыша раздвигает соседние с растущей маткой мышцы. Место их соединения в брюшном отделе и кожа над ним становиться тоньше и шире. Интенсивность окраса зависит от количества меланоцитов.
Других причин не существует.
Рекомендации врача
Организм женщины меняется, но эти изменения могут оставаться все еще незаметными для окружающих. Животик пока небольшой, он совершенно не стесняет движений и позволяет будущей маме вести привычный и активный образ жизни. Физические нагрузки не просто возможны, они рекомендованы. Женщине полезно ходить пешком, можно заниматься йогой или плаваньем.
А вот употребление алкоголя и курение во время вынашивания ребенка строго запрещены. По словам врача, вредные вещества проникают в кровоток и нарушают развитие органов и систем плода. Недопустимо самостоятельно принимать без рекомендации врача любые лекарства. А если состояние здоровья вызывает опасения, необходимо как можно скорее обращаться к специалисту.
Срочной консультации врача требует повышение температуры тела выше 37,5 градусов, появление патологических выделений из половых путей и болевых ощущений в нижней части живота, переходящих в поясничную область. Эти симптомы говорят о рисках для женщины и плода. Специалист назначит обследование и даст рекомендации, которые помогут сохранить здоровье будущей мамы и малыша.
Когда беременность дает о себе знать: первые признаки беременности
Как правило, это происходит, начиная с 7-10 дня после овуляции. До этого оплодотворенная яйцеклетка проходит путь по маточным трубам до матки, где в конечном итоге внедряется в слизистую ее оболочки. Здесь и будет происходить развитие зародыша.
Стоит ли надеяться на классические признаки беременности на ранних сроках? Конечно же нет! Некоторые признаки беременности могут быть связаны с другими факторами. К примеру, задержка менструации может быть вызвана гормональным сбоем. Прочие признаки беременности, такие как увеличение груди, изменение формы матки, пигментация становятся выраженными на более поздних сроках и тоже могут быть недостаточно ярки.
Опасность гепатоза при беременности
Пораженная печень не способна очищать организм от вредных веществ, что ведет к интоксикации матери и ухудшению ее самочувствия. Удивительно, но с первого же дня после родов болезнь начинает быстро отступать и вскоре не оставляет после себя и следа. Через 1-2 недели показатели крови входят в норму. Даже если гепатоз рецидивировал в нескольких беременностях подряд, он не вносит в печень женщины никаких видимых изменений.
Однако это не значит, что данное заболевание безвредно. Оно нарушает обмен веществ между матерью и плодом, тем самым действуя неблагоприятно и на ребенка. Доказано, что гепатоз увеличивает вероятность перинатальной смертности на 5%, а в 35% беременностей, протекавших на фоне этой болезни, наблюдались гипоксия, недоношенность и задержка в развитии плода.
Темная полоска — что это такое?
Темная полоска на животе есть не что иное, как проявление гиперпигментации
. Полоска представляет собой тонкую вертикальную линию, которая тянется от пупка вниз к лобковой зоне.
В некоторых случаях полоска «вырастает» и вверх до уровня ребер. Полоска всегда располагается вертикально по центру живота.
На самом деле, данная полоска присутствует у всех женщин, но в то время, когда женщина не беременна, эта линия совсем незаметна. Потемнение полоски на животе во время беременности обусловлено усиленной пигментацией находящейся в этой области связки («белой линии»).
Будет ли у меня такая?
По статистике, у 90% женщин во время беременности
появляется темная полоска на животе. Наибольшую вероятность появления полоски имеют темноволосые и смуглые женщины.
Почему она появляется?
Точная причина появления темной линии на животе у беременных женщин неизвестна, однако считается, что это связано с естественным повышением уровня следующих гормонов
:
- меланотропина (гормон, стимулирующий меланоциты – клетки, которые вырабатывают пигмент и увеличивают риск потемнения кожи, возникновения веснушек и родимых пятен);
- эстрогена;
Как видно, повода для беспокойств нет: появление полоски на животе беременной женщины свидетельствует о том, что в отношении гормонов все идет как надо.
Когда обычно она проявляется?
У некоторых женщин темная полоска на животе проявляется в самом начале беременности и даже выступает ее признаком. Сначала полоска может быть светлой, а с течением времени начинает темнеть.
Наиболее часто беременные замечают начинающую темнеть линию у себя на животе после 12 недели
. Также темная полоска на животе может появиться и в 3 триместре беременности. Очевидно, в каждом случае все индивидуально.
Как долго темная полоска будет присутствовать на животе?
Появившаяся полоска на животе беременной постепенно начинает становиться все более темной
, что обусловлено повышением уровня гормонов.
Обычно полоска исчезает вскоре , но у некоторых женщин она светлеет, но остается по-прежнему видимой. С последующими беременностями полоска на животе, как правило, появляется раньше и видна сильнее.
Можно ли предотвратить или избавиться от ее появления?
Полоска должна исчезнуть самостоятельно после родов. Способы предотвращения появления полоски
достаточно ограничены:
- беременным рекомендуется меньше находиться под открытым солнцем;
- использовать солнцезащитные средства;
- стараться находиться в тени в период наивысшей солнечной активности;
- во время нахождения на улице носить закрытую легкую одежду.
К сожалению, даже полное соблюдение всех этих рекомендаций не даст 100% гарантии того, что полоска не появится
.
Единственное, чего можно добиться, следуя этим правилам – это не допустить сильного потемнения полоски. Замаскировать эту линию или избавиться от нее в период беременности не получится.
Отклонения от нормы в анализах на беременность
Кровь на β – ХГЧ назначают для установления самого факта беременности, выявления внематочной, замершей, многоплодной видов беременности, диагностирования пороков развития плода.
Повышение β – ХГЧ в крови может наблюдаться, если присутствуют:
- Многоплодная беременность.
- Аномалии развития плода (как пример — синдром Дауна);
- Различные опухоли трофобласта (пузырный занос, хориокарцинома).
- Опухоли эмбрионального зачатка (сюда можно отнести тератому яичка или яичника, семиному);
- Сахарный диабет.
- Токсикоз.
Уровень гормона снижается при:
- Замершей или внематочной беременности.
- Угрозе выкидыша.
- Патологиях развития плода (синдром Эдвардса и др).
Как сдают анализ на ХГЧ
Для определения беременности у женщины берется кровь, а после по содержанию в ней гормона можно диагностировать беременность, и даже определить срок.
Также существуют определенные условия, соблюдение которых необходимо, чтобы не исказить результаты анализа:
- Кровь берется по прошествии 5-ти часов с момента последнего приема пищи или утром натощак.
- Врач, берущий анализы должен быть уведомлен о приеме любых лекарств, чтобы учесть входящие в них вещества при анализе.
- Врач должен знать о наличии у пациентов заболеваний (если таковые имеются).
Это поможет исключить фактор ложноположительного повышения уровня гормона в крови, которое может быть вызвано рядом причин, начиная от рациона, заканчивая медикаментозным воздействием. Для большей уверенности нужно повторить процедуру спустя несколько дней.
Нужно добавить, что иногда анализ крови на наличие гормона ХГЧ назначают женщинам и даже мужчинам в ходе медицинского обследования, т.к. он может указывать еще на развитие онкологии или пузырного заноса. Но в этом случае уровень гормона в любом случае будет меньше нормы, характерной для развивающейся беременности.
Слишком большой живот у беременной: может это крупный ребенок?
Если беременной кажется, что живот для данного гестационного периода растет невероятно быстро, или он достиг такого размера, что препятствует движению будущей мамы, то первое объяснение, которое приходит на ум: большой живот = большой ребенок. На самом деле это не всегда так. Основываясь только на размерах живота, невозможно определить, насколько большим будет ребенок.
Слишком большой живот
Случается, что маленькие, стройные женщины с маленькими животиками рожают четырех килограммовых детей. И напротив, женщины, которые с четвертого месяца не могли из-за большого живота увидеть свои пальцы на ногах, рожают детей с минимальным весом.
Конечно, иногда в животике с размером «XXL» действительно развивается большой плод. Возможна даже макросомия плода – тогда объем живота быстро увеличивается, неадекватно сроку беременности. Но чаще большой живот говорит о совсем других причинах.
- Возможно, у будущей мамы многоплодная беременность. В тесном пространстве внутри матки должны поместиться двое (или больше) детей. Живот при многоплодной беременности растет быстрее и обычно достигает внушительных размеров. Сегодня пациентка обычно узнает о многоплодной беременности уже при первом УЗИ, ещё до появления большого живота.
- Другая причина – полигидрамнион. Это осложнение, связанное с наличием слишком большого количества околоплодных вод. В 50% случаев, причина этой аномалии неизвестна, в остальных 50% многоводия связано с наличием врожденных дефектов у плода или гестационным диабетом у беременной.
Независимо от причины, беременность, при которой возникает полигидрамнион, относят в разряд беременностей с повышенным риском. В этом случае проводится соответствующее лечение, и в качестве крайней меры выполняется декомпрессионный амниоцентез (связанный с удалением избытка воды).
Иногда большим живот просто кажется из-за особенностей фигуры беременной
У очень худых, невысоких женщин он может показаться непропорционально большим. В свою очередь у полных женщин живот менее привлекает внимание
Как измеряют частоту сердечных сокращений
Для получения точных данных относительно частоты пульса плода используют КТГ, ЭКГ, УЗИ и аускультацию.
УЗИ плода и его сердца
На ранних сроках беременности сердцебиение специалист определит при помощи трансвагинального датчика. Уже после 7й недели звук сердца будет слышен и при диагностике трансабдоминальным датчиком (врач проводит им по животу женщины).
«Четырехкамерный срез» сердца плода используют для определения нарушений развития. Нередко именно пороки развития сердца являются причиной снижения или повышения ЧСС. При данном «срезе» врач на УЗИ отлично видит 2 предсердия и 2 желудочка плода.
Если возникают подозрения и количество биений сердца плода не соответствует норме, назначают дополнительные методы исследования.
ЭКГ (эхокардиография)
Проводится данный метод диагностики по показаниям, если при УЗИ были выявлены нарушения: задержка внутриутробного развития плода, работа сердца не соответствует нормам, патологии строения сердца или развития плода. С его помощью можно детально проверить строение сердца, выполнение всех функций и наличие нарушений кровотока во всех отделах сердца.
При ЭКГ используют двух- и одномерное изображение, допплерометрию. Наиболее информативным является период в 18-28 акушерских недель по причине достаточного уровня ИАЖ.
Помимо направления после УЗИ эхокардиографию назначат женщине, если ей больше 38 лет, у нее имеются заболевания эндокринной (сахарный диабет) или сердечнососудистой (врожденный порок сердца — ВПС, к примеру) систем. Гинеколог также может принять решение о проведении ЭКГ, если во время беременности будущая мама перенесла инфекционные заболевания (особенно тяжелые) или она имеет детей с ВПС.
Аускультация сердца плода
На ранних сроках данный метод не применяется ввиду своей не эффективности. Но после 20 недели гинеколог обязательно будет прослушивать сердцебиение плода специальной трубкой (деревянной, пластиковой или алюминиевой) во время каждого осмотра. Во время процедуры будущая мама должна лежать на спине на кушетке.
С каждой неделей врач будет все отчетливее слышать биение сердца плода среди шумов кишечника или сосудов матки. Нередко врачу приходится поискать наиболее благоприятную точку для использования аускультации, т.к. четкость тонов зависеть от положения плода, его движений и предлежания плаценты.
С помощью аускультации можно предположить, как расположен ребенок в утробе. Если лучше всего сердцебиение прослушивается на уровне пупка женщины, то малыш находится в поперечном положении. Если ниже пупка или слева, то ребенок в головном предлежании. Если выше пупка — в тазовом.
Важно, чтобы гинеколог слышал ритмичность стука. Если частота сокращений сердца без ритма, то можно заподозрить гипоксию (в таком случае стук еще становится глуховатым) или врожденный порок сердца
Иногда врач не может прослушать сердцебиение:
- при многоводии или маловодии;
- если плацента находится на передней стенке матки;
- при ожирении у матери;
- если ребенок в данный момент сильно активен.
КТГ (кардиотокография)
Примерно с 32 акушерской недели на первый план выходит довольно эффективный метод диагностики работы сердца — КТГ. Данный способ хорош тем, что в одно время фиксирует работу сосудов матки и плода. Если беременность полностью здоровая и врач не подозревает отклонений, то КТГ беременной женщине могут не делать.
Процедура: будущей маме на живот крепят 2 датчика, с которыми она должна находиться около часа (иногда 30 минут достаточно). КТГ никак не влияет ни на здоровье плода, ни на состояние женщины.
Случаи, когда кардиотокография обязательна для проведения:
- повышенная температура тела матери (выше 38-38,5 градусов);
- на матке есть рубец после оперативного вмешательства;
- беременная страдает от хронических эндокринных или сердечнососудистых заболеваний (синусовой тахикардии);
- гестоз (поздний токсикоз с наличием белка в моче);
- преждевременные роды или переношенная беременность;
- во время родов используют, когда назначена стимуляция родовой деятельности;
- маловодие или многоводие;
- ЗВУР плода (внутриутробная задержка развития);
- допплерометрия выявила нарушения кровотока в артериях;
- раннее созревание плаценты;
- гинеколог при аускультации наблюдает замедление, ускорение ритма, другие нарушения.
Если ЧСС плода в ответ на сокращения матки становится реже, это может свидетельствовать о нарушениях в маточно-плацентарном кровотоке и гипоксии плода. Особенно опасно уменьшение частоты сокращений до 70 и меньше в течение 1 минуты.
Коричневая вертикальная полоса на животе у беременных: причины возникновения и её виды
Во время вынашивания малыша 90% женщин отмечает появление тёмной полосы в области брюшины. В основном, данная отметка начинает слегка прорисовываться ближе к 12 неделе и становится чёткой ближе к концу третьего триместра. Но стоит отметить, что появление этой полосы зависит от индивидуальных особенностей организма будущей мамы, поэтому некоторые и вовсе говорят о её появлении ещё в самом начале гестации. Чем обусловлено появление вертикальной полосы на животе во время беременности, и как она может отразиться на малыше и течении беременности? Этот вопрос интересует многих женщин.
Причины вырисовывания тёмной полосы на животике беременной женщины
Практически все изменения, происходящие сразу же после зачатия, связывают с изменением гормонального фона и интенсивной выработкой гормонов прогестерона и эстрогенов. Эти гормоны, в свою очередь, стимулируют работу надпочечников, которые продуцируют меланин — пигментный фермент, отвечающий за цвет кожи.
Но почему данная полоса проходит именно вдоль живота? Чтобы ответить на этот вопрос, необходимо немного углубиться в анатомию человеческого тела. Дело в том, что по центру живота проходит белая линия — соединительные волокна, состоящие из коллагена. Эти волокна объединяют между собой прямые мышцы живота, идущие от рёбер до лобка. В период гестации по мере роста живота эти мышцы раздвигаются в стороны, а коллагеновое волокно растягивается, и образуется «просвет». Этот просвет за счёт меланина окрашивается в кофейный цвет.
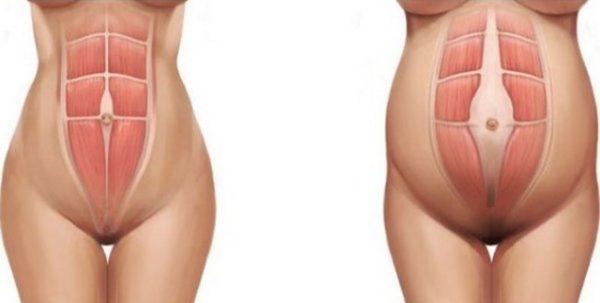
По мере роста живота соединительная ткань растягивается и окрашивается в коричневый цвет
Кроме гормонального всплеска и растяжения соединительных мышц, немаловажную роль в образовании кофейной полоски на животе играют следующие факторы:
- постоянные стрессы и беспокойство во время гестации;
- недостаток витаминов группы B, D, ацетилсалициловой кислоты, а также меди, цинка и ферума;
- генетическая предрасположенность.
К появлению тёмной полосы наиболее предрасположены:
- будущие мамы, живущие в жарких странах с тропическим климатом;
- светловолосые и светлокожие женщины, так как у них количество окрашивающего пигмента меньшее, чем у тёмнокожих;
- женщины, употребляющие в пищу большое количество продуктов с высоким содержанием каротина. Сюда можно отнести: морковь, свёклу, виноград, томаты и прочее.
Видео: тёмная полоса в области брюшной полости во время гестации
Какие виды полос существуют
По характеру окраски средняя линия живота может быть следующей:
- ярко выраженного коричневого цвета с чёткими краями;
- светло-коричневой с размытыми краями.
По длине:
- от лобка до пупка;
- от лобка до рёбер вдоль всего живота.
Иногда в области прохождения данной полосы отмечается повышенное оволосенение кожных покровов.
Как узнать, что Вы беременны или нет без теста в домашних условиях
- Признаки, указывающие на беременность
- Определение пола ребенка по сердцебиению
- Как определить беременность до задержки месячных
- Субъективные признаки беременности
- Самые достоверные признаки наступления беременности
- Народные методы определения беременности
- Основные признаки овуляции
Комментарии
Здравствуйте! Подскажите, пожалуйста, может ли экстренная контрацепция влиять на сбои в последующих циклах?
Хорошо, спасибо! Скажите, пожалуйста, если в прошлом месяце после приема ЭК у меня пошли месячные, то исключен тот факт, что возможна беременность?
Здравствуйте! Подскажите, пожалуйста: после защищенного п.а. м.ч. случайно засунул палец с небольшим количеством спермы во влагалище. В течение часа была принята экстренная контрацепция. Скажите, есть вероятность беременности?
Здравствуйте, я хотела сказать вам у меня было 10 сентября потом нет, а тест показывает одну палочку карасную и другая чуть красная, не видно. Подскажите пожалуйста, что мне делать?
Добрый вечер. Такой вопрос: месячные посл. раз были 03.08.18 — 08.08.18 и после их не было. то есть 42 дня уже задержки. В последние 1,5 недели стали проявляться коричневые выделения. Тесты отрицательные. Скажите что может быть — беременность или воспаление?
Здравствуйте! Подскажите, пожалуйста: произошел акт лишения девственности, но без презерватива (только всунул, лишил и высунул), без окончания, смазка у м.ч. выделяется в малом количестве. Есть ли вероятность забеременеть?
Я не хочу народити, що зробити щоб небуло, може ноги попарити.
Добрый вечер! Перед тем как мы начали стараться над малышом, я посетила гениколога и уролога, что показало все отлично. И когда мы тщательно стали над этим работать у меня начались небольшие сбои с месячными, то на 3 дня раньше или позже, хотя раньше можно было календарь свериться. Последние месячные пошли на 7 дней раньше, что для меня очень неожиданно. И сейчас у меня задержка 5 дней, тест отрицательный. По симптомам тяжело понять так как цистит у меня частенько, обильно кушаю но у меня такое бывает. Немного болит живот, нервная, но опять же я такая и перед месячными бываю. Грудь у меня болит там где мастопатия. Подскажите пожалуйста, что это все может значить?
В этой статье мы раскрывали тему: «как в домашних условиях определить беременность без теста до задержки».
- Вредно ли УЗИ при беременности? Сколько раз можно сделать? — как часто можно делать узи при беременности во втором триместре
- Тонус матки при беременности — причины, симптомы и лечение — как понять что тонус матки при беременности
- Как остановить изжогу во время беременности — изжога при беременности и как ее остановить
- Как оплачивается больничный во время беременности | Юридический портал — как во время беременности оплачивается больничный
- Как правильно делать ванночки с ромашкой — как делать ванночки с ромашкой в гинекологии
- Как работает тест на беременность — как работает тест на беременность
- Как бороться с растяжками во время беременности — как бороться во время беременности с растяжками
- Когда малыш начинает шевелиться — когда малыш начинает шевелиться при беременности
- Как вычислить срок беременности? Ответ ЗДЕСЬ! — как вычислить срок беременности
- Беременность после замершей беременности: главное — подготовиться — как подготовиться к беременности после замершей беременности
← Вредно ли УЗИ при беременности? Сколько раз можно сделать? — как часто можно делать узи при беременности во втором триместреКак выглядит положительный тест на беременность — тест на беременность как выглядит положительный результат →
Диагностика выкидыша
Обследование при подозрении на выкидыш обычно включает осмотр у гинеколога, трансвагинальное УЗИ и анализ на ХГЧ. Обследование подтвердит, был ли выкидыш, а также остались ли в матке части плодного яйца (полный или неполный выкидыш).
Прежде всего врач проведет гинекологическое исследование, чтобы осмотреть влагалище, шейку матки, выявить источник кровотечения, зоны наибольшей болезненности, оценить размеры матки.
Затем, как правило, назначают трансвагинальное ультразвуковое исследование (УЗИ), чтобы точно определить размеры матки, наличие плода или остатков плодных тканей в матке, сердцебиение плода. Для этого во влагалище вводится небольшой зонд — вагинальный датчик. Эта процедура может быть немного неприятной, но обычно не причиняет боли. По желанию можно провести УЗИ абдоминальным датчиком — через стенку живота. Ни тот ни другой тип исследования не повредит плод и не увеличит риск выкидыша.
Кроме того, назначается анализ крови на ХГЧ — хорионический гонадотропин человека. Это гормон, вырабатываемый при беременности. Иногда также определяют уровень прогестерона. Если результат сомнительный, анализы могут повторить через 48 часов. В некоторых случаях сразу подтвердить выкидыш на основании УЗИ и анализа крови невозможно. Например, на ранней стадии развития плода (менее 6 недель). В таком случае рекомендуется повторить обследование через 1–2 недели.
Иногда выкидыш диагностируется в ходе регулярного осмотра в рамках дородового наблюдения. На УЗИ может быть видно, что сердцебиение плода отсутствует или что плод слишком мал для данного срока. Это называется замершей беременностью.
Обследование при привычном невынашивании беременности
3 и более выкидышей подряд называются привычным невынашиванием беременности. В этом случае назначаются дополнительные анализы и обследования для выявления причин невынашивания, хотя примерно у половины женщин установить их не удается. Эти анализы и обследования описаны ниже.
Кариотипирование — это цитогенетическое исследование, которое позволяет изучить структуру и подсчитать количество хромосом. С помощью кариотипирования обследуют обоих партнеров, чтобы выявить хромосомные аномалии — возможную причину потери беременности.
Если анализ выявит патологии хромосом, вас направят к клиническому генетику — специалисту, который занимается генетическим консультированием. Он расскажет о шансах на успешную беременность в будущем, а также о существующих методах лечения, например, экстракорпоральном оплодотворении (ЭКО).
Анализы крови назначаются для проверки содержания в ней следующих веществ:
- лютеинизирующий гормон — участвующий в развитии яйцеклетки;
- антитела к фосфолипидам (АФЛ) и волчаночный антикоагулянт (ВА) — этот анализ проводится дважды с перерывом в шесть недель, до наступления беременности.