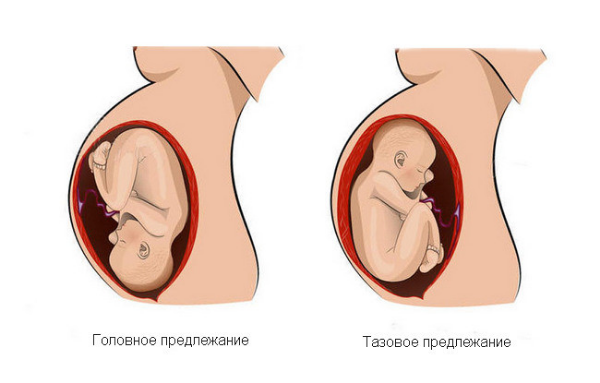
Предлежание плаценты — симптомы и лечение
Содержание:
Ведение беременности
После установления диагноза Т. п. п. при сроке беременности 29—34 нед. и отсутствии противопоказаний рекомендуют проводить комплекс специальных физических упражнений, способствующих повороту плода в головное предлежание. Если после проведения 5—8 занятий корригирующей гимнастики самоповорота плода не происходит, то при отсутствии противопоказаний нек-рые акушеры рекомендуют производить профилактический наружный поворот на головку по методике Б. А. Архангельского (см. Акушерский поворот). Однако в наст, время число сторонников наружного поворота уменьшается.
При неэффективности корригирующей гимнастики женщин с Т. п. п. необходимо госпитализировать при сроке беременности 38—39 нед. для обследования и выбора тактики ведения родов. При этом тщательно изучают акушерский анамнез, уточняют срок беременности, производят наружное и внутреннее акушерское исследование, определяют предполагаемый вес (массу) плода, оценивают размеры таза. По показаниям производят рентгенопельвимет-рию (см. Пелъвиметрия), позволяющую определить истинные размеры таза; при этом особое значение имеют форма входа в малый таз, размер истинной конъюгаты, поперечный диаметр полости таза и переднезадний размер выхода из таза. Кроме того, уточняют характер предлежащей части плода, его размеры, выявляют нек-рые пороки развития плода (анэнцефалию, гидроцефалию).
Течение беременности и особенности развития плода
М. б. может протекать нормально, однако нередко осложняется. Часто наблюдаются самопроизвольные аборты (см.), преждевременные роды (см.), токсикозы (см. Токсикозы беременных). При М. б. даже при неосложненном тече-нии женщина может чувствовать усталость, появляются одышка, учащенное мочеиспускание, запоры вследствие значительного увеличения размеров матки. Эти явления усиливаются при многоводии (см.), появляется тахикардия и другие характерные для него симптомы.
Развитие плодов, как правило, более или менее равномерное, разница их в весе небольшая. Иногда наблюдается резко выраженная неравномерность их развития, связанная с наличием анастомозов между сосудами плацент плодов; при различной интенсивности сердечной деятельности плодов кровоснабжение одного из них значительно лучше, вследствие чего второй плод отстает в развитии и даже может погибнуть (см. Антенатальная патология). Таков, по всей вероятности, механизм редкой формы недоразвития одного плода из двойни — так наз. бумажного плода (бесформенного образования, обнаруживаемого в плодных оболочках родившегося последа). При однояйцовой, моноамниотической двойне возможно неполное расщепление зародышевого зачатка, в результате чего возникают пороки развития (см.) в виде сросшейся двойни. Срастание плодов бывает в области головки (краниопаги), области таза (пигопаги, ишиопаги), области туловища (торакопаги, стереопаги и др.).
Рис. 3. Схематическое изображение наиболее частого расположения плодов в матке при многоплодной беременности: продольное положение и головное предлежание близнецов.
Расположение плодов в матке при М. б. может быть различным: чаще оба плода находятся в продольном положении и головном предлежании (рис. 3). Возможны другие варианты: один плод в головном предлежании, другой — в тазовом: оба плода в тазовом предлежании; один плод в головном предлежании, второй — в поперечном положении; тазовое предлежание одного плода и поперечное положение другого; оба в поперечном положении.
Диагноз в ранние сроки беременности труден. Он основывается на динамическом наблюдении; при увеличении размера матки, не соответствующего сроку беременности, необходимо провести дифференциальную диагностику с многоводием (см.), пузырным заносом (см.), миомой матки (см.). В подобной ситуации диагноз устанавливают с помощью ультразвукового исследования (см. Ультразвуковая диагностика), дающего возможность определить М. б. в самые ранние сроки (с 2,5 нед.). После 10 нед. беременности можно регистрировать сердечные комплексы плодов с помощью электрокардиографии (см. Плод). В конце беременности диагностическое значение имеет увеличение окружности живота, не соответствующее сроку беременности при одном плоде, ощущение движений плода и прощупывание мелких его частей в разных отделах живота, определение матки седловидной формы, борозды между плодами, определение трех или больше крупных частей плода, наличие в разных местах матки двух пунктов отчетливых сердечных тонов с разницей в частоте на 10 сердечных сокращений в минуту и более и так наз. зоны молчания между ними. Рентгенографию для выявления М. б. применяют исключительно редко и только по показаниям в конце беременности.
Механизм родов
При ягодичном предлежании в конце беременности и в начале родов ягодицы плода обычно вступают в таз таким образом, что поперечный их размер совпадает с одним из косых размеров входа в таз. Продвижение плода по родовому каналу начинается обычно после излития околоплодных вод (см.).
Рис. 2. Схематическое изображение некоторых моментов механизма родов при ягодичном предлежании плода: а — боковое сгибание поясничного отдела позвоночника плода и прорезывание ягодиц (второй момент); б — внутренний поворот плечиков (третий момент); в — прорезывание головки (шестой момент).
При ягодичных предлежаниях в механизме родов различают шесть моментов. Первый момент — внутренний поворот ягодиц — начинается при их переходе из широкой части полости малого таза в узкую. Поворот совершается таким образом, что в выходе из таза ягодицы располагаются своим поперечным размером в прямом размере таза; ягодица, обращенная кпереди, подходит под лонную дугу, обращенная кзади — устанавливается над копчиком. Второй момент — боковое сгибание поясничного отдела позвоночника плода; при этом ягодица, обращенная кзади, выкатывается над промежностью и вслед за ней из-под лонного сочленения окончательно рождается ягодица, обращенная кпереди (рис. 2, а). Третий момент — внутренний поворот плечиков и наружный поворот туловища — завершается установлением плечиков в прямом размере выхода из малого таза; при этом переднее плечико плода подходит под лонную дугу, а заднее — устанавливается впереди копчика над промежностью (рис. 2, б). Четвертый момент — боковое сгибание шейно-грудного отдела позвоночника — приводит к рождению плечевого пояса и ручек. Пятый момент — внутренний поворот головки — характеризуется вступлением головки косым размером в косой размер входа в таз, противоположный тому, в к-ром проходили плечики. При переходе из широкой в узкую часть таза головка совершает внутренний поворот, в результате к-рого стреловидный шов устанавливается в прямом размере выхода из таза, а подзатылочная ямка — под лонным сочленением. Шестой момент — сгибание головки — приводит к прорезыванию (рождению) головки обычно малым косым, реже прямым размером (рис. 2, в).
При ножных предлежаниях механизм родов отличается от описанного тем, что из половой щели первыми показываются не ягодицы, а ножки или ножка. Появление ножек из вульварного кольца указывает на вскрытие плодного пузыря и вступление ягодиц в малый таз. Однако это не означает, что маточный зев раскрылся полностью. При полном раскрытии маточного зева и рождении ножек до колен ягодицы вступают в таз, в вульварном кольце показывается бедро и дальше процесс идет так же, как при ягодичном предлежании.
Родовая опухоль при тазовых предлежаниях располагается на ягодицах или ножках.
Диагностика предлежания плаценты
Анамнез. Диагностика предлежания плаценты начинается со сбора акушерско-гинекологического анамнеза
Стоит обратить внимание на наличие в нём перенесённых воспалительных процессов в матке и придатках, дисфункций яичников, аномалий развития матки, перенесённых абортов и операций (удаление миоматозных узлов, кесарево сечение) и осложнений после них
Жалобы. Главный симптом, который указывает на предлежание плаценты — безболезненные кровотечения из половых путей во второй половине беременности, которые периодически повторяются. Обычно это признак полного предлежания плаценты. При частичном предлежании кровотечения, как правило, появляются в конце беременности или с началом родовой деятельности. Безболезненное кровотечение в III триместре беременности, независимо от его интенсивности, должно рассматриваться как следствие предлежания плаценты до тех пор, пока диагноз не уточнён окончательно .
Осмотр врачом. Наружное акушерское исследование. Подозрение на аномальное расположение плаценты должно возникнуть при неправильном положении плода и высоком расположении предлежащей части плода (головки) над входом в малый таз. При пальпации головка ощущается не так чётко: как будто через губчатую ткань (стенки матки и плацента), и её можно принять за тазовый конец.
Состояние плода. При расположении плаценты в нижнем сегменте по задней стенке предлежащая часть часто выступает над лоном, смещаясь кпереди. Когда головка смещается кзади и к мысу, появляется ощущение сопротивления, что может привести к урежению сердцебиения плода. Однако диагностическая ценность указанных признаков низкая.
Влагалищное исследование беременной. Имеются чёткие диагностические признаки (наличие плацентарной ткани в области внутреннего зева), указывающие на аномальное расположение плаценты. Однако такое исследование необходимо проводить максимально бережно с целью предотвращения кровотечения. Если УЗИ показало полное предлежание плаценты, то от влагалищного исследования стоит вовсе отказаться.
Инструментальные методы исследования. Самым безопасным и наиболее объективным методом диагностики предлежания плаценты является ультразвуковое исследование (УЗИ).
УЗИ-диагностика предлежания плаценты
С помощью УЗИ возможно не только установить факт и вариант предлежания плаценты (полное, частичное), но и оценить размеры, площадь, структуру и степень зрелости плаценты, определить степень отслойки, а также узнать о «миграции плаценты» .
Метод точен на 98 %. Результат может быть ложноположительным при переполненном мочевом пузыре, поэтому в случае сомнений нужно повторить ультразвуковое исследование при опорожнённом мочевом пузыре .
Раньше применялись непрямые методы исследования (цистография, ангиография, использование радиоизотопов), но ультразвуковая диагностика вытеснила их.
При обнаружении неправильного расположения плаценты проводят динамический ультразвуковой контроль для оценки процесса «миграции плаценты». Контроль проводиться трансабдоминальным (через переднюю брюшную стенку) или трансвагинальным (через влагалище) доступом как минимум трёхкратно в сроках 16, 24-26 и 34-36 недель . Более достоверные результаты дает трансвагинальное УЗИ .
При отслойке плаценты с помощью УЗИ можно определить наличие гематомы (скопления крови) между плацентой и стенкой матки, если не произошло кровотечение из полости матки.
На каком сроке ставят диагноз предлежание плаценты
Диагноз ставят с 20 недель, так как 80 % предлежаний плаценты и низкое её расположение в ранних сроках беременности к доношенному сроку исчезают.
Роды
Роды при М. б. обычно совершаются через естественные родовые пути и чаще протекают нормально: после раскрытия шейки матки рождается сначала один плод, затем наступает изгнание следующего. Однако нередки осложнения: несвоевременное излитие околоплодных вод п выпадение мелких частей первого плода, слабость родовых сил вследствие перерастяжения матки, гипоксия плодов (см. Асфиксия плода и новорожденного), преждевременная отслойка плаценты второго плода после рождения первого (см. Преждевременная отслойка плаценты), запоздалый разрыв оболочек второго плода, гипотоническое кровотечение в последовом и раннем послеродовом периодах (см. Гипотонические кровотечения).
Для регуляции сократительной деятельности матки и обезболивания родов при М. б. применяют электроаналгезию (см. Электроанестезия), спазмолитические средства (см.), проводят профилактику гипоксии плода
Плодный пузырь первого плода вскрывают осторожно и медленно выпускают околоплодные воды; период изгнания ведут выжидательно. При возникновении осложнений со стороны матери или плода период изгнания первого плода ускоряют оперативными методами — наложением вакуум-экстрактора (см
Вакуум-экстракция), акушерских щипцов (см.), извлечением плода за тазовый конец (см. Тазовые предлежания плода). После рождения первого плода тщательно перевязывают плодовый и материнский концы пуповины, т. к. при однояйцовой двойне второй плод может погибнуть от кровопотери через сосуды пуповины первого плода, если его пуповина не перевязана.
После рождения первого плода определяют положение, предлежащую часть и состояние второго плода. При хорошем состоянии роженицы и плода, продольном его положении роды ведут выжидательно. Через 10—20 мин. после рождения первого плода при появлении тонуса матки и возобновлении схваток вскрывают плодный пузырь второго плода (околоплодные воды выпускают медленно) и предоставляют роды естественному течению. При поперечном положении второго плода осуществляют поворот на ножку (см. Акушерский поворот). Поворот плода на ножку и немедленное его извлечение производят также при возникновении гипоксии плода или кровотечении из родовых путей при расположении головки плода над входом в таз; если головка плода находится в полости малого таза, роды заканчивают наложением акушерских щипцов. При тазовом предлежании плода его извлекают за ножку или паховый сгиб. При сросшихся двойнях иногда роды происходят самопроизвольно (сращение головками, ягодицами при малом размере плодов), иногда роды невозможны и приходится прибегать к плодоразрушающей операции. При одновременном вступлении в таз головок двух плодов или при ягодичном предлежании первого плода и головном положении второго — родоразрешение возможно только путем декапитации первого плода (см. Декапитация).
Особого внимания требует последовый период. Сразу же после врезывания предлежащей части второго плода с целью профилактики гипотонического кровотечения роженице вводят внутривенно капельно 1 мл метилэргометрин или окситоцина с 500 мл изотонического р-ра хлорида натрия. При возникновении кровотечения немедленно принимают меры к удалению последа из матки (см. Последовый период). Родившиеся последы тщательно осматривают, чтобы убедиться в их целости и установить однояйцовое или двуяйцовое происхождение двойни. Двуяйцовые близнецы могут быть однополыми и разнополыми, иметь одинаковую или разную группу крови; внешне, как правило, они не похожи друг на друга. Однояйцовые близнецы всегда однополы, внешне очень похожи друг на друга; группа крови у них одинаковая.
В первые часы после родов внимательно наблюдают за состоянием родильницы, тонусом ее матки и количеством кровяных выделений из половых путей.
Особенности строения плодного яйца
Рис. 1. Схематическое изображение биамниотических плодов: у каждого плода имеются отдельные амниональная и хориональная оболочки; слева — у каждого плода имеется собственная децидуальная оболочка (указана стрелками); справа — децидуальная оболочка общая для обоих плодов (указана стрелкой).
Рис. 2. Схематическое изображение последа при разнояйцовой двойне: перегородка между двумя амниотическими полостями состоит из четырех оболочек — двух амнионов (1) и двух хорионов (2).
При М. б. каждое плодное яйцо после внедрения в децидуальную оболочку (см.) образует свои амниональную и хориональную оболочки (см. Плодные оболочки), из к-рых у каждого плода развивается своя плацента (см.) с самостоятельной сетью сосудов; капсульная децидуальная оболочка может быть общая у всех плодов или отдельная у каждого (рис.1). Однояйцовые близнецы могут быть биамниотическими— у зародышей образуются отдельные амнионы и они остаются обособленными, или моноамниотическими, т. е. образуется общая амниотическая полость для обоих зародышей; хориальная пластинка у однояйцовых близнецов общая (монохориальные близнецы). О том, была ли двойня двуяйцовой или однояйцовой, судят по результатам осмотра последа: для двуяйцовой двойни характерно наличие отдельных или соприкасающихся плацент, перегородка между плодными мешками состоит из 4 листков; для однояйцовой двойни характерна общая плацента, перегородка состоит из 2 листков (рис. 2).
Прогноз
Перинатальная смертность при Т. п. п. в среднем равна 80 —120 ‰. Интра- и постнатальная смертность при использовании ручного пособия колеблется от 33 до 92 ‰, при извлечении плода — от 200 до 250 ‰, т. е. почти каждый четвертый ребенок погибает.
Детей, рожденных в тазовом предлежании, следует относить к группе высокого риска, т. к. перинатальная смертность (см.) при этой патологии в 3—5 раз выше, чем при родах в затылочном предлежании. Для оказания новорожденным реанимационной помощи желательно присутствие во время родов не только акушера и анестезиолога, но и педиатра (неонатолога)
При совместном осмотре оценивается состояние новорожденного, особое внимание уделяется выявлению признаков внутричерепной травмы, нарушения мозгового кровообращения. В 20— 22,5% случаев у новорожденных имеется дисплазия тазобедренных суставов, в два раза чаще наблюдается нарушение неврол
статуса и задержка моторного развития.
Материнская смертность (см.) при Т. п. п. связана с теми же причинами, что и при головном предлежании (см. Роды).
Прогноз
При М. б. прогноз для матери и особенно для плодов может оказаться неблагоприятным. Для матери прогноз определяется тяжестью токсикоза, длительным течением родов, возможностью развития гипотонического кровотечения, послеродовыми заболеваниями септического характера (см. Послеродовые заболевания).
Плоды при М. б. часто погибают вследствие преждевременных родов; оперативное вмешательство при ведении родов у рожениц с многоплодием иногда неблагоприятно отражается на здоровье новорожденного.
Профилактика осложнений. Беременные с многоплодием требуют тщательного наблюдения в условиях женской консультации. При осложненном течении беременности (токсикозы, угроза выкидыша и др.) необходима срочная госпитализация в отделение патологии беременных для соответствующего лечения.
См. также Беременность, Роды.
Библиография: Бройнунг М. Анализ причин преждевременных родов, многоплодия и мертворождений, Вопр. охр. мат. и дет., т. 15, № 12, с. 40, 1970, библиогр.; Генетико-статистический анализ многоплодия у человека, Генетика, т. 12, № 9, с. 118, 1976, библиогр.; Демидов В. Н. и Ф e д e р 3. М. Особенности гемодинамики при многоплодной беременности, Вопр, охр. мат. и дет., т. 21, № 11, с. 67, 1976; Капралова Р. С. Диагностика многоплодной беременности, Акуш, и гинек., № 8, с. 62, 1977; С ы р о в а т к о Ф. А. и др. Вспомогательные методы диагностики многоплодной беременности, там же, № 4, с. 66, 1969.
Возможные осложнения
При производстве наружного акушерского поворота возможны следующие осложнения:
1. Начавшаяся асфиксия плода. Операцию следует прекратить. Провести лечение внутриутробной асфиксии плода.
2. Преждевременная отслойка нормально расположенной плаценты. Акушерский поврот следует прекратить, тщательно следить за состоянием беременной и плода. При нарастании явлений — срочное кесарево сечение.
3. Появление признаков разрыва матки. Манипуляции следует прекратить. При установлении диагноза разрыва матки показано срочное чревосечение.
При выполнении наружно-внутреннего (комбинированного) поворота плода также возможны осложнения:
1. При вскрытии плодного пузыря может выпасть петля пуповины. При этом осложнении поворот продолжают, стараясь не прижать пуповину. Вслед за поворотом (при полном раскрытии зева) тут же извлекают плод.
2. Введению руки в полость матки препятствует спазм внутреннего зева. Это осложнение может возникнуть и после того, как рука введена в матку. В данном случае необходимо руку оставить в матке без движения, углубить наркоз и ввести под кожу роженицы 1 мл 0,1% раствора сульфата атропина. Если эти мероприятия не помогают и спазм продолжается, акушер должен вывести руку из матки и отказаться от дальнейших попыток произвести поворот.
3. Вместо ножки выведена ручка. В таком случае на выпавшую ручку надевают петлю из марлевого бинта. Помощник отводит ручку с петлей в сторону головки, а акушер вторично вводит руку в матку, разыскивает и захватывает ножку и производит поворот.
4. Поворот не совершается вследствие недостаточной подвижности плода. В таком случае прекращают все манипуляции во избежание разрыва матки и роды ведут в дальнейшем в зависимости от особенностей их течения.
5. Самым опасным осложнением во время производства акушерским поворотом является разрыв матки (см. Роды), который обычно наступает, когда операцию совершают при недостаточной подвижности плода или извлечение его производят при неполном раскрытии наружного зева шейки матки. Профилактика этого тяжелого осложнения должна заключаться в точном соблюдении условий, необходимых для производства операции поворота.
См. также Акушерские операции, Беременность, Роды.