Предлежание плода: аномалии
Содержание:
- Какие упражнения подойдут в первые недели для кормящей мамы?
- Таблица ЧСС эмбриона по неделям
- Почему возникает предлежание плаценты
- Факторы, приводящие к осложнениям беременности
- Причины формирования тазового предлежания плода
- Трофобласт
- БОЛЕТЬ НЕ МОДНО!
- Причины гипоксии плода
- Подходы к диагностике головного предлежания плода
- Риски низкой плацентации
Какие упражнения подойдут в первые недели для кормящей мамы?
Период кормления грудью наступает практически у всех женщин, именно поэтому актуальным является вопрос, можно ли заниматься спортом при ГВ. Многие боятся делать активные движения сразу после родов, сохраняя количество молока в норме. Существует список активности, которой можно заниматься в первые недели после родов:
- Дыхательная гимнастика.
- Восстановительная гимнастика.
- Упражнения Кегеля.
- Упражнения для ежедневной гимнастики.
Каждая активность положительно воздействует на организм, не препятствуя поступлению грудного молока и кормлению ребенка.
Восстановительная гимнастика
Восстановительная гимнастика предполагает выполнение упражнений на все мышечные группы, соблюдая медленный темп и умеренную активность. Существует приблизительный комплекс гимнастики, на который нужно ориентироваться:
- Лежа на спине, руки вдоль туловища. Выполняется выдох, живот максимально втягивается, делается вдох и расслабление. Упражнение называется «Вакуум».
- Лежа на кровати, руки в стороны. Грудная клетка приподнимается, лопатки сводятся, голова на подушке. Делаем выдох, и возвращаемся в начальную позу.
- Лежа на спине выполняется упражнение «Велосипед». Здесь нет ограничений по времени, ориентироваться нужно на личную усталость.
- Перекатывание на кровати. Нужно повернуться боком на одну сторону, затем на другую.
Такие упражнения разрешено делать со второй недели, при условии отсутствия противопоказаний. В первую неделю врачи все же рекомендуют поберечь себя и не совершать лишних движений.
Дыхательные упражнения
Дыхательная гимнастика направлена на улучшение кровообращения, ускорение обменных процессов, укрепление мышц брюшного пресса. Пример упражнения на дыхание:
Руки располагаются на ребра под грудью, делается медленный, но глубокий вдох через нос, надувая живот. Затем делается медленный выдох через рот, втягивается пупок
Важно, чтобы во время выполнения упражнений плечи были неподвижными
Упражнения Кегеля
Не все слышали о данной методике, но она действительно благоприятно воздействует на весь организм. Такие упражнения разрешено выполнять с шестой недели после беременности, они направлены на уменьшение размеров влагалища, восстановление мышц тазового дна, укрепление брюшных мышц.
Первая часть упражнений происходит в любой удобной позе. Нужно максимально сжать мышцы малого таза, задержав их в течение 20 секунд, после чего отпустить. Нужно сделать 5 таких подходов. В день разрешено выполнять до 5 раз.
Вторая часть упражнения выполняется в период мочеиспускания
Важно прервать поток мочи путем сжатия мышц тазового дна. Такие прерывания за весь процесс нужно сделать 2-3 раза
Комплекс упражнений для повседневной гимнастики
Простые упражнения для поддержания тонуса организма можно выполнять ежедневно со второй недели после родов. Многие женщины задаются вопросом, можно ли кормящей маме сразу заниматься спортом после родов, и не повлияет ли это на ребенка. О спорте после родов нужно на время забыть, показана только незначительная физическая нагрузка в виде простых упражнений на все мышечные группы, разберем их:
- Из положения лежа на спине, нужно согнуть колени. На выдохе немного приподнимается таз, на вдохе – опускается.
- Лежа на животе, поочередно сгибается каждая нога в колене. На каждую ногу 10 повторений.
- Нужно лечь на кровать и взяться руками за ее боковую часть. Ноги сомкнуты в коленях. Ступни не отрываются от матраса, выполняются поочередные наклоны сомкнутых вместе ног вправо и влево, 5-10 раз.
Такая гимнастика занимает до 15 минут, но дает положительные результаты. Уже через несколько недель молодые мамочки будут замечать первые изменения в своем самочувствие, смогут наблюдать прилив сил и новые возможности для физической активности.
Таблица ЧСС эмбриона по неделям
Сердцебиение плода при беременности проверяют каждой женщине, стоящей на учете. Этот показатель позволяет:
- подтвердить сам факт беременности. После первой задержки женщина отправляется на диагностику. По УЗИ уже с 3-й недели можно услышать стук сердца. Если сердечная деятельность плода не наблюдается, через некоторое время снова делают УЗИ. Отсутствие сердцебиения говорит о замершей беременности;
- оценить состояние плода. Сердечко ребенка чутко реагирует на изменения. Стресс, заболевание матери, количество кислорода в окружающем пространстве, фазы сна и отдыха сразу отражаются на ЧСС. Если сердечко бьется слишком часто долгое время, нарушено кровоснабжение плода. Если замедлено, это говорит об ухудшении состояния малыша. Методы правки во многом зависят от того, на каком сроке сердцебиение стало патологическим;
- контроль состояния плода в родах. В процессе родов ребенок испытывает сильную нагрузку и нехватку кислорода. Контроль ЧСС позволяет определить такие трудности, как пережатие пуповиной, отслойку плаценты, и предпринять экстренные шаги для устранения последствий. В родах ЧСС ребенка проверяют после каждой схватки.
Есть поверье, что по ЧСС плода можно определить пол ребенка. Якобы у девочек сердцебиение 150-170 ударов в минуту, а у мальчиков – 130-150. Поэтому многие думают, что если по УЗИ сердце плода 146 ударов в минуту, или, например, 137, 143, значит, родится мальчик. А кто будет при 167 ударах, или 158, 172 – мальчик.
Эта гипотеза никак не подтверждается научно. Пол по ЧСС узнать может быть определен только с достоверностью 50%. ЧСС у мальчиков и девочек отражает способность сражаться с нехваткой кислорода. А половая принадлежность не имеет никакого влияния на эту способность.
Если хочется узнать пол будущего ребенка, обратитесь к специалисту УЗИ. Определить половую принадлежность можно с 15-16 недели.
Частота сокращений сердца меняется не только по фазам активности малыша, но и в зависимости от сроков беременности.
- на 7 неделе норма составляет 115 сокращений;
- на 8-й биение сердца может подскакивать до 170 ударов в минуту;
- на сроке 11 недель ЧСС обычно держится на 150 ударах. Допустимы незначительные отклонения в большую или меньшую сторону.
Начиная с тринадцатой недели врачи постоянно и ЧСС по УЗИ, проверяют характер и ритм, расположение сердца.
Со второго триместра частота сокращений стабилизируется и составляет 140-160 ударов. Если пульс быстрый, например, 170-180, это свидетельствует о кислородном голодании. Если низкий, менее 120 – о гипоксии плода.
Наблюдение у врача
Норма пульса малыша:
| Недели беременности | Количество сокращений в минуту |
| 4-6 | 80-85 |
| 6 | 100-135 |
| 7 | 115-130 |
| 8 | ЧСС 150 ударов в минуту. Показатели до 170 – в пределах нормы. |
| 9-10 | 170-190 |
| 11-40 | 140-160 |
Таким образом, количество 125 ударов является нормой для начальных сроков беременности. На поздних он считается слабым и требует дополнительного обследования.
А пульс 153, 162, 166 ударов в минуту естественный для сроков 11-40 недель, для 4-7-й он патологический.
Можно узнать пол плода
При определении ЧСС врач оценивает не только сердцебиение плода, но учитывает дополнительные факторы: наличие заболевания у матери, время прослушивания, спит малыш или находится в активном состоянии.
Когда будущая мама захочет послушать, как бьется сердце ребенка, необязательно посещать поликлинику. Звук эмбрионального развития можно услышать следующими способами:
стетоскоп. Обычная акушерская трубочка стоит недорого и позволяет прослушать сердечко малыша. Потребуется терпеливый помощник
Важно научиться отличать сердце от звуков движений ребенка, пульса, перистальтики матери. Эффективен с 18-25 недели;
фетальный допплер
Подойдет тем, у кого нет времени на освоение стетоскопа. Портативный ультразвуковой детектор работает по принципу КТГ, только не дает графическое изображение. В комплекте обычно есть наушники. Этот прибор действует с 8-12 недели, а пользоваться им можно вплоть до 38-39-й;
приложив ухо к животу. Метод подходит для поздних сроков, в 3-м триместре. Место прикладывания зависит от расположения плода. Если малыш лежит головой вниз, приложите ухо в месте ниже пупка. При тазовом предлежании – выше. Обычно этим методом пользуются мужчины, чтобы услышать зарождающуюся в утробе жизнь.
Почему возникает предлежание плаценты
Когда оплодотворенная яйцеклетка попадает из маточной трубы в тело матки, она естественным образом оказывается в самом ее верху, где и находятся выходы из труб. Обычно прикрепление плодного яйца к стенке матки происходит немедленно, именно поэтому плацента в большинстве случаев оказывается закрепленной сверху, у дна матки.
Но почему прикрепление не происходит там, где предусмотрено природой? Причина в повреждении внутреннего слоя эндометрия. Это может быть следствием:
-
воспаления;
-
операции (аборта, кесарева сечения, удаления новообразований или вросшей плаценты во время предыдущих родов);
-
новообразований (например, миомы матки)
-
эндометриоза;
-
пороков развития матки;
-
многоплодной беременности.
Факторы, приводящие к осложнениям беременности
Осложнения во время беременности появляются по самым различным причинам. К наиболее значимым из них относятся:
- Генетические нарушения. Этот фактор может носить как случайный, так и наследственный характер. В первом случае подразумевается патология генов плода, появившаяся в результате их случайной рекомбинации из геномов здоровых родителей в момент оплодотворения. Наследственные генетические нарушения передаются эмбриону от его матери и отца, при этом в семье они могут наблюдаться в течение нескольких поколений. Например, наличие родственников с задержкой умственного развития повышает генетический риск осложнения беременности с патологией плода аналогичного характера.
- Инфекции. Вирусные, бактериальные, грибковые заболевания — частая причина патологий, возникающих во время беременности. Попадая в организм матери, инфекционные возбудители провоцируют иммунный ответ, который может воздействовать и на ребенка. Сами они также оказывают негативное влияние на здоровье плода, причем на всех стадиях его развития — от зачатия до родов. Инфекции могут вызывать различные патологические явления в репродуктивной системе женщины, мешающей ей нормально зачать, выносить и родить здорового малыша.
- Заболевания различной природы. Помимо инфекций, негативно повлиять на протекание беременности могут другие врожденные и приобретенные патологии. Сахарный диабет, высокое артериальное давление (гипертензия), аномалии развития органов репродуктивной системы, заболевания сердца и сосудов, почек, печени, доброкачественные и злокачественные новообразования, психические нарушения часто приводят к выкидышам, физической или психической неполноценности рожденного ребенка.
- Вредные привычки. Употребление алкоголя и наркотических веществ (особенно систематическое), курение одного или обоих родителей — еще один распространенный фактор, вызывающий патологии беременности. Этиловый спирт, психотропные вещества, никотин, а также находящиеся в составе спиртных напитков, сигарет и наркотиков примеси обладают канцерогенным и тератогенным действием. Помимо непосредственного риска выкидыша или замершей беременности, они оказывают долгосрочные эффекты, которые могут проявиться у ребенка в подростковом или взрослом возрасте. Одним из самых частых таких последствий является алкогольный синдром плода, проявляющийся в задержке умственного развития, лицевые дефекты, антисоциальное поведение.
- Прием лекарственных препаратов. Осложнить зачатие, вынашивание и роды могут медикаменты, которые принимает женщина в период вынашивания ребенка. К сожалению, многие лекарства имеют выраженный тератогенный эффект, который необходимо учитывать при их назначении. При выпуске каждого препарата предусмотрены его клинические испытания на выявление побочных воздействий на плод. Проблема в том, что далеко не все производители фармацевтики проводят полноценные тесты на тератогенность. Например, широко известна история со снотворным “Талидомид”, который в середине прошлого века привел к массовым случаям рождения детей с аномалиями развития в США.
- Возрастные изменения. Оптимальный возраст для вынашивания здорового ребенка — 20-35 лет. В этот период репродуктивная система женщины наиболее активна, а сама будущая мама психологически подготовлена к беременности. Более ранний и поздний срок наступления беременности существенно повышает риск выкидыша или рождения ребенка с пороками развития. Так, зачатие после 35 лет увеличивает вероятность появления малыша с синдромом Дауна. Ранняя беременность также несет определенные риски, связанные с незрелостью репродуктивной системы будущей мамы.
- Социальное положение. На течение беременности оказывает влияние условия, в которых живет будущая мама. Низкое социальное положение, тяжелая работа, недоедание повышают физическую и эмоциональную нагрузку на женщину. Малый финансовый доход ограничивает ее доступ к современной медицине, заставляет трудиться в период вынашивания, в том числе заниматься предоставлением сексуальных услуг за деньги. Кроме того, часто матери живут в антисанитарных условиях, где велика вероятность заболеть инфекцией.
Среди прочих факторов, повышающих риск осложнения беременности, можно упомянуть неблагоприятную экологическую обстановку, сильный и/или постоянный эмоциональный стресс, случайно или намеренно нанесенные (в том числе посторонними лицами) травмы, нерациональное питание и т. д. Эти причины могут наблюдаться у конкретной женщины как по-отдельности, так и в комплексе — во втором случае существенно усложняется диагностика патологий.
Причины формирования тазового предлежания плода
Причины до настоящего времени недостаточно изучены. В норме матка имеет овоидную форму с большим диаметром у дна.
Живой плод тоже представляет собой овоид (с большим овалом у тазового конца). В норме плод приспосабливается к форме матки,
устанавливаясь в головном предлежании к 21-24 нед беременности, однако это положение остается неустойчивым до 32-33 нед.
Окончательно предлежание плода устанавливается в 35-36 недель беременности. Различные изменения формы матки
способствуют неправильному положению плода, в том числе и установлению тазового предлежания.
Читайте еще:
Этиологические факторы делят на материнские, плодовые и плацентарные.
К материнским факторам относят: узкий таз, опухоли матки или яичников, аномалии развития матки (перегородки, двурогая матка и др.),
снижение или повышение тонуса матки, рубец на матке после операций, в том числе кесарева сечения и др.
Есть мнение (Е.В. Борюхина, 1982), что причиной тазового предлежания плода является недостаточная
готовность организма женщины к родам, что обычно проявляется равномерным (низким или высоким) или неравномерным
тонусом матки с гиперактивностью ее в нижнем маточном сегменте.
К плодовым факторам относят: задержку внутриутробного развития, врожденные аномалии плода ( пороки сердечно-сосудистой системы,
аномалии центральной нервной системы, аномалии мышечно-скелетной системы и др.), смерть плода, особенности его вестибулярного аппарата,
многоплодие, хромосомная патология, низкий вес плода и др. Взаимосвязь тазового предлежания с низким весом плода
может быть обусловлена тем, что многие плоды, которые в сроки 26-36 недель беременности находящиеся в тазовом предлежании,
могли бы перевернуться в головное, если бы не произошли преждевременные роды.
Плацентарные факторы включают предлежание плаценты, расположение ее в области дна или углов матки,
маловодие или многоводие, патологию пуповины (обвитие: абсолютная или относительная короткость) и др.
Одной из возможных причин тазового предлежания является наследственная предрасположенность, так как часто беременные
с тазовым предлежанием плода сами родились в тазовом предлежании.
Повторные роды в тазовом предлежании отмечаются в 14-22,5% случаев, что свидетельствует о влиянии тех
же факторов риска, что и при предыдущих беременностях.
Кроме этого, существуют так называемые «необъяснимые причины» тазовых предлежаний, которые составляют не менее 50%.
Диагностика. Диагноз тазового предлежания плода устанавливается на основании данных анамнеза, наружного и внутреннего
акушерского исследования, электрокардиографии плода, амниоскопии, рентгенографии. Но наиболее информативен
в области диагностики тазового предлежания ультразвуковой метод.
Внедрение в акушерскую практику современных методик ультразвукового исследования позволяет уточнить вариант
азового предлежания плода, определить возможную причину (пороки развития матки и опухоли матки, локализация плаценты и др.),
оценить функциональные возможности плода с помощью допплерометрии и кардиотокографии.
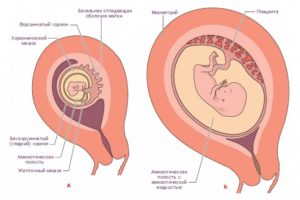
Трофобласт
В начале второго месяца эмбриогенеза трофобласт имеет большое количество вторичных и третичных ворсинок, которые придают ему лучистый вид. Ворсинки погружены в мезодерму хорионической пластинки, а на периферии прикрепляются к материнской децидуальной оболочке с помощью внешнего слоя цитотрофобласта. Поверхность ворсинки покрыта синцитием, лежащим на одном слое клеток цитотрофобласта, покрывающего сердцевину ворсинки, образованную васкуляризированной мезодермой. Капиллярная система сердцевины стволовых ворсинок вступает в контакт с капиллярами хорионический пластинки и соединительной ножки, давая начало внезародышевой сосудистой системе.
В течение следующих месяцев от стволовых ворсинок отрастают многочисленные мелкие веточки в окружающие лакунарные и межворсинчатые пространства. Сначала эти ворсинки примитивные, но до начала четвертого месяца клетки цитотофобласта и некоторые соединительнотканные клетки исчезают. Таким образом, материнскую и плодовую сосудистую систему разграничивают только синцитий и эндотелиальная стенка кровеносных сосудов ворсинок хориона.
Синцитий может утончаться, и большие его сегменты с несколькими ядрами отрываются, попадают в межворсинчатые кровяные лакуны. Такие обломки — синцитиальные узлы — попадают в материнскую сосудистую систему и конечно дегенерируют, не оказывая никаких симптомов. Исчезновение клеток цитотрофобласта начинается от меньших ворсинок и переходит на большие. Хотя некоторые элементы цитотрофобласта остаются в больших ворсинках, они не участвуют в обмене веществ между материнской и плодовой системами кровообращения.
БОЛЕТЬ НЕ МОДНО!
Заболевания шейки матки обычно протекают без симптомов, но даже при установлении диагноза женщины зачастую игнорируют проблему и откладывают визит к врачу. Это может быть опасно для здоровья, а в некоторых случаях даже может угрожать их жизни. Наши специалисты диагностируют и успешно проводят лечение всех заболеваний шейки матки от эрозии до дисплазии. Мы знаем, как победить заболевания, вызванные ВПЧ и как предотвратить их появление (у нас вы можете сделать прививку от ВПЧ).
Если вы заподозрили у себя такую неприятность как половая инфекция – немедленно обратитесь к врачу. Опытный доктор не только поставит точный диагноз, но и назначит эффективную схему лечения. Гарднереллез, генитальный герпес, гонорея, уреаплазмоз, хламидиоз – все эти и многие другие инфекции успешно лечатся нашими специалистами.
Мы готовы провести точное и информативное обследование, выявить существующие проблемы, назначить правильное лечение и сделать все, чтобы вернуть вам здоровье.
Не стоит оставаться с проблемами здоровья один на один, помните, что есть специалисты, которым вы можете доверить такой важный момент как забота о себе.
Клиника доктора Назимовой – это коллектив внимательных профи, которые приложат максимум усилий, чтобы вы были здоровы!
Причины гипоксии плода
С момента зачатия организмы матери и ребенка составляют единую систему. И от состояния здоровья женщины, нормального течения беременности во многом зависит здоровье будущего крохи. Внутриутробная гипоксия плода развивается на фоне нарушений кровоснабжения в организме женщины. Недостаточность кровотока провоцирует кислородное голодание плода и вызывает опасные процессы.
Это может происходить по разным причинам, среди которых выделяют:
- хронические заболевания женщины;
- патологии беременности.
Эти заболевания относят женщину в группу риска по вероятности развития гипоксии плода при беременности. Патология может возникать также на фоне генетических аномалий у матери, эпилепсии и железодефицитной анемии. Последнее состояние особенно широко распространено у будущих мам. При анемии кровь переносит по организму значительно меньше кислорода, и плод не получает его в достаточном количестве.
pixabay.com  / 
Подходы к диагностике головного предлежания плода
Следить за головным предлежанием плода гинекологи начинают с 28-й недели беременности. Общее исследование выполняется с помощью расположения раскрытой правой ладони врача над симфизом. В таком положении нащупывается плотная круглая часть, которая является головкой плода. О головном предлежании говорит ее размещении над входом в малый таз. Головка плода очень подвижна в маточных водах. Поэтому врачи практикуют дополнительный влагалищный осмотр.
С помощью гинекологического УЗИ выясняют позиция плода, его положение, педлежание, членорасположение, вид плода. Уточнив такие детали, под пупком женщины считают сердцебиение малыша.
Очень важно провести точную диагностику предлежания плода, что главным образом влияет на родовой сценарий.
К стандартному правильному варианту родов относят роды при затылочном переднем головном предлежании плода. При таком диагностическом результате роженице не стоит переживать за соответствие родовых путей и размеров, формы головки плода. Такой вид родов самый безопасный, так как подбородок ребенка спрятан во-внутрь тельца ближе к грудной клетке младенца. Благодаря правильному сгибанию головки родовые пути меньше травмируются, так как головка малыша расположена самым малогабаритным образом. К тому же отмечается дополнительный переворот плода, при котором лицо обращается к крестцу матери, а затылок направлен в сторону лонного сочленения.
Все остальные варианты родов отличаются своей сложностью из-за развернутого головного предлежания плода. Малыш затылком разворачивается к крестцу. В таком случае роды значительно затягиваются по времени, что может стать причиной асфиксии плода либо развития слабой вторичной родовой деятельности. В такой ситуации очень требуется внимательность и опыт от акушеров.
Механика прохождения родов при переднем головном предлежании плода сопровождается прохождением головки малыша, следуя за движением большого родничка. От акушеров требуется усидчивость, умение ожидать, но также экстренно реагировать в критических ситуациях, если возникает опасность жизни и здоровья матери или ребенка.
После диагностики лобного головного предлежания плода роды происходят в основном с помощью хирургического вмешательства. Для женщины такие роды очень мучительные. Естественные роды с такими показаниями грозят грозят глубокими разрывами родовых путей и половых органов. В начале родов при лобном головном предлежании гинекологи стараются выполнить дополнительный разворот плода, но если попытка невозможна, то прибегают к кесареву сечению, производится краниотомия.
Диагностическими показателями к нормальному протеканию родов при лицевом головном предлежании выступают широкие размеры таза женщины, небольшие размеры плода, склонность организма к активной родовой деятельности, обращение подбородка малыша вперед
В таком случае особое внимание уделяется динамике родов, состоянию самочувствия роженицы, тщательно измеряется биение сердца плода на основе кардиотокографии, фонокардиографии. Если при лицевом головном предлежании подбородок является доминирующей точкой по направлению движения, то сразу требуется кесарево сечение
В таком случае возникают очень большие угрозы жизни малыша. Если плод рождается мертвым, то незамедлительно выполняется краниотомия.
Риски низкой плацентации
С низким расположением и даже предлежанием плаценты плод может развиваться нормально до завершения положенного срока вынашивания. Однако риск патологии все же будет повышен
- Из-за того, что плацента располагается низко, повышается вероятность частичной отслойки края плаценты и кровотечения во втором-третьем триместре. Причем объем выделений крови может быть значительным и создать риск для жизни как ребенка, так и мамы.
- Если речь идет только о низкой плацентации при беременности, могут рассматриваться естественные роды с учетом различных факторов – положения ребенка в матке в 37 недель, размеры плода, точное расстояние от края плаценты до внутреннего зева шейки, сопутствующие патологии и т. д.
- При выявлении расстояния от края плаценты до шейки матки в 20 мм и менее показано кесарево сечение в 36 недель.