Острый риносинусит
Содержание:
- Симптомы хронического ринита
- Лечение заболевания
- Лечение
- Виды, формы, типы синусита
- Отомикоз, микоз глотки (фарингомикоз) при сниженном иммунитете
- Этмоидит
- Есть два самых распространенных вида хирургического вмешательства: гайморотомия и эндоскопия. Расскажите, как проходят операции и в чем их отличия?
- Симптомы синусита у ребёнка
- Определение болезни. Причины заболевания
- Симптомы синусита
- Синусит у детей
- Вазомоторный гайморит
- Диагностика
- Причины острого синусита
- Диагностика
- Профилактика
Симптомы хронического ринита
- Катаральный. Похож по своим признакам на острый ринит, но протекает с менее ярко выраженной симптоматикой. Характеризуется постоянными выделениями слизи, поочередной заложенностью пазух носа, частым кашлем.
- Вазомоторный. Имеет специфические симптомы: насморк появляется приступообразно, с периодическим облегчением состояния, также проявляется чихание, слезливость глаз, головные боли. В период приступа насморка отмечаются повышенная потливость, покраснение лица, нервное напряжение, повышение температуры, ощущение онемения или покалывания кожи.
- Гипертрофический. Проявляется затруднением свободного дыхания через нос, болью в голове и пазухах, снижением обоняния и слуха, изменением голоса, высокой утомляемостью, что приводит к проблемам со школьной успеваемостью.
- Атрофический. Это не самая распространенная форма у детей. Проявляется в виде озены («зловонного насморка») — выделения в виде вязкой слизи, сухость в носу, появление корочек с неприятным запахом, носовые кровотечения, затруднение носового дыхания.
- Аллергический. Возникает в ответ на присутствие аллергена и сопровождается систематическим многократным чиханием (в виде приступов), жидкими выделениями, зудом в носовой полости, уменьшением обоняния, заложенностью, обостряющейся ночью.
Лечение заболевания
Аллергический ринит, как и другие ЛОР-заболевания, необходимо лечить с профессиональной помощью, а именно — под контролем и присмотром врача-отоларинголога. Это необходимо в первую очередь затем, чтобы диагноз был поставлен верно, а назначенное лечение было индивидуальным. Если у пациента уже отмечается аллергическая реакция, спровоцировавшая аллергический ринит, то и препараты ему нужно подбираться осторожнее — медикаменты являются одной из обширных групп аллергенов. Если в назначенном лечении окажется препарат, на который появится неподходящая реакция, то опытный врач сразу же сможет подобрать аналог без негативных последствий.
Чтобы отек слизистой спал как можно быстрее, носовое дыхание восстановилось, а здоровье пришло в норму, в ЛОР-клинике назначают физиопроцедуры. В домашних условиях их сделать невозможно (вряд ли у кого-то дома есть масса дорогих специализированных аппаратов). Среди самых действенных процедур лечения выделяют:
- Сокращение слизистой оболочки полости носа;
- орошение слизистой с помощью ЛОР-комбайна;
- инфракрасная терапия полости носа и носоглотки;
- ультрафиолетовое облучение полости носа и носоглотки;
- виброакустическая терапия пазух носа;
- лазерная фотодинамическая терапия полости носа и носоглотки;
- магнитотерапия;
- инфракрасное лазерное воздействие (чрезкожное).
Все эти манипуляции позволяют максимально быстро купировать острое заболевание: очистить слизистую от аллергенов, устранить отек и заложенность, избавить от зуда. В результате восстановленного носового дыхания наладится сон, вернется обоняние и радость жизни вместе с ним.
Однако стоит помнить, что всё это возможно лишь в случае профессиональной помощи в клинике. Самолечение народными средствами и медикаментами для лечения простуд могут не только не принести облегчения, но и значительно ухудшить ситуацию, лишь временно снимая только симптомы заболевания
Так, например, борясь с заложенностью носа с помощью сосудосуживающих спреев, можно получить лекарственную зависимость. Употребляя противовоспалительные травы, можно усугубить аллергическую реакцию, — а вдруг в состав смеси из коробочки входит еще один аллерген? При затяжном воспалении слизистой оболочки полости носа патологический процесс может затронуть и пазухи носа — и здравствуй, гайморит! Игнорирование определенной реакции своего организма может стать причиной развития и других аллергических заболеваний, например, бронхиальной астмы.
И это лишь малая толика осложнений и проблем, которые можно получить, занимаясь самолечением. Доверяйте свое здоровье профессионалам, которые помогут быстро и без лишних проблем устранить симптомы заболевания и его причины.
Лечение
Чтобы определить, как лечить синусит, отоларинголог оценивает степень тяжести болезни. При своевременном обращении за медицинской помощью больные могут рассчитывать на медикаментозное лечение, включающее этиотропную и симптоматическую терапию. Исключение составляют только те случаи, когда болезнь вызвана различными опухолями либо искривлением носа.
Таблетки от синусита представлены различными противоотечными и антигистаминными препаратами. Они устраняют основную причину развития заболевания. Самостоятельный прием таких препаратов приводит к негативным последствиям. Поэтому их назначение и определение курса лечение проводится только врачом-отоларингологом.
Симптоматическая терапия направлена на смягчение и устранение симптоматики. Поэтому в перечень медикаментов, назначаемых при симптоматическом лечении, кроме таблеток входят спреи для носа, противовоспалительные препараты, антисептики, и различные растительные препараты, такие как СинуСтронг.
Антибиотики при синусите входят в этиотропное медикаментозное лечение. Они назначаются при инфекционных воспалениях носовых пазух. Главное при таком лечении – не пропускать прием назначенных лекарств и придерживаться схемы лечения. При выявлении аллергических реакций на медикаменты следует немедленно прекратить их прием и повторно обратиться к врачу.
Грибковые возбудители устойчивы к воздействию обычных антибиотиков. Поэтому для их устранения назначаются специальные препараты Амфотерицин, Флуконазол и другие противогрибковые лекарства.
Лечение синусита у взрослых включает не только медикаментозную, но и патогенетическую терапию. Она предназначена для устранения источников заболевания. Делится патогенетическая терапия на инвазивную и неинвазивную. К инвазивным способам лечения относят пункцию и ЯМИК-катетеризацию. Последняя проводится только в том случае, если воспалены все пазухи носа. Также высокую эффективность показывает физиотерапия – электрофорез, УВЧ и т.д.
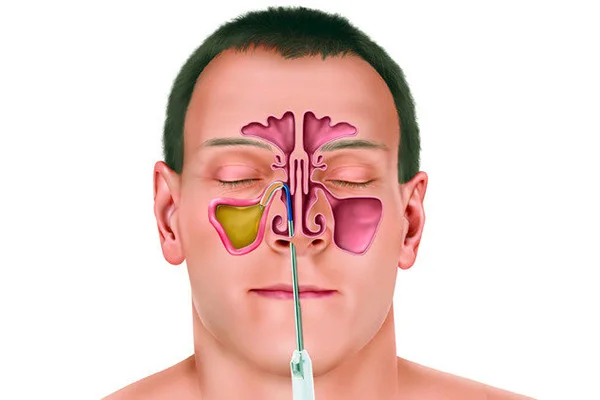
Хирургическое вмешательство
Хронический полипозный синусит, одонтогенный гайморит и другие формы этой болезни с частыми рецидивами требуют хирургического вмешательства. То же самое касается различных патологий носовых пазух и искривлений носа. Сейчас, решая, как вылечить синусит с помощью операции, врачи предпочитают эндоскопическую микрохирургию.
Нужен ли больничный при синусите?
При лечении хронического синусита хирургическим путем, а также при инфекционных и острых формах заболевания выписывание больничного листа требуется обязательно. Начальные стадии болезни лечатся без больничного.
Синусит: симптомы и лечение в домашних условиях
Стоит обратить внимание, что лечение синусита в домашних условиях может быть опасно. Особенно это касается детей, так как неправильное лечение в данном случае может привести к тяжелым осложнениям
Лечение синусита в домашних условиях включает:
- промывание носа,
- ингаляции ароматическими маслами,
- прием устраняющих симптоматику заболевания препаратов.
Это допускается только на начальных стадиях болезни. Однако даже такие методики требуют предварительной консультации с врачом.
Виды, формы, типы синусита
От того, в какой области носовых пазух локализуется очаг болезни, зависит ее разновидность. В классической медицине их насчитывают четыре:
- фронтит (лобные пазухи);
- этмоидит (ячейки решетчатого лабиринта);
- сфеноидит (клиновидные пазухи);
- гайморит (гайморовы или верхнечелюстные пазухи).
Сфеноидит представляет собой воспаление носовых пазух клиновидной полости, а потому встречается реже всего. Его сопровождает головная боль в затылке, зрительные аномалии. Одна из причин развития сфеноидита – различные опухоли в пазухах и искривление носа. Поэтому лечат его преимущественно хирургическим путем.
Гайморит или верхнечелюстной синусит характеризуется воспалением гайморовых пазух. Он сопровождается головными болями в лобных долях, слизистыми выделениями из носа, повышенной температурой и отечностью. В отличие от сфеноидита, гайморит — самая распространенная разновидность синусита. Причиной гайморита может стать бактериальное или вирусное заражение, аллергические реакции и даже воспаление верхнего зубного ряда. В зависимости от локализации очагов болезни различают двусторонний, правосторонний и левосторонний верхнечелюстной синусит.
Этмоидит – это разновидность воспаления решетчатых полостей. Он часто наблюдается у пациентов школьного и дошкольного возраста, и становится причиной возникновения отечности глаз и конъюнктивита. Особенность этмоидита состоит в том, что он проявляется в комплексе с гайморитом и фронтитом. В связи с этим лечат его так же комплексно, совмещая медикаментозное лечение, физиотерапию и хирургические процедуры.
Фронтит представляет собой тяжелое воспаление лобных пазух. Он сопровождается явно выраженной симптоматикой, позволяющей быстро диагностировать заболевание: головными болями в лобных долях, увеличивающимися при надавливании. Вылечить фронтит сложно – необходимо комбинировать медикаментозную терапию, физиопроцедуры и пункции.
Формы синусита по МКБ 10 определены кодом J01 «Острый синусит» и J32 «Хронический синусит».
Острая форма характеризуется длительностью заболевания от одной до трех недель, ярким проявлением симптоматики, высокой температурой. Она возникает преимущественно из-за вирусных и простудных болезней, инфекций, других болезней, провоцирующих отек слизистой.
Хроническая форма отличается более длительным периодом протекания (до нескольких месяцев) и слабостью. Она возникает преимущественно из-за инфекционных заражений и нарушения схемы употребления антибиотиков.
Что касается типологии болезни, принято делить синусит на три типа:
- гнойный;
- отечно-катаральный;
- смешанный гнойно-слизистый.
Острый бактериальный синусит относится к гнойному типу. Он характеризуется повышенной температурой тела и наличием патогенов в пазухах. Несвоевременное лечение этого типа болезни приводит к воспалению костей, переходу в заболевания в хроническую форму, другим негативным последствиям.
Отечно-катаральный тип наблюдается на первых этапах хронических форм заболевания. Обычно он является последствием запущенных простуд и ОРВИ.
Начальную стадию развития синусита символизирует катаральный тип. Ему свойственно наличие слизистых выделений из носа и отека слизистых в пазухах. Этот этап хорошо поддается лечению, которое, как правило, не отличается большой продолжительностью. Полезно будет узнать, что основной причиной катарального синусита является недолеченный насморк.
Смешанный тип характеризуется гнойно-слизистыми выделениями и другой симптоматикой, свойственной всем видам заболевания.
Отомикоз, микоз глотки (фарингомикоз) при сниженном иммунитете
Сам факт появления грибка в горле, носу или ушах говорит о том, что Ваш иммунитет снижен. В свою очередь, грибковая инфекция подавляет защитные возможности организма, еще больше ослабляя иммунную систему.
Именно поэтому одним из принципов лечения грибковой инфекции в клинике «Эхинацея» является восстановление иммунной системы. Мы назначим Вам препараты, которые помогут укрепить иммунитет и ускорить выздоровление. Комплексное лечение позволит Вам уже через несколько дней почувствовать себя намного лучше.
Микозы горла, носа и ушей – инфекция, которая легко передается при непосредственном контакте с возбудителем. Но само заболевание развивается лишь при наличии располагающих к этому факторов, чаще всего – на фоне сниженного иммунитета, например, после операции, когда организм сильно ослаблен или в результате продолжительного лечения антибиотиками. В группу риска входят и грудные дети, у которых иммунная система еще недостаточно хорошо развита.
Грибковые инфекции уха, глотки, миндалин, гайморовых пазух. Что и как называется.
- Микоз – это грибковое заболевание. Бывает микоз различных органов и слизистых оболочек.
- Отомикоз – это грибок (микоз) уха или обоих ушей. В этом случае грибки могут поселиться в слуховом проходе, на барабанной перепонке и более глубоких отделах уха.
- Фарингомикоз – это грибок (микоз) глотки и миндалин. Обычно фарингомикоз вызывает возбудитель молочницы – грибок Кандида.
- Грибковый гайморит / синусит это грибок (микоз) носа и околоносовых пазух. В околоносовых пазухах встречаются довольно большие грибковые разрастания.
Особенность грибковых инфекций уха, горла и носа заключается в их трудной диагностике и «любви» грибков к антибиотикам, особенно при неправильном применении последних. Микозы ЛОР-органов поддаются лечению на любой стадии, для этого необходимо точно установить причину заболевания и подобрать подходящее лечение. Мы будем рады помочь Вам.
Этмоидит
Этмоидит – острое или хроническое воспаление слизистой оболочки ячеек решетчатого лабиринта (анатомического лабиринта в переносице). Этмоидит имеет бактериальную или вирусную природу.
Различают острый и хронический этмоидит. Острый этмоидит сопутствует гриппу, риниту и дополняется воспалением околоносовых пазух.
Этмоидит у взрослых поражает одновременно лобные и гайморовы впадины. При слабом иммунитете острая форма этмоидита переходит в длительный хронический этмоидит с периодами обострения и ремиссии.
Полипозный этмоидит отличается появлением полипов в слизистой оболочке решетчатого лабиринта лба. Полипозный этмоидит может появиться после хронического, аллергического ринита.
Катаральный этмоидит возникает вследствие деятельности вирусов. Отличается повышенным слезотечением, слабостью, тошнотой, головокружением, отечностью в области переносицы, температурой.
Этмоидит у детей — очень серьезное заболевание. Инфекция распространяется очень быстро вследствие анатомического строения решетчатого лабиринта. При развитии этмоидита у детей нужна срочная госпитализация.
Симптомы этмоидита
Острый катаральный этмоидит. Симптомы
- боль в переносице и у крыльев носа;
- тяжелое дыхание через нос;
- потеря обоняния;
- головная боль, слабость;
- обильные выделения из носа, которые постепенно становятся гнойными;
- температура поднимается до 38 градусов;
- у детей отекает и краснеет и внутренний угол глазницы.
В острой форме различаются первичный и вторичный этмоидиты.
При первичном этмоидите появляются беспокойство, рвота, диспепсия и токсикоз, температура 39-40 градусов.
Вторичный этмоидит тяжелее протекает и быстрее развивается. Больной находится в крайне тяжелом состоянии с ярко выраженными септическими явлениями. Веки становятся отечными и синюшными, наблюдается отек конъюнктивы и заметное выпячивание глазного яблока, затрудняется носовое дыхание.
Хронический этмоидит. Симптомы
- головные боли, трудно регистрируемые по локализации;
- слабость, быстрое утомление больного;
- болезненность в переносице при нажатии и болезненные точки у крыльев носа;
- гнойные выделения с тошнотворным запахом;
- обширная слизь в носоглотке, которая с трудом отплевывается;
- появившиеся полипы.
Лечение этмоидита
Лечение этмоидита в острой форме преимущественно консервативное. Нужно обеспечить отток слизи с помощью сосудосуживающих средств и физиотерапевтических процедур.
Лечение этмоидита в хронической форме преимущественно оперативное.
1
МРТ в МедикСити
2
Лабораторная диагностика в МедикСити
3
УЗИ-исследование околоносовых пазух в МедикСити
Есть два самых распространенных вида хирургического вмешательства: гайморотомия и эндоскопия. Расскажите, как проходят операции и в чем их отличия?
Если врач пришел к выводу, что у пациента хроническая стадия заболевания, то для лечения необходима операция.
Гайморотомия (операция по Колдуэлл-Люку) – распространенный метод оперативного вмешательства. В ходе операции хирург делает разрез под губой, открывая гайморову пазуху. Обычно, при хроническом гайморите воспалена слизистая и закрыто естественное соустье гайморовой пазухи на фоне утолщенной слизистой. В норме слизистая носовой пазухи имеет толщину 0,01 мм, то есть кость покрыта тонкой пленкой, но в случае хронического процесса толщина слизистой может увеличиться до 2-3 см. Увеличенная слизистая может сама закрывать соустья пазухи. Врач полностью удаляет воспаленную слизистую и накладывает дополнительные соустья, то есть объединяет гайморову пазуху и полость носа своеобразным отверстием. Отрицательная сторона операции — это большая травматичность – разрез под губой долго заживает. Во время гайморотомии есть риск повредить тройничный нерв, и впоследствии у пациента могут возникать фантомные боли в области лица.
На нынешнем этапе, с внедрением компьютерных технологий, хронические гаймориты оперируют эндоскопически. Операция с использованием эндоскопа проводится полностью через нос. Эндоскопом проникают через нос, открывая естественные соустья пазухи, которые хирургически расширяются. Через это же естественное соустье хирург проникает в пазуху и удаляет измененную слизистую. Преимущество эндоскопии в том, что она не оставляет следов на лице, хирурги не открывают и не травмируют кость, нет опасности повредить тройничный нерв, операция проводится естественным путем.
Симптомы синусита у ребёнка
У детей болезнь быстрее переходит в гнойную форму, чем у взрослых. Симптомы менее выражены из-за малого размера пазух. Поскольку ребёнок в большинстве случаев не может рассказать о симптомах самостоятельно, ЛОР рекомендует родителям определять состояние малыша по признакам.
Симптомы:
- заложенность носа более 10 дней;
- боль в области очага воспаления, усиливающаяся при наклоне головы;
- головные боли;
- температура тела: хроническая – до 37,5, острая – до 38, гнойная – 39 и выше;
- сухой кашель.
Любой недуг без медицинской помощи будет проходить с негативными последствиями для организма.
Важный совет: если у ребёнка держится температура 37,1-37,5, есть насморк, головные боли – желательно обратиться к врачу. Обычный насморк может стать причиной потери, слуха, дефектов речи. Запущенные заболевания лечить очень сложно. Насморк может вызвать дисфункцию щитовидной железы: кокковые бактерии потребители йода, снижение выработки гонадотропина, сгущение лимфы снижает метаболизм щитовидной железы.
Как проявляется острый синусит?
Основные признаки, на которые рекомендуется обратить внимание:
- покраснение глаз, в ноздрях, припухлости области переносицы, гнусавость голоса;
- постоянные выделения слизи или гноя;
- если есть сопутствующее ЛОР-заболевание или грибковая природа, возможно отсутствие отделений;
- если причина вирус герпеса, возможны образования в ротовой полости, ноздрях, на внешней стороне крыльев носа;
- потеря аппетита, вялость;
- припухлость переносицы;
- дыхание только через рот из-за боли в носу, отдающей в лоб.
Не следует лечить самостоятельно даже лёгкий насморк у ребёнка. Капли с растительными маслами забивают реснитчатый эпителий, вызывают аллергию. В особенности, это касается соустий, соединяющих пазухи. Данное состояние может быть признаком гайморита.
Определение болезни. Причины заболевания
Аллергический ринит (АР) — хроническое воспалительное заболевание слизистой оболочки носа, вызванное воздействием причинно-значимого аллергена. Проявляется зудом, чиханием, ринореей (обильными выделениями из носа), заложенностью носа и иногда конъюнктивитом. Чаще симптомы появляются при контакте с пыльцой растений, пылью, шерстью животных или другими аллергенами.
В основе патологии лежит аллергическая реакция 1 типа, которую также называют реакцией немедленного типа (анафилактический, IgE-зависимый тип). При воздействии аллергенов происходит синтез специфических антител — иммуноглобулинов Е (IgE) и их фиксация на тучных клетках и базофилах. Повторный контакт тучных клеток, помеченных иммуноглобулином Е, с аллергеном приводит к чрезмерной активации этих клеток и выбросу из них биологически активных веществ. В результате чего и появляется клиника аллергического ринита .
Аллергический ринит относится к наиболее распространённым заболеваниям, онозатрагивает 10-20 % всего населения . В Российской Федерации аллергическим ринитом страдает 18-38 % населения. В США заболевание встречается у 20-40 млн людей, распространённость среди детского населения достигает 40 %. Чаще болеют мальчики. В возрастной группе до 5 лет распространённость аллергического ринита низкая, подъём заболеваемости отмечают в раннем школьном возрасте .
Рост урбанизации, изменение климата и повышение уровня жизни создали условия для высоких аллергенных нагрузок и увеличения числа аллергических заболеваний.
Одной из важнейших проблем, связанных с аллергическим ринитом, является поздняя диагностика. Так у 12 % пациентов диагноз устанавливают в первый год заболевания, у 50 % — в первые пять лет заболевания, а 38 % — будут жить с болезнью более 10 лет от её начала без установленного диагноза . Поздняя диагностика приводит к развитию осложнений аллергического ринита, а также существенно ухудшает качество жизни пациента . Начаться аллергический ринит может в любом возрасте, даже у детей первого года жизни .
В ходе исследований было доказано, что вакцинация не вызывает аллергические заболевания . Также существуют данные, что использование антибиотиков в первые 5 лет жизни никак не связано с риском возникновения астмы и аллергического ринита .
Причиной аллергического ринита являются различные аллергены. Чаще всего аллергенами являются:
- Пыльца растений
- Весной: пыльца деревьев (лещины, ольхи, березы).
- Летом: пыльца трав (райграса, тимофеевки, ежи).
- Осеньюпыльца сорняков (амброзии, полыни).
- Животные. Стоит отметить, что на данный момент нет убедительных научных доказательств о существовании гипоаллергенных домашних животных. Это связано с тем, что аллергию вызывает не только шерсть. Шерсть в основном выступает в роли переносчика, а главные аллергены — это слюна, моча, простатические и менструальные выделения животных .
- Споры плесневых грибов.
- Клещи домашней пыли.
- Насекомые (тараканы) .
- Пыль (домашняя, строительная, библиотечная).
- Определённые пищевые продукты (чаще яйца, молоко и рыба). Однако на данный момент нет достаточного количества научных исследований, доказывающих это .
Факторами риска аллергического ринита является:
- отягощённая наследственность по аллергическим заболеваниям в семье;
- пассивное курение;
- мужской пол ребёнка .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы синусита
Клиническое течение и симптомы острых синуситов весьма схожи. Обычно на фоне выздоровления после ОРВИ и гриппа снова появляется температурная реакция, слабость, ухудшается самочувствие, нарастают симптомы интоксикации, появляется (особенно у детей раннего возраста) реактивный отёк глаз и щёк, обильные гнойные выделения из носа, боль в области пазух. Если отток затруднён, можно наблюдать одностороннюю зубную боль, ощущение давления в области глаза. Головная боль часто без определённой локализации. Одновременно появляется заложенность носа, слизистые или гнойные выделения и в связи с этим респираторная гипоксия. Значительное набухание слизистой оболочки полости носа приводит к нарушению проходимости носослёзного канала и появлению слезотечения. Следует отметить, что в раннем детском возрасте все симптомы синусита могут быть слабо выражены. При разной локализации синуситов отмечают некоторые особенности.
Синусит у детей
Верхнечелюстные пазухи полностью формируются к 7 годам, поэтому у детей чаще всего бывает фронтит и этмоидальный синусит. Их симптоматика такая же, как у взрослых, но проявляется она ярче. Заболевание начинается с заложенности носа и сухого кашля в вечернее (ночное) время. Потом появляется головная боль, снижается аппетит.
У детей до года этмоидит протекает особенно тяжело. Наблюдается сильная интоксикация, отечность и обильные выделения. Не исключена опасность инфицирования бронхолегочной системы и даже развития сепсиса.
У детей от 1 года до 3 лет возможно еще и инфицирование глаз, 4–7 лет – поражение гайморовых пазух, более старших – воспаление лобной части.
Вазомоторный гайморит
За этим необычным названием скрывается нарушение носового дыхания, вызванное сужением в носовом проходе. Основная причина вазомоторного типа – это изменение возбудимости вегетативной нервной системы, в результате чего она неадекватно реагирует на физические раздражители извне.
Вазомоторный гайморит в свою очередь разделяется на два типа:
- Аллергический.
- Нейровегетативный, т.е. вызванный либо эндокринными нарушениями, либо аномалиями носовой перегородки, а также длительным применением сосудосуживающих препаратов (ксилометазолин, нафтизин и т.д.).
Оба этих вида характеризуются нарушением дыхания и сна, плохим аппетитом, слабостью, болями в голове и быстрой утомляемостью.
Диагностика
Диагностика гайморита у детей происходит следующим образом:
- диафаноскопия;
- для ребенка старшего возраста – рентген;
- компьютерная томография;
- ультразвуковое исследование;
- магнитно-резонансная томография;
- анализы крови;
- пункция.
Маленьким детям из-за вредного излучения рентген не назначают.
Диафаноскопия – это исследование тканей и состояния пазух с помощью специальной лампочки, которую берет ребенок в рот.
На компьютерную томографию могут выдать направление, если есть подозрение на хроническую форму гайморита.
Магнитно-резонансные исследования проводятся довольно редко. Этот метод используют при подозрениях, что воспалительные процессы могли распространиться на ткани лица. Послойные снимки позволяют получить общую картину носовых пазух. УЗИ также позволяют осмотреть общее состояние носовых полостей и их содержимое.
Анализ крови. В крови при гайморите, в отличие от простудных заболеваний, будет выявлен лейкоцитоз.
Пункция применяется в редких случаях, так как она может дать осложнения. Метод информативный, но болезненный. К осложнениям относят эмфиземы глазниц, закупорка кровеносных сосудов, абсцесс, – поэтому процедуру применяют в крайних случаях.
Причины острого синусита
В этиологии острого синусита у детей старше 3-4 лет ведущую роль играют пневмококки (до 40% случаев), затем следует нетипируемая гемофильная палочка (до 10-12% случаев), несколько меньшую роль играют золотистый и эпидермальный стафилококк, Moraxella catarrhalis и пиогенный стрептококк.
У грудных детей и детей младшего возраста этиология острого синусита, протекающего в виде острого этмоидита и острого гайморита, отличается. У новорождённых и детей первого полугодия жизни ведущую роль играет золотистый и эпидермальный стафилококк. Второе по частоте место занимают такие энтеропатогенные бациллы, как кишечная палочка и клебсиелла. Причиной острого синусита может также быть и пиогенный стрептококк.
Диагностика
Квалифицированный специалист быстро выявит катаральный синусит. Определить заболевание можно по перечисленным пациентом симптомам, рентгенографии, осмотре носовой полости. При помощи рентгенографического исследования можно определить не только область воспаления, но и перенасыщение экссудатом околоносового синуса.
Изучить характер инфекции, провоцирующей развитие катарального синусита, можно при помощи исследований:
- анализа экссудата и крови;
- КТ;
- МРТ;
- УЗИ придаточных пазух.
Результаты этих исследований информативны и позволяют распознать тип патогенных бактерий, вызвавших заболевание. Это помогает выбрать оптимальный метод лечения, который избавит пациента от недуга, даже с тяжелой симптоматикой.
Профилактика
К гаймориту иммунитета нет. Ребенок может им переболеть несколько раз. Чтобы не запустить заболевание, специалисты рекомендуют своевременно обращаться в медицинскую клинику. Вылечить гайморит на ранних стадиях можно с применением носовых капель, промыванием гайморовых пазух раствором, употреблением антибиотиков, снижающих отеки. Гайморит может перейти в хроническую форму в результате неправильного лечения.
Профилактика гайморита у детей заключается в следующем:
- повышение иммунитета – достигается путем приема витаминов, длительных прогулок, полноценным рационом;
- регулярное посещение стоматолога и устранение заболеваний ротовой полости;
- забота о факторах риска получения искривления носовой перегородки;
- соблюдение режима дня, полноценный отдых;
- умение детей правильно сморкаться.
Здоровье детей должен контролировать опытный специалист. Никогда не занимайтесь самолечением, чтобы не усугубить ситуацию.