Пребывание малыша в роддоме: к чему готовиться?
Содержание:
- Минздравовский порядок организации проведения обследования новорожденных детей на наследственные заболевания
- Понятие скрининга. Выявление скрытых заболеваний
- Для чего делают скрининг
- Генетические анализы на мутации муковисцидоза (CFTR) и мутации AZF
- УЗИ почек
- Какие наследственные заболевания выявляет
- Первая встреча с ребенком после рождения
- Положение об отделении новорожденных акушерского физиологического и обсервационного отделений
- УЗИ-скрининг
- Что это такое
- Неонатальный скрининг: 5 основных заболеваний
- Какие заболевания выявляет скрининговый тест
- Нейросонография (НСГ)
Минздравовский порядок организации проведения обследования новорожденных детей на наследственные заболевания
На федеральном уровне Положение об организации проведения массового обследования новорожденных детей на наследственные заболевания установлено Приказом Минздравсоцразвития РФ от 22.03.2006 № 185 (далее – Положение № 185).
Положение № 185 регулирует вопросы организации проведения в государственных и муниципальных учреждениях здравоохранения массового обследования новорожденных детей (далее — неонатальный скрининг) на наследственные заболевания (адреногенитальный синдром, галактоземию, врожденный гипотиреоз, муковисцидоз, фенилкетонурию).
Пунктом 2 Положения № 185 определено, что для проведения неонатального скрининга производится забор образцов крови специально подготовленным работником у новорожденных детей в государственных и муниципальных учреждениях здравоохранения, оказывающих медицинскую помощь женщинам в период родов.
Одновременно с этим, пунктом 15 Порядка оказания медицинской помощи по профилю «неонатология» (Приказ Минздрава России от 15.11.2012 № 921н) установлена норма о внесении данных неонатального скрининга в медицинскую документацию новорожденного.
При этом, Приказом Минздравсоцразвития РФ от 22.03.2006 № 185 установлены также и Рекомендации по забору образцов крови при проведении массового обследования новорожденных детей на наследственные заболевания, пунктом 2 которых определено, что в случае отсутствия в документации новорожденного ребенка отметки о заборе образца крови при его поступлении под наблюдение в детскую поликлинику по месту жительства или переводе по медицинским показаниям в больничное учреждение, забор образца крови для проведения исследования осуществляется специально подготовленным работником.
Пунктом 3 указанных Рекомендаций определено, что образец крови берут из пятки новорожденного ребенка через 3 часа после кормления на 4 день жизни у доношенного и на 7 день — у недоношенного ребенка, а также поэтапно описывается процесс забора крови.
Понятие скрининга. Выявление скрытых заболеваний
Скрининг или «пяточный тест» — это анализ крови из пятки новорожденного. Его делают в обязательном порядке во многих странах. И в его проведении имеется серьезный смысл. Он определяет наличие наследственных заболеваний.
Процедура проведения скрининга утверждена на государственном уровне, так как является наиболее эффективным методом диагностирования отклонений у детей, в том числе новорожденных. Он помогает выявлять недуги, которые были скрыты во время беременности по различным причинам. Чем раньше будет обнаружена болезнь, тем успешнее будет лечение. Ну, а если скрининг ничего не показал, то мама может даже и не знать о том, что ее малыш сдавал анализ.
Благодаря проведению такого анализа, как пяточный тест, можно выявить следующие заболевания и отклонения у новорожденных.
- фенилкетонурия;
- муковисцидоз;
- галактоземия;
- адреногенитальный синдром;
- врожденных гипотиреоз.
Никакое другое обследование не способно выявить эти нарушения у ребенка на ранней стадии, поэтому проведение скрининга новорожденных проводится во всех родильных домах на 3-5 сутки после появления крохи на свет.
Для чего делают скрининг
Скрининг – исследование, позволяющее своевременно обнаружить патологии у младенца, связанные с генетическими отклонениями. Благодаря ему, многие заболевания могут быть диагностированы еще до появления первых симптомов. Это позволяет назначить лечение и свести к минимуму негативные последствия.
Выявление генетических заболеваний
Скрининг из пяточки у новорожденных — зачем проводят анализ в роддоме
Скрининг у новорожденных обычно проводится еще в роддоме. Из пятки младенца берут кровь не раньше, чем на четвертые сутки после рождения. Анализ позволяет оценить, есть ли у ребенка опасные генетические заболевания. Обычно исследование затрагивает пять из них, которые встречаются наиболее часто. Задача – начать лечение как можно быстрее, чтобы не допустить осложнений, избежать инвалидности и сделать жизнь полноценной и комфортной.
Обратите внимание! В группе риска находятся дети, родственники которых, даже дальние, страдали от генетических заболеваний. Даже в здоровой семье у малыша могут появиться отклонения
Поэтому не стоит игнорировать обследование.
С помощью пяточного скрининга новорожденных определяют возможность развития:
- Муковисцидоза. Поражаются эндокринные железы, к которым относят надпочечники, гипофиз, щитовидку. Нарушается работа органов пищеварения и дыхания, страдает печень. Заболевание можно диагностировать даже без теста, если возникает непроходимость мекония, первородного кала. Такой симптом наблюдается у трети больных. Болезнь поддается лечению, способствует этому раннее обнаружение муковисцидоза;
- Гипотериоза. При этом щитовидная железа не производит достаточное количество гормонов, необходимых для полноценного роста и развития. Обмен веществ замедляется. Это происходит, главным образом, из-за нехватки йода, вырабатываемого тироксином – гормоном, синтезируемым железой в малом объеме. С помощью медикаментозной терапии можно восполнить его недостаток, отрегулировав обменные процессы;
- Андрогенитального синдрома. Заболевание возникает из-за нарушения функции коры надпочечников. Снижается уровень кортизола, участвующего в углеводных обменах. В то же время уровень других стероидных гормонов повышается. Из-за нарушенного баланса у женщин появляются черты, характерные для мужчин. Кроме того, синдром может привести к болезням сердца и сосудов. Вылечить полностью его невозможно, только скорректировать течение, опираясь на гормональную терапию;
- Фенилкетонурии. Заболевание успешно лечится, в чем помогает своевременная диагностика. При нем обмен веществ аминокислот нарушается. Чрезмерное накопление фениланина оказывает отравляющее действие на организм, в первую очередь поражая центральную нервную систему. Как результат наблюдается задержка умственного развития;
- Галактоземии. Возникает ферментная недостаточность, вызывающая проблемы с расщеплением одного из сахаров – галактозы. Болезнь поражает печень, начало ее сопровождается пожелтением кожи, тошнотой, рвотой. Она может влиять на физическое и умственное развитие.
Выявление глухоты
Скрининг слуха обычно проводят в родильном доме
Выявить глухоту важно как можно раньше. Невозможность слышать то, что происходит вокруг, отражается на развитии ребенка, его умственных способностях и речевых навыках
Обратите внимание! Даже если малыш лишен слуха не полностью, он не может уловить некоторые звуки, воспринять предлоги. Ему гораздо сложнее овладеть речью
Важно проверить слух у новорожденных, чтобы избежать проблем в будущем. Диагностика глухоты
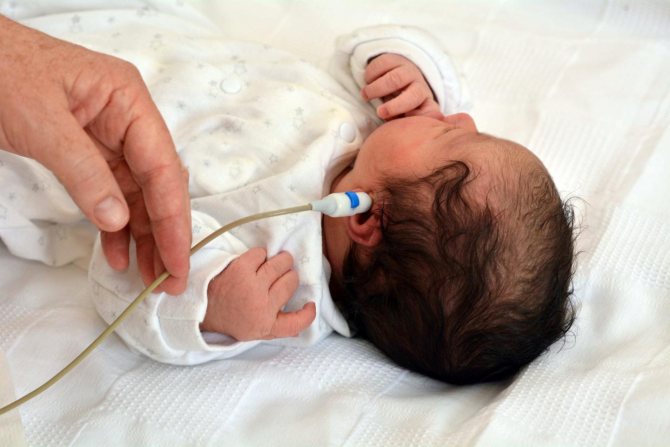
Диагностика глухоты
Выявление патологий
Патологии выявляются на основе осмотра новорожденного и анализов. Сразу после рождения состояние младенца оценивают по шкале Апгар и проверяют основные рефлексы. Уже позже, когда малыш слегка адаптируется к миру и познакомится с мамой, проводят более тщательный осмотр. Врачи исследуют:
- кожные покровы;
- живот, оценивая печень и селезенку;
- голову, определяя размеры родничков, и нет ли повреждений костей черепа;
- шею, чтобы убедиться, что ключица не пострадала.
Также неонатолог проверяет мышечный тонус, сгибая и разгибая ноги и руки ребенка, смотрит, совпадают ли складки на ягодицах.

Осмотр новорожденного
Через месяц малыша направляют на УЗИ. При необходимости исследования проводят раньше.
Генетические анализы на мутации муковисцидоза (CFTR) и мутации AZF
При тяжёлых формах мужского бесплодия (азооспермии или значительной олигозооспермии, менее 5 млн сперматозоидов в 1 мл спермы неоднократно) врачи-андрологи обычно назначают дополнительные генетические анализы на мутации муковисцидоза (CFTR) и мутации AZF.
При выявлении носительства муковисцидоза рекомендовано обследовать и партнершу на это же заболевание (помним, что при наличии у партнеров одинаковой мутации, вероятность рождения больного ребенка у пары — 25%).
При выявлении мутации AZF рекомендовано ЭКО с ПГТ-А и перенос эмбрионов женского пола, так как мальчик унаследует такую же мутацию (Y хромосома неизбежно достанется ему от больного отца), и ребенок тоже будет бесплодным.
УЗИ почек
Обратите внимание!
Наиболее распространенной патологией, выявляемой при УЗИ почек новорожденного, является пиелэктазия — состояние, при котором из-за скопления мочи происходит расширение почечной лоханки. Не стоит поддаваться панике, ведь часто эта проблема является всего лишь следствием проявления незрелости нервно-мышечной регуляции. Однако в то же время она может быть признаком серьезной урологической патологии, например, гидронефроза, при котором наблюдается нарушение оттока мочи из почки. Маргарита Владимировна особо подчеркивает, что родителям необходимо обязательно сообщать о возможных осложнениях, несмотря на то, что сама по себе пиелэктазия в большинстве случаев считается достаточно безобидным явлением, которое поддается лечению и не оставляет за собой серьезных последствий.
Какие наследственные заболевания выявляет
Обязательный скрининг новорожденных включает следующий список самых распространенных патологий:
- Муковисцидоз (кистозный фиброз) — системное генетическое заболевание, вызывающее в организме образование вязкой слизи, в результате чего происходит нарушение работы органов дыхания, печени, желудочно-кишечный тракта, экзокринные желез. При раннем выявлении муковисцидоза можно значительно уменьшить риск осложнений, инвалидности и повысить продолжительность жизни. Встречается у 1 ребенка из 7000.
- Гипотиреоз — заболевание, при котором щитовидная железа вырабатывает недостаточно тиреоидных гормонов, что сильно ухудшает развитие всех систем и органов ребенка. При отсутствии терапии в первую очередь начинает страдать нервная система, что негативно влияет на умственном развитии. Также болезнь приводит к отставанию в физическом развитии. При своевременной диагностике гипотиреоз хорошо поддается лечению. Распространенность — 1 случай из 5000.
- Фенилкетонурия — нарушение аминокислотного обмена, вызванное недостаточной выработкой в печени определенных ферментов, осуществляющих превращение фенилаланина в аминокислоту тирозин. Последствия болезни тяжелые — серьезное нарушение умственного развития, поражения ЦНС. Но их можно избежать, если фенилкетонурия выявлена на ранней стадии. Лечение заключается в соблюдении специальной диеты. Встречается у 1 малыша из 15000.
- Адреногенитальный синдром — нарушение выработки гормона кортизола корой надпочечников. Патология проявляется у ребенка задержкой полового развития, нарушением роста (после 12 лет он останавливается) и солевого обмена. Вылечить синдром невозможно, но, с помощью гормональных препаратов его можно держать под контролем. Распространенность — 1 случай из 10000.
- Галактоземия — нарушение метаболизма углеводов, характеризующееся отсутствием некоторых ферментов в детском организме, что вызывает сбой в расщеплении галактозы (вещество, поступающее с молоком). Заболевание неизлечимо, но можно облегчить его течение. Раннее выявление поможет избежать тяжелых осложнений (желтуха, поражение органов, ЦНС) и даже смерти. В основу терапии входит специализированная диета, которой придерживаются около 5 лет. В тяжелых случаях ее нужно будет придерживаться всю жизнь. Также назначаются препараты для улучшения метаболизма, витамины, кальций. Распространенность — 1 случай из 10000-15000.
В список вошли именно эти врожденные патологии, потому что при ранней диагностике их можно вылечить, либо значительно снизить риск развития возможных от них тяжелых последствий. Но количество болезней, которые может определить это исследование, намного больше, и при желании родители могут провести новорожденному расширенный скрининг.
Первая встреча с ребенком после рождения
Рождение ребенка — очень трепетное событие для всей семьи, к которому стоит подготовиться. Многие первородящие женщины посещают курсы для молодых мам, на которых они узнают полезную информацию о родах, о выбранном роддоме, его правилах и особенностях. Все чаще рождение ребенка происходит в присутствии папы или другого близкого члена семьи. Как происходит первая встреча с малышом в родильном зале?
После естественных родов ребенок выкладывается голышом на живот матери, затем его укутывают пеленкой и одеялом. Мамы часто очень переживают, не задохнется ли там малыш? Не нужно переживать, рядом будет находиться врач-неонатолог, который будет следить за состоянием ребенка. Стоит отметить, что не все здоровые дети кричат после рождения. Главным показателем хорошего состояния ребенка служит регулярное дыхание после появления его на свет. То есть, если ребенок не кричит, но регулярно дышит, то это нормально.
Каждый родильный зал оборудован специальной аппаратурой, которая позволяет оказать реанимационную помощь малышу, если у него есть проблемы с дыханием или сердцебиением. Все врачи, акушерки и медицинские сестры, которые присутствуют в родильном зале, умеют ее оказывать. Естественно, в том случае если ребенок после родов плохо себя чувствует (не дышит, страдает сердцебиение, появляются тревожные неврологические симптомы), то на живот маме он не выкладывается, а сразу попадает в руки профессионалов.
В родильном зале мама и малыш проводят около 2-х часов, где за ними наблюдает медицинский персонал. Мама впервые кормит кроху грудью, общается с ним, узнает его вес и рост, разговаривает с детским врачом о его состоянии.
Примерно каждый шестой ребенок рождается путем операции кесарева сечения. После извлечения его показывают маме и уносят из операционной в предоперационную или детскую комнату, где им начинают заниматься неонатолог и акушерка. В некоторых родильных домах разрешается присутствовать папе малыша на этой встрече. Мама после операции кесарева сечения некоторое время находится в палате интенсивного наблюдения (в среднем около суток), а ребенок — в детском отделении под круглосуточным наблюдением опытных медицинских сестер.
Положение об отделении новорожденных акушерского физиологического и обсервационного отделений
I. Общие положения1.1 Отделение новорожденных акушерского физиологического и обсервационного отделений организовано в составе Волгоградского областного клинического перинатального центра № 1 им.Л.И.Ушаковой и является его структурным подразделением.1.2 В отделении осуществляется наблюдение и лечение новорожденных в раннем периоде адаптации.
II. Цель и задачи отделения2.1. Осуществление необходимого ухода за здоровыми новорожденными и новорожденными с патологическими состояниями, за исключением случаев, требующих лечения в условиях отделения реанимации и интенсивной терапии.2.2. Оказание лечебно-профилактической помощи новорожденным детям.2.3. Обеспечение совместного пребывания матери и ребенка (при отсутствии медицинских противопоказаний) и всесторонней поддержки грудного вскармливания.2.4. Иметь в отделении утвержденную главным врачом «Политику грудного вскармливания» и руководствоваться в своей работе принципами освещенными в политике.2.5. Обеспечение санитарно-гигиенического и противоэпидемического режима для предупреждения и снижения заболеваемости внутрибольничными инфекциями матерей, новорожденных детей и медицинского персонала.2.6. Проведение вакцинопрофилактики новорожденных детей.2.7 Обследование новорожденных на наличие наследственных заболеваний — проведение неонатального скрининга.2.8. Проведение комплекса мероприятий по профилактике ВИЧ у новорожденных детей.2.9. Проведение вакцинопрофилактики: против вирусного гепатита В, БЦЖ, против столбняка.2.10. Проведение аудиологического скрининга новорожденных.2.11. Поддержка грудного вскармливания и организация лечебного питания больных и ослабленных новорожденных детей в период их пребывания в стационаре.2.12. Организация работы с детьми оставшимися без попечения родителей2.13. Проведение клинико-экспертной оценки качества оказания медицинской помощи новорожденным детям.2.14. Проведение санитарно-просветительской работы с матерями и родственниками новорожденных по особенностям ухода за новорожденными и профилактики развития у них патологических состояний после выписки из стационара.2.15. Проведение мероприятий по охране труда персонала, по соблюдению техники безопасности, производственной санитарии , в отделении.2.16. Повышение профессиональной квалификации врачебного и среднего медицинского персонала.
III. Структура отделения3.1 Руководство отделением новорожденных акушерского физиологического и обсервационного отделений осуществляется заведующим, назначаемым и освобождаемым от занимаемой должности руководителем ГБУЗ «ВОКПЦ № 1», г.Волжский.3.2 Заведующий отделением подчиняется главному врачу и заместителю главного врача по Педиатрической помощи.3.3 Штаты отделения устанавливаются в соответствии с действующими нормативными документами с учетом местных условий и рассчитываются в соответствии с объемом работы.3.4 Оснащение отделения осуществляется в соответствии со стандартами оказания медпомощи новорожденными.3.5 Медицинский персонал в своей работе руководствуется должностными инструкциями, утвержденными главным врачом учреждения.
УЗИ-скрининг
информацияУльтразвуковое исследование является безопасным и достоверным. При нем не используется опасное излучение, не требуются специальные приспособления, сокращающие движения для правильной установки ребенка, которые неудобны и болезненны для малыша, нет необходимости в наркозе.
Наиболее важным для новорожденного является поиск заболеваний и патологических состояний, которые требуют незамедлительного начала терапии и при своевременности предпринятых мер приведут к улучшению состояния, а возможно и к полному восстановлению функции в течение нескольких месяцев.
Важной патологией, которая выявляется при УЗИ, является врожденная дисплазия тазобедренных суставов и врожденный вывих бедра. Многие годы практики доказали, что при незамедлительном начале лечения уже к полугоду ребенок будет абсолютно здоровым вне зависимости от тяжести заболевания
Если же не провести заблаговременно диагностику, лечение затягивается на более длительные сроки, и может быть только оперативным. УЗИ тазобедренных суставов проводят в роддоме или в другом лечебном учреждении в течение первых 3-4 недель жизни ребенка.
Вторым важнейшим обследованием является УЗИ головного мозга (нейросонография). Датчик аппарата направляется на родничок малыша, это дает возможность доктору изучить структуры головного мозга младенца. При помощи этого метода могут быть обнаружены врожденные аномалии развития мозга и другие патологические состояния, которые возникли в результате нарушения мозгового кровообращения во время беременности и родов. Это могут быть поражения в результате кислородного голодания и кровоизлияния в мозг.
УЗИ шейного отдела позвоночника проводят с целью установления травматических повреждений. Кровоизлияния в оболочки спинного мозга, подвывихи позвонков желательно лечить в первые 3 месяца жизни ребенка, когда еще возможно восстановление тонуса мышц и адекватного кровообращения.
УЗИ внутренних органов также необходимо провести ребенку в первые месяцы жизни, а в случае подозрений на патологию сердца, печени, почек, кишечника еще при внутриутробном обследовании, это нужно сделать сразу после рождения малыша, особенно если у него имеются клинические признаки нарушения функционирования этих органов.
Что это такое
Скрининг (просеивание) — анализ крови, позволяющий диагностировать у новорожденного определенное врожденное заболевание. На данный момент это исследование считается самым точным. Такая ранняя диагностика позволяет предотвратить развитие серьезных осложнений и инвалидности.
Скрининг новорожденных имеет народное название — «пяточный тест», так как забор крови происходит из пятки. Только так можно получить достаточный объем крови для исследования.
Положительный анализ не свидетельствует о том, что у ребенка имеется выявленное генетическое заболевание. Его направят к врачу для проведения более детального обследования.
Неонатальный скрининг: 5 основных заболеваний
В большинстве регионов России проводится неонатальный скрининг на 5 основных генетических заболеваний.
Фенилкетонурия — наследственное нарушение метаболизма аминокислот, в данном случае фенилаланина.
Характеризуется поражением центральной нервной системы. Единственный способ избежать тяжелых последствий — соблюдение диеты с низким содержанием фенилаланина уже с первой недели жизни ребенка.
Адреногенитальный синдром, или врожденная дисфункция коры надпочечников, — наследственная ферментопатия. Развитие болезни обусловлено дефицитом стероидных гормонов (кортизола и альдостерона) и увеличением синтеза полового гормона — тестостерона.
Проявления заболевания разнообразны: от тяжелых нарушений водно-солевого обмена и полиорганной недостаточности до неправильного развития половых органов, маскулинизации и в дальнейшем бесплодия у девочек. В качестве лечения используется заместительная гормонотерапия.
Врожденный гипотиреоз — неспособность щитовидной железы нормально развиваться или производить необходимое количество гормонов.
При отсутствии должного лечения происходит задержка психомоторного и речевого развития, наступает отставание в физическом и половом развитии. Показана пожизненная заместительная терапия препаратами тиреоидных гормонов.
Галактоземия — нарушение углеводного обмена, при котором в организме накапливается избыток галактозы и ее метаболитов. Эти вещества обладают токсическим действием и повреждают различные органы и ткани.
Основная роль в лечении отводится диете с пожизненным исключением продуктов, содержащих лактозу и галактозу.
Муковисцидоз — наследственное заболевание, при котором поражаются железы внешней секреции, а выделяемый ими секрет при этом становится чрезмерно густым и вязким.
Наиболее ярко болезнь проявляет себя со стороны органов дыхания — респираторная форма. Она дебютирует в раннем возрасте, проявляется частыми ОРВИ, бронхитами и пневмониями, сопровождается постоянным приступообразным кашлем с густой мокротой. В дальнейшем появляются и нарастают явления дыхательной и сердечной недостаточности.
Лечение муковисцидоза симптоматическое (единственное исключение из обязательной «пятерки» скрининга) направлено на снижение вязкости мокроты, восстановление проходимости бронхов и устранение инфекционного воспаления.
Какие заболевания выявляет скрининговый тест
Скрининговому тесту (и вообще идее скрининга, то есть массовой однотипной проверки новорожденных) недавно исполнилось 50 лет, хотя и раньше были попытки проверять малышей на ту или иную патологию. Сейчас новорожденных проверяют в 52 странах мира.
Число патологий, которые диагностируют, разное в разных странах. Например, в Германии ищут признаки 14 врожденных заболеваний, в США – 40. В России (а вернее – в Советском Союзе) анализ на фенилкетонурию новорожденным стали делать в 1985 году, в 1993 году к нему добавился анализ на гипотиреоз.
Это, что называется, федеральный минимум, — в Москве проверяют новорожденных на 11 заболеваний, в Свердловской области – на 16, в Приморье список расширен до 30.
Хорошо это или плохо? У медиков не существует единой позиции относительно этого вопроса. Очевидно, что нужно проверять на самые распространенные заболевания, которые без лечения быстро приводят к необратимым последствиям. Но нужно ли проверять ребенка на неизлечимые болезни? Или болезни, которые не обязательно себя проявят, или проявят спустя годы и даже десятилетия? Вопрос, над которым стоит подумать…
Нейросонография (НСГ)
УЗИ головы новорожденного проводится через роднички — не успевшие к этому моменту закрыться мягкотканные «окошки» на своде детского черепа
Именно поэтому так важно не затягивать с обследованием, пока родничок не затянулся, а у врача есть возможность полноценно оценить все доступные структуры головного мозга, пространство вокруг него и желудочки. Метод позволяет быстро и безопасно выявить наличие таких неприятных и зачастую опасных патологий как кисты, кровоизлияния, сосудистые проблемы, увеличение количества спинномозговой жидкости, опухоли
На начальных стадиях многие грозные заболевания могут никак не проявлять себя, поэтому раннее выявление нежелательных изменений позволяет своевременно начать лечение и является залогом скорейшего выздоровления маленького пациента.
В дальнейшем нейросонография поможет отследить динамику протекания нежелательных процессов в головном мозге и судить об эффективности принимаемых мер.
Важно!











