Кожа таблицы
Содержание:
- Высыпания на коже у детей
- Кожная сыпь при заболеваниях сосудов и кровеносной системы
- Причины появления герпеса и его лечение
- Диагностика
- Классификация кожных заболеваний
- Какие анализы сдают при чесотке
- Профилактика чесотки
- Профилактика дерматитов
- Лечение стрептодермии
- Осложнения при высыпаниях на коже
- Причины красного плоского лишая
- Температура и внешний вид кожи
- Что нужно знать при экземе
- Фолликулит и лихорадка
Высыпания на коже у детей
Сыпь особенно часто появляется в детском возрасте. Кожа ребенка очень нежная, поэтому мгновенно реагирует на сбои в организме. Высыпания бывают при:
- Менингококковой инфекции – появление красных или фиолетовых звездчатых пятен сопровождается повышением температуры, рвотой, а иногда и нарушением сознания. Это очень опасное состояние;
- Кори – на коже появляются красные или розовые пятна, это происходит на фоне кашля, болезненности в голе, конъюнктивита, насморка;
- Ветрянки – сначала кожа покрывается мелкими пузырьками, наполненными прозрачной жидкостью. Они постепенно прорываются, образуется корочка. Возможны повешение температуры, зуд, головные боли и снижение аппетита;
- Краснухи – плоские пятна розового цвета круглой или овальной формы появляются по всему телу одновременно с повышением температуры;
- Аллергии – красно-розовая неравномерная сыпь, похожая на мелкие зудящие прыщики;
- Атопического дерматита (диатеза) – кожа краснеет, шелушится, могут появиться мокнущие корочки;
- Розеолы – симптомы схожи с краснухой, они проявляются через 2-5 дней лихорадки.
Высыпания могут появиться из-за укусов насекомых. В этом случае в центре припухлости можно разглядеть след укуса. Есть еще акне новорожденных – мелкие прыщики на лице и теле, а также пеленочный дерматит – небольшие покраснения и пузырьки.
Достаточно часто с кожными высыпаниями сталкиваются беременные женщины. В первом триместре в организме повышается концентрация эстрогена, замедляющего выработку сального секрета. В результате кожа становится сухой, шелушится, появляются высыпания аллергического происхождения.
Но сыпь не всегда связана с изменениями гормонального фона. Появление высыпаний бывает связано с заболеваниями: корью, герпесом, ветрянкой, чесоткой. В отдельную группу выделяют полиморфную сыпь, которая выглядит как зудящие папулы и возникает на местах растяжек на животе.
Из-за неправильного питания, обострения болезней, нарушений нейроэндокринного характера появляются покраснения на сгибах рук. С виду они похожи на экзему. Причиной высыпаний могут послужить осложнения после вирусного заболевания, укусы мошек и комаров, псориаз, заражение кожи постельным клещом или нарушения в работе кишечника. Нередко покраснения являются реакцией на фармацевтические препараты, поливитаминные комплексы.
Кожная сыпь при заболеваниях сосудов и кровеносной системы
При наличии патологий кровеносной системы часто повреждаются стенки капилляров, что приводит к образованию на кожном покрове петихий – небольших ярко-красных точек. Дополнительно могут проявляться такие симптомы, как боли в суставах, в области живота, диарея в виде черного стула. Геморрагическую сыпь вызывают Болезнь Верльгофа, гемобластоз, диабетическая ангиопатия.
Выявить причину и подобрать правильную терапевтическую схему может только врач. Иногда своевременное обращение к специалисту помогает ускорить процесс выздоровления, предотвратить развитие осложнений и даже спасти жизнь.
В нашей клинике работают квалифицированные врачи, которые помогут поставить диагноз, подобрать комплексное лечение. Также каждый пациент может вызвать доктора на свой адрес и получить консультацию в комфортных для себя условиях.
Полезная информация по теме кожная сыпь:
- Лечение сыпи на коже
- Сыпь у женщин
- Сыпь у мужчин
- Сыпь у подростков
- Сыпь при беременности
- Диагностика кожной сыпи
Данная статья размещена исключительно в познавательных целях и не является научным материалом или профессиональным медицинским советом.
Назад в раздел
Причины появления герпеса и его лечение
На сегодняшний день медики не нашли идеального средства для борьбы с герпесом. Причина этой проблемы – вирус. После того как он попадает и до его проявления может пройти значительное количество времени. Стимулом к возникновению внешних проявлений может служить стресс или ослабленный иммунитет.
Существует 3 пути заражения: воздушно-капельный, контактно-бытовой и половой. А инкубационный период занимает от 2 до 7 дней (в зависимости от иммунитета). Герпес существует практически у всего населения на Земле. Однако не у всех он активно проявляется. Чем слабее иммунная система, тем выше шансы получить эту болезнь. Также роль играет генетическая предрасположенность. Интересен тот факт, что большинство детей заражается именно воздушно-капельным путем. И многие заражаются герпесом еще вовремя грудного вскармливания.
Основные принципы лечения
Лекарства, разработанные на основе аномальных нуклеотидов можно с легкостью приобрести в любой аптеке. Чаще всего они выпускаются в форме мази. Аномальные нуклеотиды как средство борьбы с герпесом разработаны более 20 лет назад. Они особенно эффективны на ранних этапах. Конечно, полностью избавиться от герпеса не получиться, но забыть о его проявлениях вполне возможно.
У человека могут возникнуть постоянные простуды на лице. В этом случае весь процесс лечения нужно доверить докторам. Иммунолог назначит все необходимые анализы, и на их основании подберет курс терапии.
На ранних этапах борьбы с герпесом применимо домашнее лечение. К примеру, масло чайного дерева обладает сильным противогрибковым и антибактериальным эффектом. Уменьшается воспаление и болевые ощущения. Это эфирное масло хорошо дезинфицирует раны. Процесс заживления занимает гораздо меньше времени для этого достаточно несколько раз в день смазывать пораженную зону маслом. Аналогичный эффект можно получить и от пихтового масла.
Популярно применение пихтовой настойки. У прополиса сильные антибактерицидные свойства. Также он производит общий укрепляющий эффект. Часто прополис применяют вовнутрь. Но в этом варианте необходимо внешнее воздействие. Прополис необходимо добавить в спирт и настаивать несколько дней в темном месте. После локально смазывать места проявления герпеса. Благодаря хорошим антибактериальным свойствам инфекция не будет распространяться в дальнейшем.
Лимон – источник витамина С, что обеспечивает хорошую профилактику от проявления герпеса. Также им рекомендуется смазывать губы при простуде. Это обусловлено тем, что он хорошо противостоит вирусам.
Диагностика
Для прохождения обследования необходимо записаться на прием к дерматологу. Врач расспросит пациента о жалобах и изучит анамнестические данные для выявления факторов риска болезни. Следующим этапом диагностики является первичный осмотр поврежденной кожи. Дерматолог оценивает форму и размер гнойников, а также определяет глубину повреждения тканей. Для уточнения причины возникновения пиодермии и тяжести состояния пациента назначаются инструментальные и лабораторные обследования.
Дополнительные методы диагностики:
Дерматоскопия – метод визуального обследования очагов повреждения тканей. Для определения типа болезни врач использует оптический или цифровой аппарат, позволяющий многократно увеличивать изображение (фото). Дерматоскопия используется для поиска специфических признаков разных видов пиодермии и дифференциальной диагностики.
Микробиологическое исследование содержимого пузырей, фурункулов и других патологических структур
Врач осторожно прокалывает оболочку пузыря и собирает экссудат в стерильную емкость. В лаборатории специалисты проводят посев материала на различные питательные среды для идентификации возбудителя болезни
После уточнения типа возбудителя дерматита специалисты проводят тест на чувствительность микроорганизмов к антибиотикам. Бактериальный посев является наиболее надежным способом диагностики инфекционной формы недуга.
Анализ крови. В процедурном кабинете медсестра производит забор венозной крови и отправляет материал в лабораторию. В первую очередь специалисты оценивают соотношение и количество форменных элементов крови. Иммунологический тест позволяет обнаружить признаки аутоиммунного заболевания. Также при необходимости проводится серологическая диагностика: специалисты ищут в крови специфические антитела, вырабатываемые организмом в ответ на инфекцию. Часто требуется исключение венерической инфекции.
При неспецифических симптомах врачу необходимо исключить наличие других заболеваний с похожей симптоматикой. Для этого проводится дифференциальная диагностика токсидермии, буллёзного эпидермолиза, вегетирующей пузырчатки и грибкового поражения кожи. Исключается наличие ВИЧ-инфекции. При необходимости назначается консультация иммунолога, аллерголога, ревматолога и врача-инфекциониста.
Классификация кожных заболеваний
Типы заболеваний кожи, волос и ногтей классифицируются на основе Международной статистической классификации болезней и проблем со здоровьем (пересмотр 10).
Международная классификация кожных заболеваний не охватывает отдельные паразитарные и инфекционные кожные заболевания (такие как, например, розацеа, микоз, вши, герпес, вирусные и генитальные бородавки), а также врожденные дефекты, системные заболевания соединительной ткани и рак кожи. Но их также лечит дерматолог.
В последнем случае, например, дерматолог диагностирует:
- базально-клеточный рак кожи;
- плоскоклеточный рак кожи;
- меланому кожи;
- аденокарциному кожи;
- рецидивирующую узловую фиброму;
- Саркому Капоши;
- Болезнь Боуэна;
- экстра-злокачественную болезнь Педжета (рак кожи Педжета).
Какие анализы сдают при чесотке
Основной вид анализа при чесотке – это дерматоскопия. Снимается верхний слой кожи, подверженный сыпью, чесоточными ходами и прыщами. В этом срезе можно увидеть взрослых особей клеща, личинок, яйца паразита.
Проводится дерматоскопия следующим образом:
- Врач осматривает больного, находит подходящий участок для соскоба. Это иногда не расчесанный чесоточный ход.
- На кожу наносится жидкий парафин или другое средство.
- С кожи срезается тонкий слой скальпелем или глазными ножницами.
- Биоматериал изучают под микроскопом.
- Если результаты получились сомнительными, берется соскоб с другого участка.
- Подтверждает диагноз наличие личинок, яиц или клеща.
Диагностика заболевания не предполагает предварительной подготовки больного к процедуре. Есть лишь несколько условий:
- не применять мази и кремы перед посещением врача;
- не рекомендовано также принимать антигистаминные препараты;
- нельзя использовать косметические средства на пораженных участках;
- принимать душ в день процедуры можно лишь с помощью обычной воды, без гигиенических средств;
- не использовать бактерицидных средств перед диагностикой.
При соблюдении этих небольших правил диагноз получится наиболее точным.
Профилактика чесотки
Чтобы не заболеть чесоткой, каждый должен соблюдать некоторые меры предосторожности. Вот несколько правил, если есть опасность заражения:
- принимать ванну или душ с использованием дегтярного мыла не менее 2 раз в день;
- следить за состоянием ногтей, подстригать их вовремя;
- избегать случайные половые связи;
- пользоваться только личными средствами гигиены;
- избегать контактирования с больными;
- после посещения общественных мест тщательно мыть руки с мылом;
- регулярно проводить влажную уборку в жилом помещении;
- избегать использования многоразовых полотенец, мыла в общественных местах;
- если в семье больной, надо изолировать его в отдельное помещение.
Профилактика со стороны медицинских и карантинных служб строится с учетом особенностей возбудителя и масштабов очага заражения.
Она состоит из нескольких этапов:
- Выявление больных. Это можно сделать во время профилактических осмотрах в детских садах, школах, на производствах.
- Установление очага заражения. Врач интересуется, где произошло возможное заражение, с кем заболевший был в контакте. Определяется круг лиц, которым рекомендовано профилактическое обследование. А это в первую очередь члены семьи больного.
-
Организация и проведение дезинфекции
в очагах болезни входит в обязательный план мероприятий. Необходимо обеззаразить полотенца, постельные принадлежности, одежду. Это достигается путем кипячения, использования стирального порошка, хлорсодержащих средств. Используются также специальные распыляющие средства для уничтожения клеща на поверхности мебели, дверных ручках, стульях. Двусторонней обработке подвергают подушки, матрасы, одеяла.
При использовании аэрозолей для обработки бытовых предметов, важно, чтобы дети, животные и даже растения были временно удалены из помещения.
Профилактика дерматитов
Специалисты подчеркивают, что профилактика дерматита должна начинаться, прежде всего, со сбалансированного питания, меню которого выстроено с учетом всех потребностей организма. Необходимо исключить вредные продукты, аллергены, а также пищу, способную спровоцировать появление заболевания, тем самым, осложнить и лечение дерматита.
Правильная организация труда — это также важное условие для профилактики дерматита. Поскольку заболевание может быть вызвано нарушениями гигиены в процессе работы, вредным излучением или контактами с раздражителями, необходимо обязательно придерживаться прописанных санитарных норм
Важнейшим пунктом в деле профилактики дерматита является соблюдение личной гигиены
Мало выполнять все наставления, полученные от родителей с детства, необходимо со вниманием подходить к выбору гигиенических средств, и косметики. Её вредные ингредиенты могут вызвать бурную реакцию организма, поэтому всегда надо знать, как и чем пользоваться без ущерба для собственного здоровья
Если придерживаться предписаний врача и внимательно следить за состоянием своего организма, можно минимизировать риски и причины появления дерматита. Обнаружив симптомы дерматита, обязательно обратитесь к врачу. Поражения кожи, вызванные этим заболеванием, намного более неприятны, нежели простой и регулярный профилактический контроль. Помните, что лечение такого заболевания, как дерматит, занимает много времени и требует больших вложений.
Лечение стрептодермии
Лечением стрептодермии занимается врач-дерматолог.
В первую очередь, особенно детям, назначается гипоаллергенная диета с ограничением сладкого, острого и жирного.
На период лечения запрещаются водные процедуры (ванна, душ) с целью предупреждения распространения заболевания. Здоровую кожу рекомендуется протирать отваром ромашки.
Важно исключить ношение одежды из синтетики и шерсти, так как это провоцирует потоотделение и способствует увеличению и распространению очагов поражения. Пациентам настоятельно рекомендуется отдавать предпочтение натуральным тканям
После вскрытия пузырей стерильной иглой и их опорожнения инфицированные участки кожи обрабатывают анилиновыми красителями (метиленовый синий или бриллиантовый зеленый) дважды в день.
Для того чтобы остановить рост очагов, здоровую кожу вокруг них смазывают борным или салициловым спиртом. Чтобы мокнущие поверхности подсохли, их покрывают нитратом серебра (ляписом) или резорцином. Обработка заед и очагов стрептодермии на лице также проводится азотнокислым серебром (ляписом).
На корочки накладывают повязки с антибактериальными мазями:
- левомицетиновой;
- тетрациклиновой;
- эритромициновой;
- физидермом;
- фицидином.
Через 7, максимум через 14 дней после соответствующего местного лечения симптомы стрептодермии исчезают.
В сложных случаях назначают антибиотики системно (амоксиклав, тетрациклин, левомицитин) сроком на 5-7 дней.
Для снятия зуда прописываются десенсибилизирующие препараты (кларитин, телфаст, супрастин). Одновременно проводят иммуностимулирующую терапию (иммунал, пирогенал, аутогемотерапия), назначение витаминов А, С, Р, группы В.
При высокой температуре показан прием жаропонижающих (парацетамол).
Во время лечения стрептодермии допускается использование фитотерапии (повязки с настоями лука, чеснока, репейника, тысячелистника).
Осложнения при высыпаниях на коже
Сами по себе высыпания на коже могут негативно повлиять на ее состояние. Даже при успешном лечении сыпи нередко остаются следы от прыщей. При отсутствии эффективного лечения высыпания со временем могут перерасти в патологическую форму. Иногда такие симптомы указывают на развитие онкологического заболевания.
Еще более опасны осложнения болезней, которые привели к возникновению гнойников, язвочек и прочих подобных новообразований. Сбои гормонального фона вызывают патологические изменения в большинстве систем организма. Заболевания ЖКТ прогрессируют, и лечить их становится все сложнее. То же самое можно сказать о любой болезни, симптомом которой стали высыпания на коже.
Причины красного плоского лишая
Наиболее распространенные теории возникновения
- Неврогенная Основана на том, что дерматоз внезапно развивается или происходит его рецидив (период ухудшения) после психической травмы. К тому же большинство больных этим дерматозом страдают от того или иного расстройства нервной системы (неврастения, вегетоневроз и другие). Кроме того, нередко высыпания располагаются по ходу нервных ветвей при наличии невритов. У некоторых больных имеются нарушения иннервации кожи и её питания, которые обусловлены поражением узла спинного мозга по совершенно иной причиной. Например, травма, наличие грыжи межпозвоночного диска или радикулит.
- Вирусная или инфекционная Согласно ей, вирус или болезнетворный микроорганизм находится в неактивном состоянии в нижних рядах клеток эпидермиса (наружный слой кожи). Однако под воздействием определенных факторов активируется и стимулирует деление клеток верхнего слоя кожи. В ответ иммунная система начинает вырабатывать антитела, которые попросту «съедают» собственные клетки. В данном случае — это клетки эпидермиса.
- Наследственная Считается, что существует ген — носитель болезни, который передается по наследству. Однако до определенного момента он «спит» (находится в неактивном состоянии), но под воздействием некоторых провоцирующих факторов «просыпается». В пользу этой теории свидетельствует тот факт, что в семье у 0,8 -1,2% больных с красным плоским лишаем страдали от этого недуга несколько поколений. В этих случаях отмечается ранее начало заболевания (иногда даже в детском возрасте), большая продолжительность обострений, а также частые рецидивы (ухудшение общего состояния и возврат симптомов недуга).
- Интоксикационная В её основе лежит токсическое воздействие целого ряда веществ на организм:
- Лекарственных препаратов (по типу аллергической реакции) Известно около 27 лекарственных средств, способных вызвать развитие дерматоза:
- препараты золота (лечение ревматоидного артрита), сурьмы, йода, алюминия, мышьяка.
- антибиотики: тетрациклины, Стрептомицин.
- противотуберкулезные препараты: Фтивазид, пара-аминосалициловая кислота.
- хинин и его производные.
- и другие.
Однако парадокс заключается в том, что некоторые из этих препаратов применяются для лечения красного плоского лишая. Например, препараты мышьяка наружно (мышьяковистая кислота), антибиотики. По-видимому, в отдельных случаях эти лекарственные средства действительно могут вызвать дерматоз. Либо они приводят к токсическому поражению кожи по типу красного плоского лишая.
- Аутоинтоксикации Возникают за счет накопления в организме токсинов при нарушении функции печени (цирроз, гепатит), заболеваниях желудка и кишечника (гастрит, язвенная болезнь), сахарный диабет, артериальная гипертензия. Предположительно на клетки печени, желудочно-кишечного тракта, поджелудочной железы, сердца и сосудов повреждающее воздействуют те же факторы, что и на клетки кожи. Согласно проведенным исследованиям у части больных с красным плоским лишаем имеются изменения в функциональных пробах печени (биохимический анализ крови). У остальных нарушен углеводный обмен, поэтому нередко дерматоз сочетается с сахарным диабетом. Причем в этом случае заболевание протекает особенно тяжело.
- Лекарственных препаратов (по типу аллергической реакции) Известно около 27 лекарственных средств, способных вызвать развитие дерматоза:
- Иммуноаллергическая Считается ведущей. По сути, она объединяет все теории, поскольку в основе каждой их них лежат нарушения в работе иммунной системы. Согласно исследованиям у больных в крови и на месте высыпаний нарушается соотношение Т-супрессоров (клетки, понижающие иммунный ответ) и Т-хелперов (клетки, отвечающие за активный иммунный ответ), за счет увеличения последних. В тоже время в крови обнаруживаются циркулирующие иммунные комплексы, состоящие из антител (белки, вырабатываемые иммунной системой) и части стенки «чужака» (в данном случае клетки кожи). То есть, иммунная система «не узнает» собственные ткани. Поэтому вырабатывает и направляет против них своих «солдат» (антитела, лимфоциты, лейкоциты, иммуноглобулины и так далее), которые повреждают клетки кожи и слизистых оболочек. Поэтому в пораженном участке кожи начинают вырабатываться вещества вызывающие воспаление: простагландины, интерлейкины. В результате развивается иммунное воспаление (аллергическая реакция замедленного типа). Оно ведет к гибели клеток верхнего слоя кожи и слизистых оболочек или их неспособности выполнять свои функции в области поражения.
Классификация
- острым — до одного месяца
- подострым — до шести месяцев
- хроническим — от шести месяцев до нескольких лет
Температура и внешний вид кожи
Проводя диагностику по состоянию кожи, нельзя не обращать внимания на ее температуру. В частности неестественно теплая или холодная может указывать на расстройства эндокринной системы. К примеру, слишком бледная и холодная кожа зачастую бывает у людей со сниженной активностью щитовидной железы.
Если эпидермис очень сухой и шероховатый, это также может указывать на проблемы в работе эндокринной системы. Чаще всего такие симптомы появляются при гипотиреозе (сниженной активности щитовидной железы). Напротив, очень теплая, гладкая, нежно-розовая и почти всегда влажная кожа может быть сигналом о чрезмерной активности щитовидки.
Что нужно знать при экземе
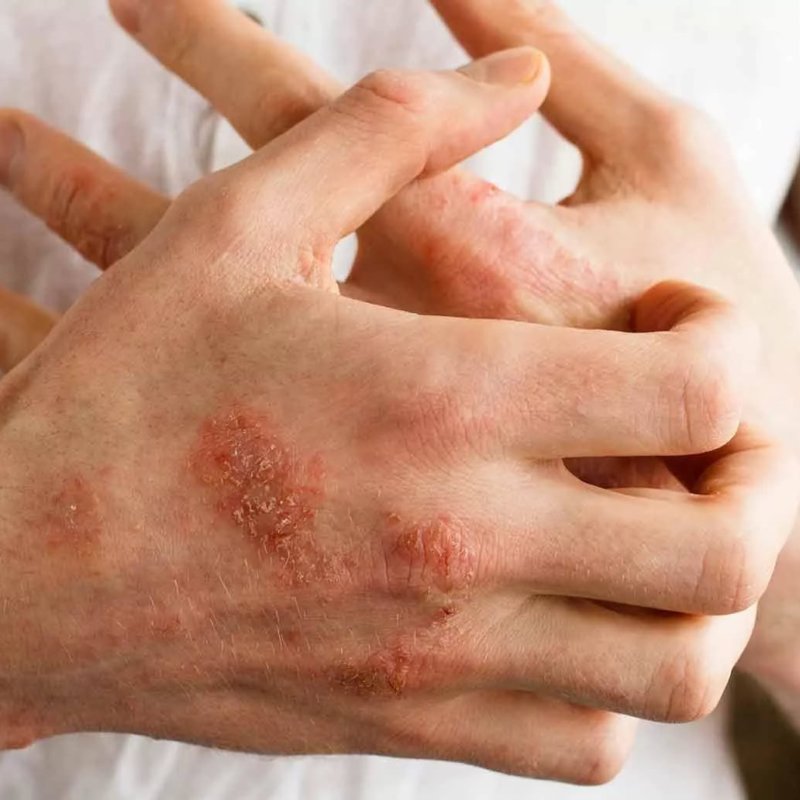
Это хроническое воспаление верхних слоев кожного покрова. К лечению экземы нужно исходить исходя из его типа. Фото и названия ускорят процесс диагностики экземы.
Существуют такие виды:
- идиопатическая разновидность;
- атопический тип;
- профессиональный;
- микробная.
В любом случае патогенетическая терапия – основной вид экземы. Это необходимо для того чтобы минимизировать воздействие внешних факторов. Иногда назначаются биостимуляторы.
Актуально проведение гормональной терапии. Это должно всецело контролироваться специалистом. Прием кортикостероидов чреват обострением хронических болезней, может развиваться инфекционное заболевание. А также ослабляется иммунитет, что делает человека уязвимым к инфекционным заболеваниям. С названиями подобных антибиотиков можно ознакомиться на просторах интернета, но назначать их должен только врач.
При экземе слабеют защитные силы организма, поэтому проводят витаминотерапию. Но последние исследования показывают, что синтетические витамины не всегда положительно воздействуют на общее состояние. В рационе следует делать акцент на витамин Е и фолиевую кислоту. Антигистаминные препараты также необходимы при любом виде экземы.
Что провоцирует экзему:
- воздействие химических веществ;
- нарушение иммунной системы;
- расстройства центральной нервной системы;
- аллергическая реакция.
Выше описаны основополагающие принципы лечения экземы. Но каждый тип имеет свои специфические черты, что необходимо учитывать.
Фолликулит и лихорадка
Как следует из названия, это воспаление волосяного фолликула. Это состояние проявляется в появлении единственного пузырька или многочисленных пузырьков, заполненных гнойным содержимым, иногда пронизанным волосами в центре. Изменения могут появиться на лице, туловище или конечностях. Иногда они связаны с депиляционными процедурами или бритьем.
Фолликулит
Хроническая форма фолликулита чаще встречается у мужчин на лице, особенно на подбородке, реже на коже головы. Эта форма характеризуется продолжительностью в несколько месяцев и возникновением воспалительных опухолей в коже.
Лечение острого воспаления волосяных фолликулов с небольшой интенсивностью состоит из дезинфекции кожи и применения препаратов местного действия, содержащих антибиотик. Тем не менее, лечение фолликулита часто бывает трудным и продолжительным.