Что нужно знать о детском зрении?
Содержание:
- Методы лечения гиперметропии у детей
- Бактериальный конъюнктивит глаз у ребенка
- Симптомы птоза верхнего века у новорожденных
- Факторы риска
- Плеоптика
- Что можно сделать, чтобы остановить тремор после тренировки
- Виды косоглазия у детей
- Дальнозоркость у детей: причины и лечение
- Проверка зрения малыша до 1 года
- Симптомы конъюнктивита
- Какие типы косоглазия бывают?
- Какие цвета ребенок начинает видеть первыми?
- Формы врожденных детских катаракт
- Причины врожденной близорукости
- Другие виды косоглазия у детей
- Врожденная дальнозоркость у ребенка — что это и чем она отличается от физиологической?
- Строение глаза у новорожденного
- Инвентарь для занятий
- Методы лечения близорукости у детей
- ↑ Технология покраски
- Диагностика
- Как вылечить косоглазие и восстановить бинокулярное зрение?
Методы лечения гиперметропии у детей
Лечение дальнозоркости проводится консервативным путем у детей до 18 лет. При отсутствии положительного эффекта после совершеннолетия применяется микрохирургическая операция или лазерная коррекция зрения.
Начиная с самого раннего возраста — с нескольких месяцев жизни, применяются оптические средства для коррекции зрения – очки или контактные линзы. Очковая коррекция наиболее распространенная, в связи с ее доступностью и дешевизной. Применяется плеоптическое аппаратное лечение для развития остроты зрения. Получить высокие положительные результаты и в будущем снять очки можно только при условии правильно подобранных линз. Для этого проводится диагностика, после чего врач выписывает рецепт на необходимые очки. Родители могут самостоятельно выбрать оправу, желательно отдавать предпочтение таким материалам, как карбон или пластмасса. Такие оправы обладают прочностью, надежностью и легкостью, не вызывают дискомфорта. Чтобы ребенок носил очки без капризов лучше выбирать оправу любимой цветовой гаммы малыша.
Некоторые родители подбирают с врачом для коррекции дальнозоркости контактные линзы, так как они имеют свои преимущества – в первую очередь, линзы не сползают и не пачкаются, не мешают ребенку заниматься активными видами спорта.
Бактериальный конъюнктивит глаз у ребенка
Причина такого вида болезни — попадание на слизистую оболочку органов зрения различных возбудителей: гонококков, стафилококков, стрептококков и прочих патогенных микроорганизмов. Это может произойти при купании малыша в недостаточно чистой воде, трении глаз
В этой статье
грязными руками, а также нередки случаи инфицирования ребенка в момент родов, если возбудители болезни присутствуют в мочеполовой сфере матери. В медицинской практике существует специальный термин — офтальмия новорожденных. Так называют воспалительные заболевания зрительных органов после рождения. При этом не нужно путать регулярное скопление экссудата во внутреннем уголке глаза у младенца, как это часто бывает по утрам, с конъюнктивитом глаз, признаки которого проявляются довольно выраженно: обильное выделение гноя, повышенное слезотечение, зуд, слипание ресниц по утрам, беспокойное поведение ребенка. Нередко патология развивается сразу на обоих глазах.
Симптомы птоза верхнего века у новорожденных
Прежде всего, у новорожденных возникают затруднения с морганием: не в состоянии моргнуть малыш запрокидывает голову назад. Такая поза называется «позой звездочета». Визуально этот дефект также заметен, поэтому обнаружить проблему не составит труда.
На что еще полезно родителям обращать внимание:
- Верхнее века одного или обоих глаз в той или иной степени прикрывает зрачок.
- Брови ребенка неестественно подняты.
- Малыш постоянно выглядит сонным, часто запрокидывает и приподнимает голову.
- У ребенка не получается моргать, глаз полностью не закрывается.

При птозе верхнее веко теряет или снижает подвижность. Это вызывает физический и психологический дискомфорт у ребенка. Особенно, когда он подрастает и начинается общаться со сверстниками. Но и это не главная проблема. Основная опасность птоза верхнего века в том, что он препятствует нормальному развитию зрительного анализатора, что способно стать причиной резкого снижения остроты зрения. Поэтому крайне необходимо вовремя диагностировать заболевание и принять меры.
Факторы риска
Привести к развитию функциональных нарушений зрительного анализатора могут некоторые патологические состояния и неблагоприятные факторы:
- аметропия — отклонение преломляющей силы глаза от возрастных значений;
- косоглазие;
- ДЦП;
- нарушение психического развития;
- III и IV степень недоношенности ребенка;
- недостаточный вес новорожденного;
- наличие офтальмологических заболеваний у близких родственников (амблиопия, косоглазие, помутнение хрусталика).
Наличие вредных привычек у беременных женщин (курение и прием алкоголя) в несколько раз повышает риски развития дисфункций зрительной системы.
Плеоптика
Направление включает в себя группу методов, борющихся с явлением амблиопии. Наибольшей эффективностью при этом пользуются два варианта – прямая окллюзия и пенализация.
Прямая окклюзия представляет собой исключение здорового глаза из акта видения. Для этого используются специальные пластиковые или матерчатые накладки, фиксирующиеся на очках – окклюдоры. Окллюдоры имеют различную степень непрозрачности от плотной до малозаметной. В зависимости от изменения остроты зрения в процессе лечения врач использует разные окклюдоры, помогающие достигнуть желаемого результата.
После «выключения» здорового ока вся зрительная нагрузка ложится на амблиопический глаз. Лечение содружественного косоглазия таким методом позволяет добиться устойчивой фиксации поражённого зрительного анализатора, оптимизировать бинокулярное зрение при условии, что патология была диагностирована на раннем сроке.
Режим прямой окклюзии регулируется врачом. В зависимости от зрительных показателей терапия проводится несколько часов, в течение всего дня (на ночь очки снимают) или через день. Продолжительность курса составляет от 2 до 6 месяцев. Длительное проведение прямой окклюзии не желательно, поскольку возможно появление нарушений координации обоих глаз.
Принцип пенализации позволяет задействововать в акте зрения оба глаза, но с разной функциональностью. Здоровый глаз искусственно «штрафуют» (пенализация в переводе с франц. – взыскание, штраф), создавая умеренную анизометропию, позволяющую лучше видеть вблизи. Больное око же в состоянии слабой гиперметропии активно подключается к процессу видения, становясь ведущим особенно при визуализации предметов вдали
Важно то, что монокулярные системы обоих глаз не оказывают влияния друг на друга, их зрительная функциональность уравнивается, обеспечивая правильное бинокулярное восприятие. Пенализация приводит к уменьшению девиации, при этом подавления или сенсорной адаптации ЦНС к косящему глазу не происходит
Лечение содружественного косоглазия таким образом существенно снижает амблиопию или устраняет совсем.
|
Эффективность пенализации также как и прямой окллюзии тем выше, чем раньше было обнаружено офтальмонарушение и начато лечение. |
Пенализация бывает нескольких видов:
-
для близи;
-
для дали;
-
легкая;
-
селективная;
-
альтернирующая;
-
полная.
Нужная фокусировка зрения создается с помощью специальных очков. Лечебный эффект обеспечивают сменные плюсовые линзы, обеспечивающие требующуюся гиперкоррекцию. Продолжительность терапевтического курса не более 4 месяцев, при этом терапия может меняться в зависимости от наличия/отсутствия результата.
При обнаружении заболевания в раннем детском возрасте пенализация будет предпочтительнее чем прямая окклюзия, поскольку позволяет корректировать зрение с участием обоих глаз, исключая риски возникновения бинокулярной декоординации зрительных органов, что возможно при прямой окклюзии.
Наряду с вышеописанными способами терапия амблиопии предусматривает использование световой стимуляции (по Аветисову, по Кюпперсу, по Бангертеру). Лечение содружественного косоглазия при этом допускает совмещение методик, например, прямой окклюзии и метода Аветисова. Световая стимуляция осуществляется с помощью лазерных установок или специальных приборов (монобиноскопов). Таким образом осуществляется коррекция световой и яркостной сенсорики глаза, улучшение адаптационной возможности к быстрому изменению цвета, формы, размеров предметов.
Что можно сделать, чтобы остановить тремор после тренировки
Виды косоглазия у детей
Существует несколько видов страбизма. Некоторые из них являются патологическими. Другие не представляют опасности и не требуют лечения. В числе вторых — мнимое, или ложное косоглазие. Это не заболевание. Причина дефекта — физиологические особенности организма. Косоглазие может быть спровоцировано складкой в углу глаза, строением переносицы и пр. По мере роста ребенка дефект становится все менее заметным. Нужно показать малыша врачу, он проведет несколько тестов и определит, есть ли патология.
Существуют и другие разновидности косоглазия:
- скрытое;
- истинное (содружественное и паралитическое);
- сходящееся;
- расходящееся.
Охарактеризуем их по-отдельности.
Дальнозоркость у детей: причины и лечение
Детская дальнозоркость может иметь различные природу и причины возникновения. К ним относятся:
- Анатомическая патология строения зрительных органов. К примеру, неправильная форма или углубленное положение хрусталика, недостаточная кривизна роговицы, укороченная глазная ось. Все эти отклонения являются врожденными.
- Наследственная предрасположенность. Заболевание может проявиться при больших нагрузках на глаза. Наиболее заметна такая дальнозоркость к 6 годам, когда ребенок вынужден читать и писать в процессе обучения.
- Высокое внутриглазное давление (глаукома). В таких случаях проявляется дальнозоркость у детей до 1 года.
- Несбалансированное питание и вредные привычки матери во время вынашивания плода, которые могут стать причиной для неправильного формирования зрительной системы плода.
Для того, чтобы определить дальнозоркость у детей (лечение можно назначать только после обследования) в 1 год офтальмологу необходимо специализированное оборудование и приборы.
Врожденная дальнозоркость может исчезнуть у детей по прошествии 3-х месяцев после появления на свет, что объясняется их стремительным развитием зрительного аппарата. Если гиперметропия не продолжает беспокоить ребенка, необходим регулярный контроль специалиста.
До 1 года дальнозоркость называют физиологической, такое явление считается нормой в офтальмологической практике, оно не требует лечения.
Проверка зрения малыша до 1 года
В период младенчества очень важна проверка зрения ребенка в определенные сроки, ведь именно в это время активно формируется зрительная система, и каждые несколько месяцев у малыша появляются новые зрительные навыки. Такие проверки должны осуществляться несколько раз в течение первого года жизни: в 1 месяц, в 3 месяца, в 6 месяцев и в 1 год. При осмотре врач выявит нарушения в развитии органов зрения, если они есть, и назначит нужную терапию. Например, если косоглазие не проходит после 3 месяцев, то это явная патология.
 Чем еще важен такой контроль? Как сказано выше, норма дальнозоркости у детей при рождении составляет примерно 2-4 диоптрии, по мере роста зрительных органов, постепенно снижаясь. Но при аномально высокой степени гиперметропии, которую выявит комплексное обследование, можно вовремя принять соответствующие меры, назначить лечение, иначе по мере роста ребенка дальнозоркость будет только увеличиваться. Вообще же норма детской дальнозоркости по достижению 1 года должна составлять не более 2,5 диоптрий.
Чем еще важен такой контроль? Как сказано выше, норма дальнозоркости у детей при рождении составляет примерно 2-4 диоптрии, по мере роста зрительных органов, постепенно снижаясь. Но при аномально высокой степени гиперметропии, которую выявит комплексное обследование, можно вовремя принять соответствующие меры, назначить лечение, иначе по мере роста ребенка дальнозоркость будет только увеличиваться. Вообще же норма детской дальнозоркости по достижению 1 года должна составлять не более 2,5 диоптрий.
Симптомы конъюнктивита
В диагностике конъюнктивита важно определить тип патологии. Вид недуга зависит от причин, его вызвавших
У новорожденных, как и у взрослых, конъюнктивит бывает нескольких типов. Самыми распространенными из них являются бактериальный, вирусный и аллергический.
Понять, как отличить конъюнктивит от дакриоцистита у грудничков, помогут следующие признаки:
- Во время дакриоцистита у грудничков воспаление, как правило, возникает с одной стороны. Конъюнктивит обычно охватывает оба глаза.
- Характерным признаком дакриоцистита новорожденных служит увеличение слезного мешка, воспаление визуально становится заметным. При конъюнктивите отек незначительный.
- Болевые ощущения при дакриоцистите возникают в области между уголком глаза и носа.
Во время конъюнктивита боль отмечается в уголках глаз.
Во многих случаях при конъюнктивите наблюдается зуд в глазах. Для дакриоцистита у новорожденных этот симптом не столь характерен. Когда воспаляется слезный мешок, он затрагивает кровеносные сосуды, из-за чего может повышаться температура тела. В случае с конъюнктивитом такого симптома, как правило, не наблюдается.
Определить, что это — конъюнктивит или дакриоцистит — может только специалист. Поэтому при первых симптомах воспаления глаз нужно записаться на прием к офтальмологу.
Методы лечения у двух этих заболеваний разные. Например, для устранения непроходимости слезных каналов при дакриоцистите часто прибегают к операции, чтобы проколоть их. В случае с конъюнктивитом этого не требуется. Общими способами терапии являются промывания, применение мазей, капель и массажей. Однако конкретные препараты и технику массажа назначает только врач.
Отметим еще одну важную деталь. Такое заболевание, как конъюнктивит, является заразным. Дакриоцистит не передается другим малышам.
Лечение заболевания, вне зависимости от того, поставлен диагноз конъюнктивит или дакриоцистит, требует квалифицированной медицинской помощи. Самолечение в обоих случаях противопоказано.
Когда конъюнктивит или дакриоцистит не находится в запущенной стадии, то после назначения лечения и получения рецепта препаратов терапия может проводиться дома. Капли и мази специалист подбирает в соответствии с природой заболевания
Но важно учитывать дозировку
При лечении грудничков она будет минимальна. Кроме того, многие мази имеют ограничения по возрасту. Далеко не все препараты можно применять с рождения.
Если же врач все-таки назначил мазь, чтобы лечить конъюнктивит или дакриоцистит, ее необходимо правильно использовать. Храниться средство должно в прохладном месте, как правило, его оставляют в холодильнике. Но перед использованием мазь нужно согреть, для этого достаточно потереть тюбик в руках.
В домашних условиях для промывания глаз, когда у малыша конъюнктивит или дакриоцистит, можно использовать настои трав, некрепкий черный или зеленый чай, слабый раствор марганца. Однако все средства народной медицины следует применять, только посоветовавшись с врачом.
Подводя итог, сделаем вывод, что рассмотренные в статье заболевания имеют совершенно разную природу. Фактически это два разных недуга, к которым приводят разные причины. Соответственно, каждый из них требует применения определенных методов лечения. Средства, которые помогают в одном случае, в другом могут серьезно навредить.
Перечисленные в статье симптомы помогут по внешним признакам определить вид заболевания. Однако до консультации с врачом нельзя начинать лечение и применять какие-либо средства.
Еще раз отметим, что оба заболевания могут иметь серьезные последствия, если вовремя не обратиться к специалисту. Не стоит рассчитывать только на собственные знания.
Какие типы косоглазия бывают?
В норме оси обоих глаз человека должны быть параллельны. Если у малыша отмечается несимметричный взгляд, можно говорить о косоглазии, которое, в свою очередь, делится на типы. Оно бывает горизонтальным, вертикальным и комбинированным.
Типы косоглазия:
-
горизонтальное косоглазие — глазки могут сходиться к переносице или наоборот, расходиться, тяготея к височной зоне;
-
вертикальное косоглазие — глазная мышца в этом случае не может удерживать глаз и он отклоняется вверх или вниз;
-
комбинированное — это вертикально-горизонтальное поражение глазодвигательного аппарата;
-
паралитическое и содружественное — при паралитическом недуге отмечается паралич одной или нескольких двигательных мышц глаза, а при содружественном глазные яблоки сохраняют свою подвижность без паралича, парезов — это лечится ношением очков, сеансами аппаратной терапии.
Гиперфункция нижней косой мышцы глаза является главной причиной того, что при содружественном косоглазии по сходящемуся типу отмечаются отклонения вверх. Вертикальная девиация сложно поддается лечению и обычно требует оперативного вмешательства. При врожденном косоглазии она диагностируется в 90% случаев.
Среди причин появления преобладают: перенесенные инфекционные заболевания, парез глазной двигательной мышцы, травмы головы. При дальнозоркости наиболее часто отмечается сходящееся косоглазие, а при близорукости — расходящееся.
При альтернирующем косоглазии косят оба глаза периодически. При монокулярном — один глаз. Если болезнь своевременно не диагностировать и не лечить, может развиться амблиопия — синдром «ленивого глаза», когда информация от косящего глаза игнорируется мозгом.
При коррекции очками здоровый глаз необходимо закрывать, чтобы глаз с амблиопией стал фиксирующим. Чтобы он снова включится в работу, косоглазие корректируется очками, в ряде случаев маленькому пациенту рекомендуется операция.
Какие цвета ребенок начинает видеть первыми?
Зрение у грудничка формируется за счет развития светочувствительных рецепторов, расположенных в сетчатке. Благодаря их возможности преобразовывать световые волны в импульсы, картинка проецируется в головном мозге. Передача данных происходит посредством зрительного нерва. Примерно спустя три месяца от рождения этот процесс начинает активизироваться, видеть ребенок дальше будет все лучше. За восприятие цветов отличают рецепторы сетчатки, в которых содержатся такие пигменты, как хлоролаб, эритролаб и родопсин.
Научно это объясняется тем, что именно он обладает наибольшей спектральной волной (это значение колеблется в пределах 620-760 нанометров). Поэтому родителям советуют в первые месяцы после рождения грудничка покупать ему игрушки красного цвета. Желтый — второй цвет, который сумеет распознать малыш. Рекомендуется, чтобы в первые 6 месяцев жизни ребенок контактировал с вещами этих двух оттенков. Чтобы этапы зрительного развития происходили правильно, малышу достаточно 4-5 игрушек разного размера и формы. В таком случае он сможет сосредоточиться, начнет постепенно изучать текстуру. Не следует предлагать малышу сразу большое количество предметов разных оттенков. Разнообразить ассортимент можно спустя месяц, когда ребенок через осязание и зрительный контакт поймет, что все окружающие его предметы имеют разную форму и цвет.
К 6-месячному возрасту ребенок окончательно сможет различать теплые тона. Затем его зрение начнет расширяться — постепенно малыш увидит цветовую гамму зеленого спектра. Синие цвета и оттенки грудничок сможет воспринимать примерно к 8-9 месяцам. Таким образом, до года маленькие дети могут безошибочно определять четыре основных цвета — красный и желтый, зеленый и синий. В годовалом возрасте малыш сможет уже указывать на те предметы, которые ему называют (например, синий шар или красный квадрат). По мере того как грудничок будет преодолевать речевого развития этапы, он сможет понимать и другие оттенки (фиолетовый, малиновый, розовый и пр.).
Формы врожденных детских катаракт
Для всех детских катаракт характерны общие особенности: ядро хрусталика неплотное, задняя капсула тонкая, цинновы связки, поддерживающие хрусталик, прочные. В остальном они очень отличаются по виду, проявлениям и сохранности зрительных функций.
Для определения тактики лечения и прогноза для зрения офтальмологами используется классификация Хватовой А.В., разделяющая врожденные катаракты у детей на следующие формы:
Наиболее значимые клинические формы детской катаракты
Полная – характеризуется равномерным помутнением хрусталика, который имеет нормальные размеры и форму. Разновидностью ее является «молочная» катаракта, при которой содержимое хрусталиковой сумки разжижено. Острота зрения резко снижена и при отсутствии своевременного лечения неизбежно развивается «амблиопия от депривации» высокой степени. Этим термином обозначают состояние глаза, при котором анатомически он сохранен, но зрительные функции угнетены без шансов на восстановление. Депривация –медицинский латинский термин, обозначающий лишение чего-либо.
|
Младенец, лишенный возможности из-за непрозрачного хрусталика видеть окружающие предметы, постепенно утрачивает возможность научиться смотреть. |
Все действия офтальмологов направлены на то, чтобы воспрепятствовать развитию амблиопии.
Зонулярная – помутнения располагаются между корой хрусталика и эмбриональным ядром. При этом виде катаракты есть светлые, оптически прозрачные промежутки в веществе биологической линзы и острота зрения может составлять от сотых долей до 3-5 строчек по таблице проверки зрения.
Ядерная – помутнение располагается в центре хрусталика и имеет вид диска. Острота зрения вариабельна и зависит от плотности и величины диска. Критическим считают диаметр диска 2.5 мм и более.
Полярные – распространяются на центральную часть передней и задней капсулы, захватывая часть вещества органа. Зрение, как правило, снижено незначительно. Исключение – катаракта под передней капсулой размером 2.5 мм и более.
Врожденные катаракты у детей могут самопроизвольно рассасываться, но не до конца – формируются пленчатые и полурассосавшиеся формы, острота зрения при этом очень низкая – 0.01-0.04.
Причины врожденной близорукости
Склонность к близорукости может быть обусловлена наследственностью и аномальным развитием зрительного аппарата ребенка в утробе матери. Если родители малыша имеют нарушения зрения, то велика вероятность, что близорукость будет и у ребенка.

Наследственная миопия может развиваться в первые годы жизни малыша, а вот врожденная диагностируется у новорожденных. Говоря о наследственной миопии, подразумевают только предрасположенность к близорукости, в то время как врожденная миопия диагностируется у ребенка сразу.
Врожденная близорукость у детей — причины:
- недоношенность — врожденная близорукость фиксируется у одной третьей малышей, родившихся раньше срока;
- гипоксия плода — под влиянием кислородной недостаточности, происходят различные нарушения жизненно важных органов и ЦНС;
- прием лекарственных препаратов матерью ребенка в первом триместре беременности, перенесенные ею простудные, инфекционные и вирусные заболевания;
- сложная беременность, тяжелые роды.
Первый осмотр офтальмологом проводится в роддоме. Цель обследования детей до года заключается в выявлении опасных патологий: опухолей сетчатки, глаукомы, катаракты, атрофии зрительного нерва, воспалительных процессов и т.д. Если у специалиста возникают вопросы относительно диагноза, назначается полное офтальмологическое обследование.
Другие виды косоглазия у детей
По виду отклонения косоглазие разделяют на сходящееся и расходящееся. В первом случае зрительная ось одного из глаз направлена к носу. Такое чаще бывает при дальнозоркости. Дети рождаются дальнозоркими. Глазные яблоки у них маленькие. По мере роста ребенка глаза увеличиваются в размере и гиперметропия исчезает. Однако нередко врожденная форма дальнозоркости, которая не является заболеванием, становится причиной сходящегося косоглазия. Более того, нередко оно протекает как непостоянное. Это значит, что признаки его то появляются, то пропадают. Не всегда удается сразу заметить наличие дефекта.
При расходящемся косоглазии один глаз отклоняется в противоположную от носа сторону. Зачастую данная форма патологии диагностируется при близорукости, при которой изображение формируется перед сетчаткой. Мозг пытается исправить этот дефект и заставляет глаз отклоняться в сторону, чтобы картинка передвинулась на центральную точку сетчатки, что провоцирует возникновение расходящегося косоглазия.
Существует также вертикальное косоглазие. Его причина в 9 из 10 случаев — паралич верхних или нижних прямых и косых глазных мышц. Глазное яблоко отклоняется вверх. Другие признаки у этой патологии не отличаются от симптомов косоглазия сходящегося или расходящегося.
Врожденная дальнозоркость у ребенка — что это и чем она отличается от физиологической?
Если физиологическая дальнозоркость является вариантом нормы, встречается почти у каждого грудничка и с возрастом проходит, то врожденная гиперметропия обычно имеет патологический характер.
Она может быть вызвана несколькими причинами:
- наследственные факторы;
- врожденные аномалии глаз;
- генные мутации.
Врожденная гиперметропия нередко развивается у тех новорожденных, которые подвергались влиянию алкоголя, никотина и других негативных факторов в период внутриутробного развития, из-за чего зрительные органы сформировались неправильно или неполноценно. Также на формирование глаз ребенка может оказать влияние стресс, несбалансированное питание будущей мамы, плохая экология.
Если хотя бы у одного из родителей ребенка в анамнезе есть данный диагноз, то риск гиперметропии у младенца возрастает в несколько раз. Дальнозоркость распространена у новорожденных с генетическими и врожденными заболеваниями, среди которых амавроз Лебера, альбинизм, синдром Франческетти. При данных заболеваниях у младенцев практически всегда выявляют гиперметропию, которая трудно поддается коррекции.
Основное отличие патологической врожденной дальнозоркости от физиологической состоит в том, что первая не проходит самостоятельно по мере роста малыша. Чтобы добиться улучшения зрения, повысить качество жизни ребенка, врожденную дальнозоркость необходимо обязательно корректировать. Для этого нужно своевременно обратиться к офтальмологу, который поставит правильный диагноз и назначит адекватное лечение.
Строение глаза у новорожденного
Неопытные молодые родители считают, что организм только что родившегося малыша — копия взрослого, только уменьшенная. Однако это совсем не так. Органам и системам еще предстоит развитие до нормы, в их числе — и органы зрения ребенка.
Глазное яблоко младенца имеет анатомический размер примерно 17-18 мм по переднезадней оси, тогда как у взрослого человека он составляет 23-25 мм. При этом глазодвигательные мышцы и зрительный нерв сформированы еще не полностью, поэтому у новорожденных детей наблюдается косоглазие, которое должно проходить к 2-3 месяцам жизни при нормальном развитии.
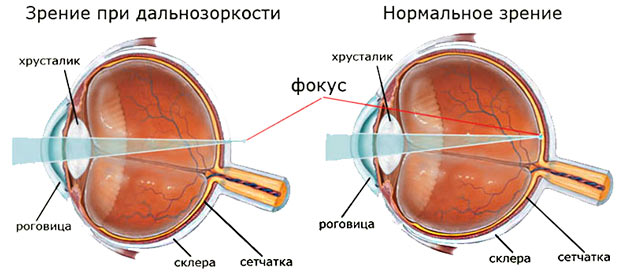
Роговица глаза у младенцев также имеет более плоскую форму, чем у взрослого человека, соответственно, обладает невысокой силой преломления. В совокупности эти факторы и влияют на то, что ребенок при рождении имеет норму дальнозоркости 2-4 диоптрии, так как световые лучи, преломляясь, попадают не на сетчатку, а на область за ней.
По мере роста организма растет и глазное яблоко. К 14-15 годам оно окончательно формируется, и дальнозоркость проходит (при отсутствии других патологий), так как оптический фокус перемещается на область сетчатки.
Инвентарь для занятий
Методы лечения близорукости у детей
↑ Технология покраски
Новая, уникальная технология создания покрытия с изменяющимся цветовым рисунком никак не влияет на технические характеристики и мощность двигателя автомобиля, не должна разочаровать владельца – не зависимо от того, будет это его первый автомобиль из модельного ряда Лада Веста СВ кросс в цвете фантом или ему уже приходилось пользоваться изделиями волжского автоконцерна.
Согласно утверждениям немногих, приближенных к секретам данного решения, главным его преимуществом следует считать улучшенную подготовку металлических деталей кузова к окраске – очистку и грунтовку. Сказать, что данный факт никак не влияет на стойкость лакокрасочного покрытия, значит, поставить под сомнение труд сотен людей – инженеров, дизайнеров и сборщиков автомобилей.
Разумеется, с общим ресурсом двигателя, вероятным ремонтом коробки передач данное обстоятельство практически не связано, но износ металлических кузовных деталей замедлить вполне в состоянии.
Диагностика
Фото: m-optiki.ru
Эффективность лечения диагноза амблиопия зависит от срока ее выявления. Чем раньше амблиопия обнаружена, тем лучше данное заболевание поддается терапии. Первичный осмотр дает возможность определить основания возникновения амблиопии.
Диагноз амблиопия как у взрослых, так и у детей после комплексного обследования ставит врач-офтальмолог. Обследование включает в себя несколько видов исследований, на основании результатов которых врач может назначить полноценное лечение.
При первичном обследовании врач, прежде всего, осматривает веки, глазную щель, проверяет зрачковые рефлексы на влияние внешних раздражителей, исследует, как расположены глазные яблоки. Первичный осмотр дает возможность выявить причины возникновения заболевания. Прежде чем ставить диагноз амблиопия, врач может назначить ряд дополнительных обследований.
Различают следующие методики выявления амблиопии – рефракция, тестирование цветом, обследование на преломление, периметрия, аккомодация. Для диагностирования амблиопии и причин ее возникновения часто применяются такие методы диагностики, как биомикроскопия и ультразвук. При этом также можно определить степень развития заболевания.
Определение заболевания при помощи визометрии.
Визометрия (острота зрения) является главнейшей функцией глаза, которую рассматривает офтальмолог на приёме при диагностике.
Для диагностирования заболевания у взрослых обычно применяют таблицу с буквами. Обследование проводится раздельно для каждого глаза, другой в это время прикрывают рукой, либо особым щитком. При определенных результатах врач может поставить подозрение на диагноз амблиопия.
Определение заболевания при помощи тестирования цветом.
Врач может диагностировать амблиопию при помощи тестирования пациента специальными цветными таблицами. Фон и отличающееся от него по окраске изображение нанесены на карточку в виде маленьких кружков, которые отличаются по диаметру и насыщенности цвета. Пациент должен определить, что за фигура нарисована в таблице.
На основании результатов тестов врач выносит вердикт о справедливости диагноза амблиопия.
Также можно определить наличие амблиопии при помощи обследования на преломление:
Диагностика амблиопии таким методом называется линзметрией. Данная процедура позволяет определить преломление оптических стекол в диоптриях при помощи особого прибора –диоптриметра. Замер оптических характеристик линз нужен пациентам, для дальнейшей коррекции нарушений зрения, выявленных при его помощи, в том числе, и при диагнозе амблиопия.
Обследование проходит при помощи особой лампы, у которой имеется увеличитель, диафрагма и источника света.
Определение заболевания при помощи периметрии
Данное исследование осуществляется либо с помощью любого предмета, находящегося в руке окулиста, либо посредством особого аппарата – периметра, где исследование происходит с объектами различных цветов. Суть исследования состоит в определении пределов поля зрения для каждого глаза.
Данная процедура также помогает обнаружить зрительные дефекты в рамках данных границ, в том числе, и амблиопию.
Диагноз амблиопия может быть определен при помощи биомикроскопии
Для того чтобы определить, насколько прозрачны стекловидное тело и хрусталик, глаз осматривают в проходящем свете при помощи щелевой лампы.
Диагностика амблиопии таким способом дает возможность разглядеть строение переднего отрезка глаза под микроскопом, что дает специалисту информацию при подозрении на амблиопию.
Выявление амблиопии при помощи ультразвука
Если при обследовании выявлена непрозрачность глаза, то для подтверждения диагноза амблиопия специалисты дополнительно проводят обследование при помощи ультразвука.
Ультразвуковой метод дает возможность разглядеть движения внутри глазного яблока, произвести оценку строения двигательных мышц глаза и зрительного нерва, получить точные замеры структуры глаза.
Как вылечить косоглазие и восстановить бинокулярное зрение?
Если Вам поставлен диагноз «косоглазие», нужно немедленно приступать к лечению
Чем раньше начата терапия, тем выше шансы на восстановление бинокулярного зрения у человека, это важно для сохранения высокого качества его жизни и профессиональной деятельности. Схему лечения должен подбирать только грамотный врач
Если не лечить косоглазие, со временем на одном глазу зрение ухудшается. Комплексная терапия обычно включает в себя несколько способов коррекции:
- очковая оптика или мягкие контактные линзы помогают справиться с нарушениями рефракции, повысить остроту зрения и устранить одну из главных причин развивающегося косоглазия;
- аппаратные процедуры по коррекции амблиопии, или синдрома «ленивого глаза» улучшают четкость видения, фиксацию взгляда, возвращают способность видеть двумя глазами одновременно;
- ортоптика представляет собой систему упражнений для развития слияния и подвижности глазных яблок. С помощью ортоптического лечения пациент учится сливать две картинки в одно изображение;
- диплоптические упражнения вызывают у человека естественное двоение изображения и вырабатывают привычку преодолевать такое двоение. Они направлены на развитие бинокулярного зрения, что способствует его самостоятельному восстановлению.
В некоторых случаях исправить косоглазие можно только при помощи хирургического лечения. При этом чаще всего операцию делают в косметических целях, потому что восстановить бинокулярное зрение (как способность к слиянию двух изображений в единый образ) она не сможет. Тип и способ операции выбирает офтальмохирург с учетом расположения мышц конкретного пациента. Задача такого лечения — ослабить или усилить одну из глазодвигательных мышц, которая способствует косоглазию.
Хирургическую операцию обычно проводят под местной анестезией в течение одного дня. После оперативного лечения специалисты могут порекомендовать курс аппаратной терапии для нормализации зрительных функций.
Главная итоговая цель в лечении косоглазия — это появление бинокулярного зрения. Только в этом случае можно говорить о полноценном восстановлении зрительных функций. Современные методы лечения позволяют добиться этого с большой вероятностью, если терапия начата своевременно.