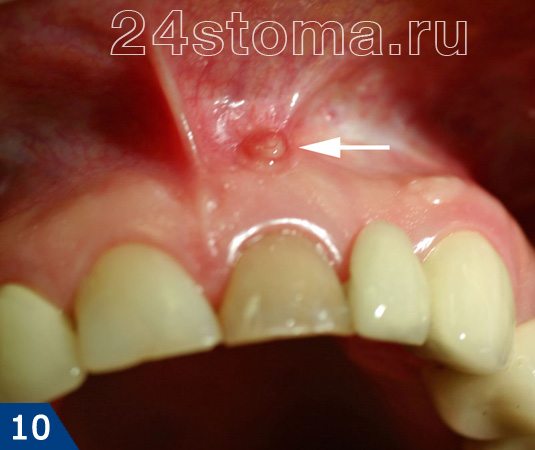
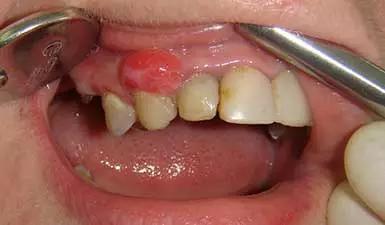
Абсцесс бартолиновой железы
Содержание:
- Взаимодействия с другими препаратами
- Лечение атрофического вагинита
- Провоцирующие факторы
- Диагностика
- Симптомы вагинита
- Диагностика и лечение возрастного кольпита у женщин
- Виды заболевания
- Лечение
- Симптомы заболевания
- Как просто нас найти:
- От метро Нахимовский проспект (5 минут пешком)
- От детской поликлиники и родильного дома в Зюзино (10 минут пешком)
- От метро Варшавская (19 минут пешком)
- От метро Каховская (19 минут пешком)
- От метро Чертановская район Чертаново ( 20 минут)
- От метро Профсоюзная (25 минут)
- От метро Калужская (30 минут)
- От префектуры ЮГО-ЗАПАДНОГО (ЮЗАО) округа (30 минут пешком)
- От метро Новые Черемушки (40 минут)
- Методы лечения кольпита
- Диагностика абсцесса легкого
- Причины атрофического кольпита
- Симптомы кольпита
- Причины возникновения кольпита
- Методы обследования на сальпингоофорит
- Можно ли вылечить кольпит в домашних условиях
- Симптомы кольпита
- Свечи от кольпита
Взаимодействия с другими препаратами
Гайномакс усиливает эффект непрямых антикоагулянтов (для уменьшения риска развития кровотечений дозу уменьшают на 50%) и действие этанола (дисульфирамоподобные реакции). Совместим с сульфаниламидами и антибиотиками.
Свечи Нео-Пенотран несовместимы с употреблением алкогольсодержащих напитков, а параллельное применение препаратов-антикоагулянтов может увеличить время свертывания крови. Нельзя использовать данные свечи одновременно с применяемым при обострении язвы желудка и двенадцатиперстной кишки Циметидином (Гастрометом, Супраметом, Ульцератилом и др.), так как это может вызвать серьезные побочные реакции со стороны ЦНС.
Лечение атрофического вагинита
Для терапии атрофического вагинита применяется заместительная гормональная терапия, местное лечение эстрогенсодержащими препаратами, гинекологические пробиотики, фитоэстрогены.
Заместительная гормональная терапия (ЗГТ). Признаки и симптомы дефицита эстрогенов можно вылечить, при помощи ЗГТ. ЗГТ заключается в приеме препаратов эстрогенов для восполнения их дефицита. Врач принимает решение о применении гормонотерапии совместно с пациенткой
Важно применять эстроген вместе с прогестероном одновременно, что защищает от развития гиперплазии тканей, например, эндометрия.
Гиперплазия эндометрия может привести к возникновению рака. Первые результаты лечения эстрогенами могут быть заметны через несколько недель после начала терапии. Некоторые симптомы атрофии влагалища при обширной форме поражения могут сохраняться в течение длительного времени. Рекомендуется длительное применение ЗГТ, в течение нескольких лет.
Местное лечение эстрогенсодержащими препаратами. В том случае, когда симптомы, беспокоящие женщину, причиняют выраженный дискомфорт, назначается местное применение препаратов, которые содержат эстрогены. Они устраняют сухость и зуда влагалища, а также повышают эластичность тканей.
Используются кремы, мази, гели, вагинальные кольца. Доказана высокая эффективность местных эстрогенсодержащих препаратов. Такая терапия позволяет ограничить влияние организма на действие гормона и наоборот. Эстрогены при местном применении могут попадать в кровь, но в минимальном количестве. Такая форма гормонов оказывает прямое действие на слизистую влагалища и приводит к ослаблению симптомов атрофического вагинита.
Гормональная терапия атрофического вагинита при раке молочной железы. При наличии рака молочной железы, в том числе перенесенном, пероральная терапия эстрогенами не рекомендуется, поскольку эти гормоны могут стимулировать повторный рост раковых клеток, особенно при гормонозависимом раке молочной железы.
Применение эстрогенов вагинально у женщин, которые в прошлом болели раком молочной железы, вызывает много споров среди врачей. Не до конца известно, может ли даже небольшое повышение уровня эстрогена в крови увеличить риск рецидива рака. Чтобы свести эту угрозу к минимуму, препараты, содержащие синтетические и естественные эстрогены не применяются.
Вместо них рекомендуется применение средств, способствующих увлажнению влагалища (смазки, гели), препаратов, улучшающих трофику тканей, суппозиториев, которые улучшают регенерацию поврежденных тканей влагалища.
Применение гинекологических пробиотиков. При атрофическом вагините гинеколог назначает местные эубиотики. К ним относятся препараты (суппозитории, вагинальные капсулы) которые содержат молочнокислые или ацидофильные бактерии. Гинекологические пробиотики восстанавливают естественную полезную микрофлору влагалища и стимулируют местный иммунитет.
Фитоэстрогены. Для лечения атрофического вагинита используются препараты, содержащие растительные фитоэстрогены. Фитоэстрогены – это растительные нестероидные вещества, сходные по строению и химической структуре с эстрогенами.
Назначаются не только в период пре- и менопаузы, но и в период позднего репродуктивного возраста. Используются в качестве вспомогательного лечения для нормализации гормонального фона женщины. Препараты также назначаются гинекологом, поскольку имеют противопоказания, например, хронические заболевания печени и опухоли.
Провоцирующие факторы
Кроме причин, вызывающих воспалительный процесс, существуют факторы, способствующие формированию вагинита. К ним относятся:
- Использование высоких дозировок оральных контрацептивных препаратов. Гормональный контрацептив подбирает врач с учетом возраста, гинекологического анамнеза, сопутствующей патологии. Самостоятельное лечение гормонами может привести к проблемам со здоровьем, включая развитие бактериального вагинита.
- Длительное лечение антибактериальными средствами приводит к дисбактериозу организма в целом. Что провоцирует и дисбиоз половых органов.
- Хронический бактериальный вагинит провоцируется нарушением правил интимной гигиены, использованием тампонов, ношением нижнего белья из синтетических тканей.
- Состояния, связанные со снижением иммунитета – ионизирующее излучение, несбалансированное питание, стрессовые ситуации, прием цитостатиков, глюкокортикоидов.
- Злоупотребление местными антисептиками в виде спринцеваний. Нормальная флора погибает, активно развиваются условно-патогенные организмы. Также истончается слизистая и формируются атрофические очаги.
- Попадание бактерий при использовании оро- или аногенитальных способов в интимных отношениях.
- Гормональный сбой в определенные возрастные периоды – подростковый, климактерический, а также в период беременности и после родов. Бактериальный вагинит при беременности может проявиться в любой триместр, но чаще возникает в первой половине.
- Частые самопроизвольные и медицинские прерывания беременности.
- Беспорядочная половая жизнь с частой сменой партнеров без использования барьерных методов контрацепции.
В совокупности причины и факторы приводят к болезненному состоянию, которое требует медицинского вмешательства. При возникновении симптоматики необходимо обратиться к специалисту.
Диагностика
При признаках кольпита необходимо обратиться к гинекологу. Врач проводит осмотр влагалища при помощи зеркал. Признаком воспаления является покраснение, утолщение и отек слизистых, налет из серозных и гнойных пленок. При соскабливании слизистая травмируется, начинает кровоточить.
Пациентке с признаками вагинита назначается кольпоскопия. Эту процедуру выполняют с помощью оптического прибора, который называется кольпоскопом. Он помогает провести осмотр под многократным увеличением, что помогает увидеть очаги воспаления, которые пока еще незаметны невооруженным глазом. Благодаря кольпоскопии врач определяет характер патологических изменений влагалища и шейки матки.
Для определения возбудителя вагинита берут мазок из влагалища, канала шейки матки. Исследование биоматериала под микроскопом позволит выявить содержание лактобактерий, посторонней микрофлоры. Чаще всего в результате обследования выявляется, что причиной воспалительного процесса стала комбинация нескольких патогенных микроорганизмов.
Быстрым и точным методом диагностики является ПРЦ-тест. Его достоверность достигает практически 100%. Результаты тестирования можно получить в день обращения. Это намного быстрее по сравнению с традиционным бакпосевом.
При подозрении на сопутствующую патологию пациентке назначают ультразвуковую диагностику органов малого таза. Кроме этого, при вагините проводят общеклинические анализы крови и мочи, берут кровь на сифилис и ВИЧ-инфекцию.
Симптомы вагинита
Лечение острого вагинита предупреждает осложнения в виде эндоцервицита, эндометрита и аднексита. Первичные признаки кольпита не сложно определить самостоятельно:
- Малые губы становятся отечными, гиперемированными.
- Зуд и жжение нетерпимы, усиливаются при движении, сексе.
- Женщина раздражительна, страдает бессонницей.
- Повышается температура тела, паховая зона болезненна.
- Учащаются позывы мочеиспускания, при переходе на уретру, сфинктер пузыря случается недержание мочи.
При лечении острых инфекций важно учитывать характер выделений. Кандидоз сопровождается белым налетом, творожистыми хлопьями, которые видно на нижнем белье
При трихомониазе экссудат гнойный, зловонный, пенится. Гарднереллезу характерны серые творожистые выделения с рыбным запахом. При уреаплазме продуцируется прозрачная слизь.
Острый неспецифический вагинит при климаксе вызывает сухость, раздражение. Атрофический процесс уменьшает количество желез, соответственно слизистая не увлажняется, а лактобактерии не получают питание. Данный вид вагинита может касаться молодых девушек при сбое уровня эстрогенов.
Диагностика и лечение возрастного кольпита у женщин
Поставить диагноз гинеколог может уже на основании стандартного осмотра и определения уровня рН-среды влагалища. Определить конкретного возбудителя и его чувствительность к антибактериальным препаратам помогают бактериоскопическое и бактериологическое исследование мазка. Дополнительной мерой диагностики считают расширенную кольпоскопию влагалища.
Главное направление лечения кольпита у пожилых женщин – гормонотерапия. Гинекологи отдают предпочтение назначению натуральных эстрогенов. Также назначают местное применение антибактериальных мазей и гелей, которые подбирают индивидуально, с учетом чувствительности выявленного возбудителя. Положительный эффект проявляют ванночки с отварами и настоями трав, обладающих противовоспалительным и антибактериальным действием. Дополнительно формируется комплекс мер общеукрепляющей терапии, в который входит прием поливитаминных препаратов и нормализация режима питания.
Диагностировать и произвести лечение возрастного кольпита у женщин помогут опытные гинекологи многопрофильного медицинского центра европейского уровня сервиса НЕОМЕД.
Виды заболевания
Воспаление слизистой влагалища имеет множество разновидностей, поэтому классификация болезни весьма разнообразна.
По распространению процесса кольпит бывает:
-
Острый. Отличается остротой патологического процесса и яркой выраженностью симптоматики.
-
Хронический. Возникает, если не лечить острый вагинит. Отличается периодическими обострениями со смазанной картиной.
Вагинальный воспалительный процесс также бывает:
-
Атопический (аллергический). Возникает как реакция на воздействие аллергена.
-
Специфический (бактериальный). Формируется под влиянием патогенной флоры — золотистого стафилококка, кишечной палочки и т.д. Наиболее тяжелые — гонорейный и трихомонадный.
-
Неспецифический, вызванный условно-патогенными микроорганизмами, постоянно находящимися в организме и активизирующимися при негативных условиях. Например, при снижении иммунитета часто развивается кандидозный вагинит.
К неспецифическому процессу также относится атрофический кольпит (сенильный), который появляется при дефиците эстрогенов. Чаще всего это кольпит старческий, возникающий после 60 лет у женщин менопаузального периода. В репродуктивном возрасте он бывает при нарушении деятельности эндокринной системы.
Если у женщины в климаксе обнаружен вагинит возрастной, лечение предполагает устранение вызвавшего его фактора — заместительную терапию. Остальные формы болезни нуждаются в более тщательном противоинфекционном лечении.
Лечение
Для лечения мочеполового синдрома менопаузы с легкими симптомами гинеколог может сначала дать рекомендации:
- Попробовать вагинальный увлажнитель, чтобы восстановить влажность в вагинальной области. Возможно, придется применять увлажняющий крем каждые два-три дня. Действие увлажняющего средства обычно длится немного дольше, чем действие смазки.
- Использовать смазку на водной основе, чтобы уменьшить дискомфорт во время полового акта. Выбирайте средства, которые не содержат глицерин, потому что женщины, чувствительные к этому химическому веществу, могут испытывать жжение и раздражение. Избегайте вазелина или других продуктов на основе нефти для смазывания, если вы также используете презервативы. Нефть может портить латексные презервативы при контакте.
Беспокоящие симптомы, которые не улучшаются при безрецептурном лечении лечатся следующими методами:
Актуальные (вагинальные) эстрогены. Вагинальный эстроген обладает тем преимуществом, что он эффективен в более низких дозах и ограничивает общее воздействие эстрогена, потому что меньше попадает в кровь. Он может обеспечить лучшее прямое облегчение симптомов, чем оральный эстроген.
Оральный эстроген. Эстроген, принятый через рот, проникает в весь организм
Важно попросить гинеколога объяснить риски и преимущества перорального эстрогена.
Симптомы заболевания
Выделения из влагалища – это основной симптом вагинита. Острый бактериальный вагинит проявляется обильными белями желтого, коричневатого цвета, иногда с вкраплениями и комочками. Хронический характеризуется скудным отделяемым.
Зуд и жжение. Признаки усиливаются после полового контакта, мочеиспускания, часто без причины в конце дня, после физической нагрузки, занятий спортом. Зуд может усиливаться во время менструаций.
Неприятный запах. Выделения пахнут кислым молоком (при кандидозе), испорченной рыбой (при гарднереллезе). Любой воспалительный процесс в половых путях вызывает появление необычного запаха.
Боль. Болевые ощущения локализуются непосредственно в месте воспаления, а также внизу живота. Как правило, это тянущие ноющие боли умеренной интенсивности. Болезненность усиливается во время полового акта, при гинекологическом осмотре.
Повышение температуры тела больше характерно для острого вагинита. Субфебрильная и фебрильная лихорадка обычно возникает при сочетанном поражении влагалища, матки и придатков.
Как просто нас найти:
От метро Нахимовский проспект (5 минут пешком)
Из метро Нахимовский проспект выход на Азовскую улицу, далее через 250-300 метров поверните налево на Сивашскую улицу, далее через 40-50 метров поверните направо во двор.
От детской поликлиники и родильного дома в Зюзино (10 минут пешком)
От детской поликлиники и родильного дома в Зюзино необходимо выйти на Азовскую улицу, далее повернуть на болотниковскую улицу и не доходя наркологической клинической больницы N17 повернуть налево во двор.
От метро Варшавская (19 минут пешком)
От метро Варшавская удобно добраться на троллейбусе 52 и 8 от остановки «Болотниковская улица, 1» до остановки Москворецкий рынок, далее 550 метров пешком
От метро Каховская (19 минут пешком)
От метро Каховская необходимо выйти на Чонгарский бульвар, проследовать по Азовской улице, повернуть направо на Болотниковскую улицу, далее через 40-50 метров (за домом номер 20 повернут наалево во двор)
От метро Чертановская район Чертаново ( 20 минут)
Из района Чертаново до нашего медицинского центра можно добраться от Метро Чертановская за 20 минут или пешком за 35-40 минут.
От метро Профсоюзная (25 минут)
Выход из метро Профсоюзная на Профсоюзную улицу. Далее от Нахимовского проспекта с остановки «Метро Профсоюзная» проехать 7 остановок до остановки «Метро Нахимовский проспект». Далее по Азовской улице 7 минут пешком.
От метро Калужская (30 минут)
От метро Калужская можно добраться на 72 троллейбусе за 30 минут. Выход из метро на Профсоюзную улицу, от остановки «Метро Калужская» проследовать до остановки «Чонгарский бульвар», далее 7 минут пешком по Симферопольскому бульвару
От префектуры ЮГО-ЗАПАДНОГО (ЮЗАО) округа (30 минут пешком)
С Севастопольского проспекта повергуть на Болотниковскую улицу, не доходя наркологической клинической больницы N17 100 метров, повернуть во двор налево.
От метро Новые Черемушки (40 минут)
Выход из метро Новые Черемушки на ул. Грибальди, далее на остановке на Профсоюзной улице «Метро Новые черемушки» на троллейбусе N60 проследовать до остановки Чонгарский бульвар, далее 7 минут пешковм по Симферопольскому бульвару
Методы лечения кольпита
Терапия воспаления влагалища нуждается в комплексном подходе, который обязательно включает этиотропное лечение. При этом терапевтическое воздействие направлено на устранение или подавление активности возбудителя воспалительного процесса. В этих целях врач может использовать антибактериальные, гормональные, противовирусные и антимикотические препараты. В некоторых ситуациях требуется комбинированное лечение, которое подразумевает прием одновременно нескольких лекарственных средств.
Также комплексный подход к терапии кольпита включает выполнение следующих мероприятий:
- Назначение общеукрепляющих препаратов при нарушениях иммунитета;
- Влагалищное спринцевание лекарственными средствами с противомикробным эффектом;
- Подмывания интимных мест специальными растворами;
- Соблюдение диетического питания (отказ от спиртных напитков, исключение жирных, острых, соленых блюд).
В ходе терапии через определенные временные промежутки осуществляется лабораторное исследование влагалищных белей. У женщин репродуктивного возраста контрольный мазок берется на 5-6 день цикла менструации. У девочек и женщин 50-60 лет анализ делается после завершения терапевтического курса.
Местное лечение вагинита подразумевает использование различных антисептических и дезинфицирующих средств. Женщине назначаются промывания и спринцевания содой, перманганатом калия, растворами борной кислоты. Курс лечения — 2-3 недели.
Кроме этиологической и местной терапии, необходимо лечение сопутствующих патологий. Если не ликвидировать провоцирующие факторы, кольпит будет постоянно рецидивировать. В этих целях проводится коррекция гормональных нарушений (при старческом кольпите), снижение массы тела, лечение болезней эндокринных желез и сахарного диабета
При ожирении женщине важно контролировать свой вес и бороться с лишними килограммами путем соблюдения рационального питания и занятий физическими упражнениями. При наличии сахарного диабета важно контролировать уровень сахара в крови
Если кольпит в детском возрасте спровоцирован корью или скарлатиной, назначается антибактериальная терапия инфекции. В случае ликвидации провоцирующих факторов, прогнозы на выздоровление считаются благоприятными.
Чтобы курс назначенного лечения прошел максимально эффективно, пациентке следует придерживаться следующих рекомендаций:
Воздержание от интимной близости на период терапевтического воздействия. Исчезновение клинических проявлений не указывает на выздоровление. Подтвердить устранение воспалительных процессов может только лабораторная диагностика;
При необходимости курс терапии проходит не только пациентка, но и ее партнер
Поскольку неспецифический кольпит может протекать у мужчины бессимптомно, существует высокая вероятность повторного заражения болезнетворными бактериями после возобновления сексуальных отношений;
Регулярное проведение гигиенических процедур с применением антисептических средств (не менее 2 раз в день);
Если кольпит диагностирован у девочки, родителям важно тщательно следить за ее интимной гигиеной. Ребенка нужно подмывать после каждого процесса мочеиспускания и акта дефекации
При стирке белья нужно использовать качественные моющие средства. Прежде чем надеть, белье следует проглаживать. Также нужно следить, чтобы девочка не страдала от зуда и не расчесывала интимные места. Эти действия могут спровоцировать повторное инфицирование;
Соблюдать диетическое питание. Кроме отказа от острых и соленых блюд, в ежедневный рацион нужно включить кисломолочную продукцию;
Некоторые лекарственные препараты подразумевают полное исключение алкоголя. Даже если подобные противопоказания отсутствуют, воздержаться от употребления спиртосодержащих напитков и продуктов все равно рекомендуется.
После завершения терапевтического курса многие пациентки нуждаются в повышении местного иммунитета и восстановлении естественной влагалищной микрофлоры посредством репродукции биоценоза в слизистых. Для этих целей могут назначаться вагинальные пробиотики, локальные антибактериальные препараты, вагинальные свечи и т.д.
После окончания лечения пациентка сдает контрольные анализы (бактериологический посев, мазки, обследования крови), которые позволяют оценить результаты проведенной терапии.
Диагностика абсцесса легкого
- Общий анализ крови. Лейкоцитоз может быть выраженным, при этом лейкоцитарная формула сдвинута влево, имеется токсичная зернистость нейтрофилов, повышена скорость оседания эритроцитов (СОЭ). Во 2-й фазе заболевания показатели заметно улучшаются. В том случае, когда процесс переходит в хроническую форму, уровень СОЭ еще более увеличивается, и держится на одном уровне, но остается относительно стабильным, имеет место анемия.
- Анализ мочи. Наблюдаются цилиндрурия, микрогематурия и альбуминурия. Чем тяжелее протекает абсцесс, тем сильнее выражены изменения в моче.
- Биохимические показатели крови. Концентрация сиаловых кислот, серомукоида, α2- и γ-глобулинов увеличивается. Снижение уровня альбуминов свидетельствует о переходе абсцесса в хроническую форму.
- Общий анализ мокроты. Проводят на выявление наличия эластических волокон (признак распада легочной паренхимы), атипичных клеток (признак опухолей), на присутствие микобактерий туберкулеза, гематоидина и жирных кислот.
- Бактериологический посев мокроты. Направлен на выявление возбудителя заболевания и определение его чувствительности к противомикробным препаратам.
- Рентгенография легких. Обладает наибольшей информативностью для постановки диагноза, а также позволяет дифференцировать абсцесс легкого и другие заболевания бронхолегочной системы.
- КТ или МРТ легких. Проводят в сложных для диагностики случаях.
- ЭКГ, спирография, пикфлоуметрия, бронхоскопия. Проводятся для подтверждения или исключения осложнений абсцесса легкого.
- Пункция плевральной полости. Проводится при возникновении в качестве осложнения экссудативного плеврита.
Причины атрофического кольпита
Сенильный или атрофированный кольпит возникает на фоне физиологических перемен в женском организме. К ним относится климакс, снижение иммунитета, нарушение функции яичников. По статистике заболеванию подвержено больше половины женщин зрелого возраста, когда детородный период подходит к концу. Также атрофический кольпит вызывают иные причины, влияющие на гормональный баланс. К факторам, провоцирующим атрофический кольпит у женщин репродуктивного возраста, относятся:
- прекращение менструаций, ранний климакс
- эндокринные нарушения в работе щитовидной железы
- сильные стрессы
- послеродовой период
- сахарный диабет
- облучение тазовых органов при лечении онкологических заболеваний
- удаление или травма яичников, искусственное подавление их функции
Риск развития атрофического кольпита возрастает при плохой гигиене, хронических заболеваниях, аллергических реакциях на средства контрацепции. Неправильное питание влияет на общий гормональный фон, качество метаболизма. Таким образом, заболевание возникает при сочетании нескольких факторов, влияющих на здоровый обмен.
Симптомы кольпита
В зависимости от причин развития патологии, в симптомы вагинита (кольпита) входит:
- Гиперемия слизистой оболочки влагалища, отек;
- Зуд, жжение, незначительные прозрачные выделения;
- Обильные белые выделения (иногда с примесью крови);
- Гнойные, пенистые, творожистые выделения;
- Кислый запах выделений;
- Тянущие боли внизу живота;
- Боль при половом контакте;
- Частые мочеиспускания;
- Раздражительность, бессонница.
Если у вас появился один или несколько симптомов вагинита, визит к гинекологу нельзя откладывать ни на минуту.
Здесь волноваться надо не за «страшный диагноз» или это «дорого», а в первую очередь за свое здоровье, которое требует своевременного контроля специалиста.
Последствия кольпита имеют благоприятный результат. Особенно в том случае, если не пустить это заболевание на самотек.
Если симптоматика приобрела волнообразный характер, появилась и прошла самостоятельно, — это совершенно не значит, что инфекция не поднялась выше, к матке и придаткам.
А это в итоге повлечет за собой, действительно, длительное и дорогостоящее лечение.
Точная диагностика в современной медицинской клинике R+Medical Network поможет вам вовремя обратить внимание на свое здоровье и избежать ряда негативных последствий. Осложнение вагинита:
Осложнение вагинита:
- Расстройство мочеполовой системы;
- Воспаление внутреннего слоя шейки матки;
- Появление рубцов, спаек.
Острый характер протекания кольпита быстро переходит в хронический, который сложно поддается лечению. В связи с чем, могут возникать рецидивы и качество жизни женщины, также резко снижается.
Причины возникновения кольпита
Кольпит — это воспалительный процесс, локализирующийся на слизистой оболочке влагалища. Наиболее распространен среди женщин репродуктивного возраста, а в силу определенных обстоятельств развивается и в пожилом возрасте. В норме микрофлора влагалища у здоровой женщины представлена в основном влагалищными палочками Додерлейна и крайне незначительным количеством условно-патогенной микрофлоры, размножение которой и подавляется действием влагалищных палочек. Они вырабатывают молочную кислоту, оказывающую губительное действие на патогенную микрофлору. Однако количество и активность палочек Додерлейна может быть угнетена с дальнейшим преобладанием патогенной инфекции и развитием на ее фоне воспаления стенок влагалища. Процесс может быть и обратным, то есть к первичному воспалению присоединяется инфекция, усугубляя его же.
Основной причиной возникновения коьлпита в преобладающем числе случаев называют инфекционную микрофлору с дальнейшим распространением воспаления, чаще всего это:
- трихомонады,
- грибы рода Candida,
- вирус генитального герпеса,
- цитомегаловирус,
- микоплазма и уреаплазма,
- стафилококки и стрептококки,
- кишечная флора, в частности проникновение во влагалище кишечной палочки,
- условно-патогенные возбудители — эшерихии, протей, гемофильная вагинальная палочка и пр.
Однако воспаление может развиваться и в ответ на механическое повреждение влагалища (далее с присоединением бактериальной), и в ответ на воздействие аллергена. Примером может быть кольпит вследствие грубого полового акта или вследствие использования аллергенных спермицидов или интимной косметики.
Факторами развития воспаления принято считать:
- инфекционную микрофлору в мочеполовой системе и кишечнике, откуда она легко может распространиться и на влагалище;
- нарушение микрофлоры влагалища (в т.ч. активизация условно-патогенных микроорганизмов), например, вследствие длительного приема антибиотиков;
- ослабление общего и местного иммунитета;
- гормональные сбои — болезни яичников, ожирение, менопауза, сахарный диабет;
- микротравмы слизистой оболочки влагалища;
- нарушение стандартных принципов интимной гигиены;
- развитие аллергии в ответ на использование интимной косметики, контрацептивов, вагинальных свечей (аллергический кольпит);
- изменения в доступе органических веществ к слизистой в любом, а чаще в пожилом возрасте (атрофический или возрастной кольпит).
Зависимо от этиологии и симптоматики кольпиты разделяют на специфические и неспецифические, острые и хронические:
- специфический кольпит — вызвана половыми инфекциями, стенки влагалища отличаются кровоточивостью при прикосновении;
- неспецифический кольпит — имеет инфекционную этиологию, ему чаще свойственна острая форма течения с характерным выделением слизи, зудом, покраснением и т.д.;
- острая форма — преимущественно единичные, но максимально беспокойные случаи кольпита, характеризуются ощутимой болью и дискомфортом, зудом и активным выделением из влагалища слизи, а порой и гноя с кровью;
- хроническая форма — часто рецидивирующий кольпит с незначительными клиническими проявлениями; зуд и нагноение могут возникать реже, но все же именно они указывают на осложняющуюся патологию;
Клиническая картина кольпита не может оставаться незамеченной как больной, так и ее доктором. Характерными симптомами оказываются:
- слизисто-гнойные, а порой и с примесями крови выделения;
- зуд и покраснение наружных половых органов;
- гиперемия слизистой оболочки влагалища;
- боль или дискомфорт при мочеиспускании и половом акте;
- периодическая боль внизу живота;
- общее ухудшение самочувствие и снижение работоспособности, слабостью
В ходе очного осмотра видит повреждения, отечность и гиперемию эпителия во влагалище, а более детальная диагностика позволяет подтвердить или опровергнуть подозрения на кольпит.
Методы обследования на сальпингоофорит
Патогномоничные признаки имеют минимальное значение, ведущую роль играют объективные способы обследования. На консультации гинеколог составит перечень исследований и выпишет направления. В первую очередь проводится осмотр в зеркалах. Изменения могут отсутствовать или проявляться скудными выделениями, эрозией. Яичники пальпаторно эластичны, придатки увеличены. Лабораторные показатели оцениваются после сдачи:
- клинического анализа крови
- общего анализа мочи
- биохимии
- микроскопии мазка
- бактериологического исследования вагинальных выделений
- ПЦР
- ИФА
- цитологии клеток цервикального канала
- УЗИ
- лапароскопии
Какой именно вид диагностики будет выполнен, зависит от объективных и субъективных симптомов. Чтобы определить локализацию воспаления, достаточно УЗИ. Обострение хронического сальпингоофорита сопровождается скоплением жидкости в трубе, видное при ультразвуковом сканировании. Редко, в неясных случаях, надежней сделать лапароскопию. Малоинвазивную процедуру при необходимости можно использовать для разделения спаек, удаления гнойных конгломератов.
Дифференциальная диагностика хронического сальпингоофорита проводится с трубным абортом. Отличительная черта — расстройство менструального цикла без задержки в 3-4 недели, матка не увеличена. Болевой синдром нарастает постепенно, при аборте острый приступ, случается потеря сознания.
Можно ли вылечить кольпит в домашних условиях
Всё зависит от типа заболевания и его тяжести. Легкую форму кольпита, вызванную раздражением или другими неинфекционными причинами, можно лечить вагинальными тампонами с рыбьим жиром или облепиховым маслом. Масляные аппликации широко используются при народном лечении атрофического кольпита.
Помогают спринцевания настоем ромашки, чистотела, зверобоя, календулы. Воспаление неплохо снимает слабый содовый раствор. Положительный эффект дает отвар сушеницы болотной. Траву также измельчают, смешивая со сливочным маслом и мёдом и вводя в половые пути.
От кольпита, вызванного болезнетворными микроорганизмами, избавиться в домашних условиях народными методами не удастся. На фоне самолечения у женщины возникнут тяжелые последствия – воспаление слизистой матки (эндометрит), яичников и придатков (аднексит). Воспалительный процесс может перейти на уретру, мочевой пузырь и почки.
Поэтому при подозрении на это заболевание нужно лечиться у врача после предварительного обследования. Только так можно избавиться от болезни и не нанести вред организму.
Симптомы кольпита
Вследствие гормональной недостаточности слизистая оболочка претерпевает атрофические процессы и истончается. В связи с этим появляются такие симптомы, как сухость, жжение при мочеиспускании, скудные кровянистые выделения после полового акта или использования тампонов. Появление крови свидетельствует о микротрещинах слизистой.
Снижение местного иммунитета провоцирует развитие дисбактериоза во влагалище, который проявляется навязчивым зудом, жжением, появлением неприятного запаха, патологическими выделениями. Выделения имеют желтовато-зеленоватый цвет, иногда с сукровицей. Консистенция творожистая или слизистая. При осмотре наблюдается отек и гиперемия.
Признаки интоксикации при возрастном кольпите появляются редко. Повышение температуры тела, ломота в мышцах, головная боль, потливость говорят об остром, иногда гнойном, процессе. Чаще всего постменопаузальный кольпит протекает без нарушений общего самочувствия. Возможно учащенное мочеиспускание.
Свечи от кольпита
Кольпит или вагинит диагностируют при воспалении слизистого слоя влагалища. Возбудителем болезни могут быть различные инфекции. Специфичный вагинит обычно вызван такими возбудителями:
- грибки
- трихомонады
- гонорея и т. д.
Неспецифичный может быть вызван:
- стрептококками
- стафилококками
- несколькими видами микробов сразу
При кольпите наружные половые органы чешутся и жгут. Из влагалища выделяется большое количество белого вещества, почти всегда имеющего мерзкий запах. Также в части случаев отмечается повышенная температура тела, расстройства мочеиспускания и абдоминальные боли в нижнем отделе.
Лечат кольпит, в том числе местно, чтобы на пораженном участке уничтожить возбудителя. Первые 3-4 суток гинеколог назначает спринцевание. Процедуру проводят максимум 2 раза в сутки, применяя антисептические растворы:
- перманганат калия
- хлоргексидин
- бикарбонат натрия
- риванол
Для спринцевания также актуальны отвары лекарственных трав:
- ромашка
- шалфей
- мелисса
- календула и т. д.
В те же дни, когда делается спринцевание от кольпита, вводятся и свечи от воспаления (часто единоразовое в сутки введение на ночь, но зависит от схемы лечения). Перед назначением проводится анализ, который определяет возбудителя. Исходя из результатов, врач подбирает свечи, потому что не каждые свечи активны против всех возбудителей рассматриваемого заболевания. И очевидно, что самолечение может не только помочь, но и навредить (хронизация болезни, переход в латентную форму, осложнения и т. п.).
Неспецифический вагинит лечится, как правило, свечами с антисептиками или антибиотиком широкого спектра действия (который активен по отношению к большинству известных возбудителей заболевания). Широко известные и эффективные свечи от воспаления в гинекологии:
- Полижинакс (в состав препарата входит нистатин, неомицин и пр., курс от 5 до 14 суток)
- Тержинан (в его составе: неомицин, тернидазол, преднизолон и пр., вводится раз в сутки, курс лечения 10 дней)
- Бетадин (курс лечения 10 дней)
- Мератин-комби (в его составе находятся нистатин, неомицин и орнидазол)
- Гексикон (активное вещество: хлоргексидин биглюконат, лечение нужно продолжать от 1 недели до 10 суток)
- Микожинакс (лечение 1-2 недели)
- Бетадин (действующим веществом является йод; нужно вводить 2 раза в сутки на протяжении 6-12 суток)