Субдуральные гематомы головного мозга
Содержание:
- Гематома ногтевого ложа
- Причины и факторы риска
- Приём лекарств
- Осложнения
- Симптомы
- Диагностика
- Последствия субдуральной гематомы
- Классификация
- Стадии
- Преимущества регионарных методов анестезии
- Какие виды хирургического (классического) лечения варикозной болезни используются сегодня в мире и России
- Три степени ушиба:
- Причины, симптомы и диагностика гематом
- Патогенез
- Диагностика и методы лечения гематомы
- Клинические проявления внутримозговой гематомы
- Чем опасно образование внутримозговой гематомы
- Заключение
Гематома ногтевого ложа
Необходимость, по которой это кровоизлияние заслуживает отдельного внимания, обусловлена выраженностью болевого синдрома при весьма незначительных объемах истекшей крови.
Сильная пульсирующая, распирающая боль объясняется анатомическим ограничением для распространения крови ногтевой пластинкой и наличием большого количества чувствительных нервных окончаний.
При значительных подногтевых гематомах, от 50% площади ложа и более, может происходить самостоятельное отслоение ногтя, если ушиб приходился на кончик пальца.
Если целостность сохранена, то возникает напряженное кровоизлияние. Учитывая область, у таких скоплений крови высок риск инфицирования. Устраняется гематома ногтевого ложа простой и безболезненной манипуляцией, выполняемой в условиях травмпункта или приемного отделения.
Причины и факторы риска
Единственной причиной развития острого лейкоза является злокачественное изменение гена стволовой клетки костного мозга, запускающей кроветворный процесс. Бесконтрольное размножение мутировавших опухолевых клеток приводит к нарушению кроветворения и постепенному вытеснению здоровых клеток злокачественными. Среди факторов, оказывающих негативное влияние на костный мозг и кроветворную систему, наиболее значительными являются:
- высокие дозы радиоактивного излучения;
- некоторые виды химических соединений;
- Т-лимфотропные вирусы;
- курение табака, другие загрязнения воздуха;
- унаследованная предрасположенность к онкопатологиям;
- иммунодефицитные состояния.
Перечисленные факторы характеризуются недостаточной активностью иммунной системы, которая не успевает распознать и уничтожить злокачественные клетки сразу после их появления.
Приём лекарств
Препараты, разжижающие кровь, могут вызвать подкожное кровотечение и синяки. Подобный побочный эффект характерен для следующих лекарств:
- гепарин
- ривароксабан
- дабигатран
- апиксабан
- аспирин
Если вы заметили, что синяки стали появляться именно после назначения кроверазжижающих препаратов, об этом обязательно нужно сообщить лечащему врачу. В зависимости от ситуации, он может скорректировать дозировку или заменить лекарство. Прекращать приём препарата без консультации с доктором не рекомендуется.
Другие лекарственные средства, способные привести к синякам, это:
- кортикостероиды и глюкокортикоиды (например, преднизон)
- антидепрессанты (циталопрам, флуоксетин)
- некоторые лечебные травы (гинкго билоба, женьшень, пиретрум, коры ивы)
Осложнения
Если гематомы на ногах образуются из-за травм нижних конечностей с глубоким поражением тканей, могут сдавливаться рядом расположенные участки. Дальнейшее развитие патологического процесса, способно усилить боль и привести к дисфункции.
Ушибы мягких тканей, иногда приводят к отторжению волокна от надкостницы и к омертвению участков. Стоит заметить, что регенерация таких клеток практически не возможна.
Подкожные гематомы на поверхности тела не несут угрожающей жизни опасности. Серьезные крупные сосуды расположены глубже, но не следует забывать о шейных кровотоках. Сильная травма в области шейного отдела, способна вызвать кровотечение и образование тромба. Первые признаки проявляются отеком, увеличением объемов ног, рук, посинением тканей. Образование гематом на шее может завершиться летальным исходом.
Симптомы
Признаки и симптомы внутричерепной гематомы могут развиться через тот или иной промежуток времени после травмы либо непосредственно после нее. С течением времени давление на головной мозг возрастает, вызывая некоторые или все нижеперечисленные признаки и симптомы:
- головная боль;
- тошнота;
- рвота;
- сонливость;
- головокружение;
- спутанность сознания;
- замедленная речь или потеря речи;
- разница величины зрачков;
- слабость в конечностях с одной стороны тела.
При большом количестве крови, заполняющей мозг или узкое пространство между головным мозгом и черепом, могут проявиться другие признаки и симптомы, например:
- летаргия;
- судороги;
- кома.
Диагностика
Для постановки диагноза и определения типа заболевания требуются лабораторные исследования.
-
Общий анализ крови с подсчетом лейкоцитарной формулы для первичной диагностики патологии.
-
Биохимический анализ крови, чтобы выявить ухудшения в работе печени и почек.
-
Биопсия костного мозга для последующего изучения (обычно берется из подвздошной кости).
-
Гистологическое исследование биоптата. Необходимо для выявления злокачественных клеток.
-
Цитохимический анализ биоптата. Определяются специфические ферменты, характерные для тех или иных бластов.
-
Иммунофенотипический анализ. Определение поверхностных антигенов позволяет точно установить вид острого лейкоза.
-
Цитогенетический анализ. Выявляет повреждения хромосом, что позволяет точно определить разновидность заболевания.
-
Молекулярно-генетический анализ. Проводится в случаях, когда другие методы не дают однозначного результата.
-
УЗИ органов брюшины. Подтверждение увеличения размеров печени и селезенки, выявление метастазов в лимфоузлах и других внутренних органах.
-
Рентген грудной клетки. Выявление увеличенных лимфоузлов, воспалительного процесса в легких.
В дальнейшем могут понадобиться другие диагностические исследования для уточнения диагноза и для наблюдения за изменением состояния пациента.
Внимание!
Вы можете бесплатно получить медицинскую помощь в АО «Медицина» (клиника академика Ройтберга) по программе по программе Государственных гарантий ОМС (Обязательного медицинского страхования) и ВМП (высокотехнологичной медицинской помощи).
Чтобы узнать подробности, позвоните, пожалуйста, по телефону +7 (495) 775-73-60 , или можете прочитать более подробно здесь…
Последствия субдуральной гематомы
Возникновение субдурального кровоизлияния сопровождается быстрым смещением мозга и ущемлением его стволовых структур. Субдуральная гематома обычно развивается на фоне тяжелых повреждений черепа и мозга, поэтому прогностически неблагоприятна.
Исход и последствия субдуральной гематомы головного мозга зависят от скорости распознавания кровоизлияния и грамотно выбранной методики лечения. В основе прогноза лежат и другие факторы: возраст пациента, объем кровоизлияния, соматическое утяжеление. Статистика на сегодня говорит о высокой летальности среди таких больных и инвалидизации среди выживших.
Классификация
С целью выработки лечебной тактики, была проведена систематизация патологии. Таким образом определяется степень тяжести и вероятный прогноз. Течение болезни зависит от многих факторов, которые стоит рассмотреть более детально.
По локализации
Место скопления крови в полости может фиксироваться под кожей, в подслизистом слое, под фасцией, в мышечной мускулатуре и непосредственно в ее толще. Место локации больших гематом чаще всего фиксируется между мышцами и фасцией либо внутри мышечных тканей. Объясняется такое явление пластичностью скелетных мышц и кровоснабжением.
По отношению к тканям
- Гематомы диффузного характера не образовывают больших полостей. Они либо не значительные, либо отсутствуют полностью. Кровь не вытекает в «карман» при раздвижении волокон. Ей свойственно пропитывать ткани.
- Если речь идет об ограниченных образованиях, кровь преимущественно истекает в полость, а ткани напитываются не существенно.
- Проявление новообразований через промежуток времени – называют осумкованными. Для них характерно образовывать плотные слои соединительной ткани. Таким образом четко определяются линии разграничения образовавшихся полостей от рядом расположенных тканей, структур.
По состоянию сосуда
- При травматизме крупных сосудов, формируются пульсирующие образования. При этом кровь продолжает циркулировать и не преобразовывается в тромбы. Она свободно перемещается из «кармана» в сосуд и обратно.
- Если деформированы под влиянием разных факторов мелкие сосуды либо средние, надрывы закупориваются тромбами и формируется непульсирующая гематома.
По состоянию излившейся крови
- В первые часы после травмы проявляются свежие гематомы – несвернувшиеся. Стоит заметить, что интервал сохранения такого состояния может варьировать от нескольких часов, до пары суток.
- Через период времени, гематома может преобразоваться в сгусток, приводя к образованию свернувшихся гематом.
- По истечении нескольких недель могут быть выявлены пустоты с давно излившейся, но не свернувшейся кровью – лизированные гематомы.
По степени тяжести
- Мелкие синие точки (легкая степень), вызванные несущественными ушибами и травмами, обычно проявляются в течение суток. Им свойственно заживать самостоятельно. При этом ткани восстанавливаются и после регенерации последствий не остается.
- При средней тяжести, кровенаполненные образования формируются до 5 часов и рассчитывать на самопроизвольное решение проблемы не стоит. Врачи назначают терапию консервативными методами, а также может быть показано оперативное вмешательство.
- Если гематома проявилась уже через час после травмы, речь идет о тяжелой степени. При таком течении рану вскрывают и устанавливают дренаж.
Классификация по видам, дает возможность быстро определить степень тяжести патологии и назначить адекватное лечение, с целью восстановить нарушенные ткани и наладить циркуляцию крови.
Стадии
Классификация острого лейкоза разделяет течение болезни на три стадии:
- начальную, со слабо выраженной неспецифической симптоматикой;
- развернутую, состоящую из фаз дебюта (атаки), ремиссии и рецидива либо выздоровления;
- терминальную, во время которой здоровые клетки практически перестают продуцироваться кроветворной системой, что приводит к резкому ухудшению состояния больного.
Заболевание обнаруживают во время дебюта развернутой стадии острого лейкоза, когда костный мозг начинает активно продуцировать бластные клетки. Активные усилия онкологов-гематологов приводят к снижению их количества в крови больного до 5% или ниже. Если это состояние сохраняется в течение пяти лет, то ремиссия считается полной, а пациент – вылеченным. При неполной ремиссии количество бластных клеток в крови через некоторое время вновь возрастает более 5%.
Преимущества регионарных методов анестезии
Поскольку при регионарной анестезии у роженицы низкий шанс получить осложнения, именно этот вид обезболивания всё чаще применяется при родах. Не применяются наркотические препараты, что полезнее для здоровья. Дыхательные пути в большинстве случаев не страдают, это касается и минимальных инфекционных осложнений. Пациентка быстро начинает питаться и пить сама.
Важен также тот момент, что после появления на свет ребенок сразу контактирует с матерью
Это важно для психологического здоровья и его, и мамы. Если сравнивать регионарную анестезию с общим наркозом, при ней риск кровотечения при проведении операции в половину меньше
После родов у женщины также могут быть боли, а препараты регионарной анестезии уменьшают или полностью снимают их.
После спинномозговой или эпидуральной анестезии у роженицы может быть слабость в руках и ногах 2-4 часа после родов. И это нормально. Может быть онемение рук и ног тот же период времени. Нельзя вставать первые несколько часов. Связаться с анестезиологом нужно будет, если на протяжении 2 недель после регионарного обезболивания у вас присутствуют такие симптомы:
- острая боль в спине (конкретнов области укола)
- головная боль
- слабость в теле
- онемение
Какие виды хирургического (классического) лечения варикозной болезни используются сегодня в мире и России
В современной европейской практике используются следующие методики комбинированной флебэктомии, главным отличием которых является конструкция зонда для удаления вены:
- Флебоэкстракция при помощи зонда Бебкокка. Пожалуй, самый радикальный и надёжный, но и травматичный способ удаления вен.
- Инвагинационный стриппинг
- PIN-стриппинг – самая популярная модификация инвагинационного стриппинга, требует достаточного опыта от оператора, но операционная травма несколько снижается.
- Криостриппинг – высокотехнологичный вариант инвагинационного стриппинга. Заслужил особое доверие медицинской общественности Японии, что привело к масштабному распространению методики в стране восходящего солнца. Несвоевременно появившиеся на авансцене методики эндовазальной термооблитерации, вероятно, стали причиной ни одного инфаркта у медицинских чиновников этой страны.
К преимуществам хирургического лечения (комбинированной флебэктомии), на этом моменте можно выдержать длительную паузу, сходную с минутой молчания. Но всё же, перечислим нюансы классического хирургического подхода, которые можно отнести к преимуществам. Должны же быть причины, по которым комбинированная флебэктомия остаётся самой массовой в лечении варикозной болезни.
- Для комбинированной флебэктомии необязательны инновационные технологии, дорогостоящее оборудование. Достаточно инструментальных и человеческих ресурсов, имеющихся в большинстве отделений общей и сосудистой хирургии.
- Выраженная операционная травма, серьёзная анестезия, длительный период реабилитации нередко служат хорошим психологическим аргументом в пользу исключительной радикальности данного метода лечения варикозной болезни.
- Использовать методику, привычную для хирургов в государственном секторе, куда проще, чем осваивать что-то новое. Тем более, для использования современных технологий нужно не только покупать дорогостоящее оборудование, но и серьёзно менять логистические схемы работы и подготовки специалистов.
Если говорить откровенно, то у классического оперативного лечения варикозной болезни (комбинированной флебэктомии) не осталось ни единого аргумента в свою защиту, кроме финансового. Последнее утверждение также можно оспорить, так как вытекает оно из значительно заниженной стоимости пребывания госпитализированного пациента в отделении хирургии. Также, никто особо не подсчитывал экономические потери, как самого пациента, так и общества в целом, связанные с длительной реабилитацией, при использовании классической хирургии. Утверждение о большей радикальности комбинированной флебэктомии, относительно инновационных методик сегодня, при прозрачности статистических данных, можно с уверенностью отнести к спекуляциям на данную тему.
Разрезы при флебэктомии — зачем это нужно?
Сегодня хороший хирург уже не гордится большими разрезами. Главный аргумент современного специалиста, это проведённое в минимальные сроки лечение с максимальным клиническим эффектом.
Три степени ушиба:
По статистике 44% от всех травм приходятся на ушибы, многие из которых требуют квалифицированной помощи хирурга. По силе повреждения тканей и суставов при ушибах различают три степени:
- Легкие ушибы — функции ушибленного органа не нарушены, сопровождаются нерезко выраженной локальной болью и поздно возникающей подкожной гематомой (через 12-21 часа после травмы). Если никаких осложнений нет, то такие ушибы заканчиваются полным выздоровлением и восстановлением функций.
- Ушибы средней степени — частичное нарушение функций органа, четкая локальная боль, припухлость в месте ушиба, обширная гематома, выявляемая через 3-5 часов после повреждения. При ушибе сустава средней степени обычно выявляется гемартроз (кровоизлияние в сустав). Ушибы средней степени тяжести требуют очного осмотра у врача-хирурга, наложения давящей повязки, при необходимости — извлечение крови из гематомы или пораженного сустава.
- Тяжелые ушибы с частичным или полным нарушением функции из-за сильной боли или повреждения, с разлитой припухлостью и болью в месте ушиба, быстро увеличивающейся подкожной гематомой (через 1-2 часа после травмы); на 2-3-и сутки появляется внутримышечная гематома. При тяжелом ушибе сустава развивается выраженный гемартроз, который может нарастать в первые 2-3 суток, что свидетельствует о продолжающемся внутреннем кровотечении в связи с тяжелыми повреждениями элементов сустава. Тяжелые ушибы во всех случаях требуют очного осмотра, рентген, меры против инфицирования и симптоматическое лечение.
Причины, симптомы и диагностика гематом
Сосуды довольно часто повреждаются, приводя к кровоизлияниям в окружающие ткани. В зависимости от их вида, размера и расположения гематомы могут быть незначительными или даже вызывать опасные для жизни повреждения. Наиболее высокий риск такой патологии у людей, постоянно принимающих препараты для «разжижения» крови. Особенно серьезно необходимо относиться к травмам головы, поскольку они могут сопровождаться кровотечением с последующим образованием внутричерепных и внутримозговых гематом.
Наиболее частые причины гематомы:
- травма сосудов при ушибе мягких тканей;
- прием антикоагулянтных и антиагрегантных средств;
- снижение количества тромбоцитов (тромбоцитопении);
- нарушение функции тромбоцитов (тромбопатии);
- нарушения плазменного звена гемостаза (например, гемофилия);
- некоторые инфекционные заболевания, например, панариций, болезнь Бехтерева, грибковое поражение ногтей;
- травма носа, тупые повреждения живота от удара;
- перелом костей или гематома после операции на органах опорно-двигательной системы;
- гематома при беременности на ранних сроках;
- осложнения беременности в 3-ем триместре.
Ретрохориальная гематома возникает у четверти беременных. Это самая частая аномалия, выявляемая при УЗИ. Обычно такое кровоизлияние имеет малый размер, самостоятельно рассасывается и не наносит вреда здоровью матери и плода.
Наиболее опасна гематома при беременности, возникшая в 3-ем триместре. Она может сопровождать предлежание или отслойку плаценты и требует срочной медицинской помощи.
Симптомы внемозговых гематом зависят от их расположения, размера, степени сдавления окружающих тканей. Они вызывают покраснение, повышение местной температуры, боль и припухлость тканей, но с течением времени разрешаются. Сначала они имеют плотную структуру, которая затем размягчается. Цвет кожи над кровоизлиянием меняется от пурпурно-синюшного до желтого и коричневого по мере распада кровяного сгустка.
После травм черепа могут появиться такие признаки:
- сильная головная боль, тошнота, рвота, нарушение сознания;
- разный диаметр зрачков;
- паралич конечности;
- сонливость;
- потеря слуха;
- нарушение речи или глотания и другие.
При их появлении необходимо срочно обратиться к травматологу или неврологу.
Большинство гематом не требуют дополнительной диагностики. В некоторых случаях исследуется анализ крови и коагулограмма. Для распознавания внутренних кровоизлияний используется УЗИ или КТ.
Патогенез
В основе процесса формирования полости лежит процесс травматического поражения кровеносного сосуда (разрыва) без наличия открытой раны или при небольшом ранении.
Причинами нарушения целостности кровеносных сосудов являются:
- резкое интенсивное локальное воздействие при ударах, падениях и ушибах;
- повреждения, вызванные костным отломком при переломах или смешение одной анатомической структуры относительно другой при вывихах.
Под давлением кровь вытекает, образуя полости. Часть вытекшей крови просачивается сквозь окружающие ткани, провоцируя специфические изменения цвета близко расположенных кожных покровов. В последствии под воздействием распада эритроцитов цвет тканей может изменяться (при глубоких гематомах цвет кожных покровов не изменяется).
С течением времени гематома либо рассасывается, либо претерпевает ряд последовательных изменений, заканчивающихся ее полным рубцеванием. При вскрытии «свежих» образований изменение цвета и структуры крови не наблюдается (в редких случаях под воздействием тромбоцитов кровь может загустеть).
При дренировании застарелых образований наблюдается изменение цвета и густоты крови (она приобретает темно-бордовый или черный цвет). При вскрытии полости с начавшимся процессом рубцевания кровь принимает вид темной, твердой и плохо отделяющейся субстанции, что связано с началом процесса перерождения травмированных тканей в фиброзные. В случае инфицирования образования его полость заполняется гнойным экссудатом.
Диагностика и методы лечения гематомы

Для диагностики поверхностной гематомы врачу бывает достаточно визуального осмотра, а также проведения пальпации с целью определения наличия отека и болезненности поврежденного участка.
Более тяжелые кровоизлияния могут быть диагностированы методом:
- рентгенологического обследования;
- компьютерной, а также магнито-резонансной томографии;
- УЗИ.
В случае травмы головы для определения внутричерепного давления может потребоваться проведение эхоэнцефалограммы.
Лечение легкой и средней поверхностной гематомы особенной сложности не представляет. Достаточно приложить холод к пострадавшему участку для предупреждения отека и снижения интенсивности кровоизлияния. В дальнейшем для устранения кровоподтека и обезболивания рекомендуется использовать средства местного применения на основе диклофенака, гепарина, бодяги, гирудина.
Обширные внутримышечные гематомы требуют хирургического лечения, в процессе которого удаляется скопившаяся кровь и производится обработка раны антисептическими препаратами.
Сервис онлайн
Расшифровка анализов онлайн
- Общие анализы
- Биохимия крови
- Гормоны
Использованы фотоматериалы Shutterstock
Клинические проявления внутримозговой гематомы
Яркость проявления симптоматика при внутримозговых гематомах зависит от их локализации. Исходя из неё выделяют внутримозговые, субдуральные и эпидуральные гематомы. Два последних вида всегда провоцируют компрессию мозга, что определяет их клинические проявления. Что касается внутримозговых гематом, то они склонны пропитывать ткани кровью, из-за чего поражённые области не могут выполнять свои функции, что также проявляется определённым образом.
| Вид гематомы | Клинические проявления |
|---|---|
| Внутримозговые гематомы — расположены в тканях головного мозга. | Симптоматика появляется почти сразу же после их формирования и сильнее всего ощущается больным на второй-третьей неделях. Он страдает от:
|
| Субдуральные гематомы — локализуются между паутинной и твёрдой оболочками. | В период светлого промежутка больной отмечает:
После того как оно завершён, сознание затуманивается, болевая симптоматика нарастает, возникает психомоторное возбуждение. Появляются признаки компрессии мозга. |
| Эпидуральные гематомы — находятся между твёрдой оболочкой и черепной костью. | Гематома проявляется следующим:
Состояние ухудшается по мере нарастания компрессии тканей, повышается, а потом резко снижается АД, учащается пульс, больной может впасть в кому и даже умереть в тяжёлых случаях. |
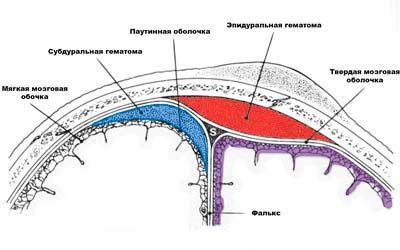
Чем опасно образование внутримозговой гематомы
Образование данной патологии (даже небольшого размера) приводит к сдавливанию окружающих ее мозговых тканей, что (в зависимости от величины и локализации гематомы) может закончиться их последующим серьезным повреждением, вплоть до некроза. К тому же, увеличение внутричерепного давления служит провоцирующим фактором для развития отека мозга. Вследствие смещения мозговых структур внутримозговая гематома крупных размеров часто вызывает у больных дислокационный синдром (комплекс связанных с данным состоянием симптомов). Также возможен прорыв гематомы в желудочки мозга. Поскольку мозговое кровоизлияние вызывает рефлекторный ответный спазм мозговых сосудов, это приводит к развитию мозговой ишемии (начиная от наиболее близко расположенных к гематоме участков). Далее патологические процессы могут распространяться на другие системы организма, затрагивая, в первую очередь, самые проблемные места больного.












