Можно ли вылечить конъюнктивит грудным молоком?
Содержание:
- Терапия конъюнктивита
- Особенности лечения дакриоцистита
- Профилактика патологии
- Причины возникновения
- Прогноз
- Почему глазки новорожденных гноятся
- Бактериальные конъюнктивиты
- Аллергический конъюнктивит
- Профилактика детского конъюнктивита
- Причины развития патологии
- Почему возникают насморк и конъюнктивит
- Симптомы выделений из пупка
- Эпидемический кератоконъюнктивит
- Раскрытие шейки матки на 1 палец. Раскрытие шейки матки перед родами: этапы, сроки
- Дакриоцистит глаз у новорожденных
- Почему возникает конъюнктивит у ребенка 4-х месяцев?
- Лечение конъюнктивита у детей
- Гигиена во время лечения дакриоцистита и конъюнктивита у детей
Терапия конъюнктивита
Если у ребенка развился конъюнктивит, применяют следующие препараты:
- антибактериальные капли местного действия (Левомицетин, Флоксал, Тобрекс);
- антибактериальные мази местного действия (Тетрациклин, Эритромицин, Левомеколь), которые будут препятствовать размножению патогенной микрофлоры в ночное время;
- антисептики для протирания глаз (Фурацилин).
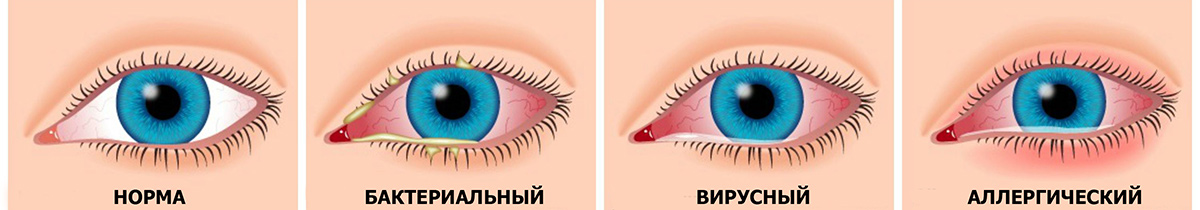
 Если причина состояния в бактериальном конъюнктивите, этих действий достаточно. Если же нагноение является осложнением вирусного конъюнктивита, дополнительно используют противовирусные лекарственные капли в глаза.
Если причина состояния в бактериальном конъюнктивите, этих действий достаточно. Если же нагноение является осложнением вирусного конъюнктивита, дополнительно используют противовирусные лекарственные капли в глаза.
Особенности лечения дакриоцистита
Дакриоцистит
Лечение дакриоцистита может проводиться как консервативным методом, так и путем хирургического вмешательства. Метод лечения выбирает врач в зависимости от степени выраженности клинической картины. При диагностировании острой формы патологии справиться с патологическим процессом в глазу удается с помощью антибиотиков.
Кроме этого, эффективным методом терапии считается форсированное промывание слезных каналов. Такая процедура считается совершенно безболезненно и не причиняет малышу боли и дискомфорта.
Дополнительным методом лечения дакриоцистита является физиотерапия, которая включает:
- УВЧ-терапию;
- припарки;
- согревающие компрессы;
- точечный массаж.
С помощью физиопроцедур удается за короткое время нормализовать состояние зрительного нерва, и ребенок выздоравливает за 7-10 дней.
Профилактика патологии
Избежать патологий глаз у ребенка удается при соблюдении некоторых мер профилактики. В первую очередь, нужно обеспечить правила гигиены, как самой матери, так и ребенку. Профилактика патологии включает в себя следующие мероприятия:
- необходимо два раза в день протирать глаза ребенка чистыми ватными тампонами от внешнего угла к внутреннему;
- следует своевременно подстригать ногти малышу;
- после умывания лицо малыша нужно протирать одноразовыми бумажными салфетками;
- необходимо регулярно мыть руки с мылом, а ребенку — ополаскивать руки водой;
- своевременно делать ребенку прививки от различных заболеваний;
- при кормлении грудью женщине необходимо контролировать свое питание и удалить из комнаты все аллергены.
У ребенка глаза могут гноиться по различным причинам, и перед началом терапии необходимо обязательно выяснить, что же спровоцировало болезнь. Устранение патологии должно проводиться под обязательным контролем врача с соблюдением всех его рекомендаций.
Смотрите видео по теме:
Причины возникновения
На вопрос «почему гноятся глаза у грудничка?» можно ответить, выяснив, почему это произошло. Возникнуть данная ситуация может по различным причинам.
Основными из них являются:
- Период адаптации новорожденного. Глазки малыша первое время после рождения не защищены. В воздухе содержатся различные микроорганизмы, частички пыли и т.д., в виде нагноения может происходить ответная реакция организма.
- Некоторым малышам в роддоме закапывают Альбуцид, для того чтобы предотвратить инфицирование слизистой оболочки. Подобная реакция может быть вызвана именно данным средством.
- Инородное тело в глазу (соринка, ресничка и т.д.).
- Дакриоцистит. Встречается довольно часто. Возникает из-за закупорки носослезного прохода. Обычно мембрана, которая соединяет глаза и носовую полость, лопается при первом крике во время рождения. В случае если это не произошло, слеза начинает застаиваться и в ней скапливаются различные микроорганизмы, после чего происходит воспаление.
- Конъюнктивит. В зависимости от формы выделяются возбудители заболевания. Конъюнктивит бывает вирусным, бактериальным и аллергический. Бактериальный лечится глазной мазью с антибиотиком или каплями.
- Бленнорея. Является достаточно серьезным воспалительным заболеванием слизистой глаза. Возбудителями могут быть хламидии, стрептококки, гонококки и т.д.
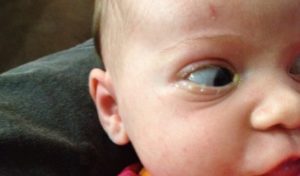
При дакриоцистите чаще восполяется только один глаз
Прогноз
В большинстве случаев образование в паху — это киста, грыжа или увеличенный лимфатический узел.
Кисты часто рассасываются самостоятельно и редко приводят к осложнениям. Увеличенные лимфатические узлы обычно указывают на инфекцию и уменьшаются в размерах, как только инфекция проходит.
Образование в паху, которое появляется в результате расширения кровеносного сосуда, может не требовать медицинского вмешательства. В зависимости от тяжести симптомов, врач может порекомендовать некоторые изменения в диете и образе жизни, продолжая контролировать шишку.
Точно так же грыжи не всегда требуют медицинского лечения. В некоторых случаях врач может поставить грыжу на место.
Иногда образование в паху может указывать на рак.
Врачи будут внимательно следить за всеми причинами образования в паховой области, поскольку эти состояния могут вызвать серьезные и даже опасные для жизни осложнения.
Почему глазки новорожденных гноятся
Если глазки ребенка начали гноиться, то есть на них стала появляться своеобразная желтая корочка, препятствующая свободному раскрытию век, необходимо как можно скорее нанести визит к своему врачу-педиатру.
На начальных этапах развития заболевания, количество лечебных процедур сводится к минимуму, и выздоровление наступает в кратчайшие сроки. В запущенном виде, болячка отступает гораздо дольше и требует более серьезных медицинских предписаний.
Причинами гнойных выделений на глазах новорожденного могут быть:
- Развитие конъюнктивита, который провоцируют бактерии — стафилококки, пневмококки и стрептококки, вирусы и аллергия;
- Развитие дакриоцистита, что представляет собой непроходимость слезного канала.
Если глазки новорожденного одолел конъюнктивит
Как вы уже поняли, гноится глазки у новорожденных могут из-за развития конъюнктивита. Но, прежде чем начинать бороться с ним, необходимо убедиться в правильности постановки диагноза. Опытный врач-офтальмолог уже после первого осмотра расскажет матери, откуда взялся гной на глазках у ее дитя и назначит эффективные средства борьбы с недугом.
Вирусная форма конъюнктивита поражает глазки младенцев редко, поскольку их иммунитет защищен антителами, поступающими в организм вместе с грудным молоком матери. А вот малыши-искуственники простудам подвержены больше, а потому, квалифицированная медицинская помощь и подбор лекарственных препаратов потребуется при проявлении следующих симптомов:
- покраснением кожи век;
- припухлостью век;
- выраженным слезотечением;
- покраснением глаз;
- слизистыми выделениями на глазах.
Проявление аллергической формы болезни глаз у самых маленьких встречается, пожалуй, реже всего, однако, и от нее никто не застрахован. Распознать недуг можно по характерным признакам воспаления слизистой оболочки, сопровождающейся отеком, слезотечением и невыносимым зудом.
Справиться с ним помогают противоаллергические и противовоспалительные средства, но, стоит учесть, что далеко не все подходят новорожденным, а потому, назначения может сделать только специалист.
Если гноится глазик у малыша от дакриоцистита
Наиболее распространенной причиной появления гноя на глазах новорожденного является непроходимость слезных каналов. Они могут быть сильно суженными или закупоренными «желатинозной» пробкой, которая сформирована из первородной слизи, не отошедшей с первыми дыхательными движениями из носоглотки малыша.
Часто, симптомы дакриоцистита путают с симптомами конъюнктивита, однако, между этими недомоганиями существует большая разница. Дакриоцистит не вызывает покраснения глазного яблока и характеризуется следующими симптомами:
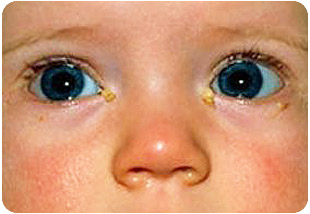
- Воспаление и покраснение слезного мешка, что в первые несколько дней болезни отличается своей плотностью и туговатостью;
- При легком нажатии на припухшую область под глазом выделяется гнойное, слизистое вещество;
- День ото дня, плотность слезного мешка снижается, и он становится мягким на ощупь;
- Болезнь, как правило, поражает только один глаз;
- Глаза крохи как будто «на мокром месте», несмотря на то, что плакать со слезами он начинает только ближе 4 неделям отроду.
В качестве вспомогательных методов лечения применяется физиотерапия (согревающие компрессы, припарки, УВЧ-терапия и др.) и точечный массаж, что достаточно быстро приводят состояние глаз в норму, и через 7-10 дней кроха считается полностью здоровым.
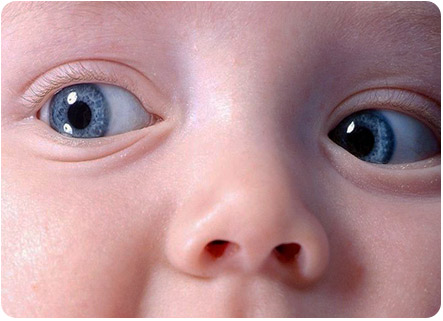
В случае проявления симптомов дакриоцистита у малышей в возрасте от 2 месяцев, консервативные методы сменяет процедура зондирования слезного канала под местной анестезией. Она означает введение в него зонда с целью устранения «желатинозной» пробки, с последующим промыванием естественных путей антисептиком.
Скорее всего, многие подумают, что такая процедура подвергнет ребенка мукам. Но, это не так. Несмотря на то что малыш будет отчаянно плакать, боли он не ощутит. Кроме того, зондирование занимает около 5 минут, так что вы и не заметите, как придет время отправляться домой и радоваться выздоровлению.
Если глазки новорожденного продолжают гноиться после проведения комплекса мер консервативного лечения, врач может обозначить необходимость оперативного вмешательства, однако, такое происходит редко и только в самых сложных случаях.
Бактериальные конъюнктивиты
В большинстве случаев их вызывают золотистый стафилококк (Staphylococcus aureus), пневмококк (Streptococcus pneumoniae), разные виды гемофильной палочки. Реже Chlamydia trachomatis (трахома), гонококк Neisseria gonorrhoeae, синегнойная палочка Pseudomonas aeruginosa.
Развитие и симптомы
Как правило, сначала инфицируется один глаз, а через некоторое время второй. Выделения носят гнойный характер. Могу быть слабыми (заметны на ресницах в виде небольших хлопьев), умеренными и обильными, преимущественно желтоватого и зеленоватого цветов. Сильные выделения при высыхании вызывают слипание ресниц и век.
Выражены покраснения оболочки глазного яблока и век. Веки отекают, как правило, умеренно. Предушные лимфоузлы не отекают.
Светобоязнь отсутствует. Хемоз не развивается. Этим бактериальный конъюнктивит отличается от вирусного.
Боль умеренная, при развитии кератоконъюнктивита – выраженная. При кератоконъюнктивите может упасть зрение.
Бактериальная форма болезни может быть как острой, так и хронической. При хронической форме недуг прогрессирует медленно, в течение нескольких недель возможны лишь небольшая гиперемия глаз и утреннее слипание век. Для хронического конъюнктивита характерны сопутствующие патологии – синдром «сухого глаза», блефароконъюнктивит.
При остром конъюнктивите, вызванном стафилококком или стрептококком (самые распространенные возбудители этой болезни), он прогрессирует в течение 2–4 дней. Если в течение недели или более лечение антибиотиками не было проведено (или оказалось неэффективным), возможно развитие кератоконъюнктивита или язвы роговицы.
При правильной терапии уменьшение симптомов наступает на 3-й день.
Лечение хронического конъюнктивита может потребовать больше времени, особенно при сопутствующих патологий и присоединении других инфекций.
Диагностика
Дифференциальную диагностику (различия) бактериальной формы воспаления с ее вирусной и неинфекционной формами проводят, исходя из клинической картины, описанной выше.
Бактериальный посев отделяемого из глаза назначают при тяжелом течении болезни, слабом иммунитете пациента, некоторых хронических заболеваниях глаз.
Лечение
При бактериальной форме болезни назначаются местные антибиотики в виде капель.
Выполняется промывание глаз раствором фурацилина.
Гонококковая, синегнойная и хламидийная инфекции требуют подключения системной антибактериальной терапии.
Если на 2–3 день не наступает облегчения, это означает резистентность бактерий к этому антибиотику или, то что конъюнктивит имеет небактериальную природу.
Если раньше этого не было сделано, выполняют бактериальный посев отделяемого из глаза на вид бактерий и их чувствительность к разным видам антибиотиков. Если результат будет отрицательным (бактерии не обнаружатся) это будет означать, что данный конъюнктивит имеет вирусное или аллергическое происхождение.
При уверенности в бактериальной природе заболевания при его тяжелом течении подключают кортикостероиды или комбинацию антибиотика и кортикостероидного препарата.
Синегнойный конъюнктивит
Возбудитель – синегнойная палочка Pseudomonas aeruginosa.
Болезнь протекает стремительно. В течение 30–60 минут возникает резкая боль, падение зрения, выраженная гиперемия глазного яблока. Отек выражен слабо. Выделения скудные. Выраженная фотофобия мешает офтальмологическому осмотру.
В первые часа болезни возникает язва роговицы. Ее прободение и развитие эндофтальмита возможно уже через 2 суток.
Справка! Эндофтальмит – гнойный воспалительный процесс внутренней оболочки глазного яблока.
Присоединение язвенного поражения более вероятно, если у пациента уже было нарушение целостности роговицы (операции, использование контактных линз). Обычно носит односторонний характер.
Терапия
Лечение проводится только в условиях стационара. Назначается мощная антибактериальная терапия, как местно, так и системно. Параллельно проводится противовоспалительное и восстанавливающее лечение.
Применяют такие препараты:
- Местные антибиотики широкого спектра действия 2-х видов. Обычно это фторхинолон последнего поколения + аминогликозид.
- Курс внутримышечных инъекций антибактериальными препаратами: аминогликозиды или цефалоспорины.
- Противовоспалительные препараты нестероидной группы (НПВС).
- Препараты для репарации (восстановления структуры) клеток: Мирамистин, Солкосерил.
- Мидриатики (средства для расширения зрачка).
Эти меры должны быть приняты еще до поступления пациента в стационар.
Аллергический конъюнктивит
Начинает развиваться при попадании в организм какого-либо вещества, вызывающего аллергическую реакцию. У детей более старшего возраста это может быть поллиноз, аллергия на бытовую химию и т.д., но у младенцев реакция в основном проявляется на какие-либо новые продукты, введенные в рацион, либо на неподходящие индивидуальные средства гигиены. При аллергии глазки краснеют, веки опухают, появляется обильное слезоотделение, малыш начинает проявлять беспокойство и тереть глаза. Нередко аллергия сопровождается сыпью на лице или теле (диатез). При остром ее течении может произойти отек Квинке (например, после укуса насекомого), крапивница и прочие осложнения.
Насколько сильны будут симптомы конъюнктивита у ребенка, зависит от количества аллергена, попавшего в организм, а также от состояния его иммунной системы. Развиваться болезнь может очень быстро — в первые же минуты после контакта с раздражителем, или проявиться чуть позже, через несколько суток.
Для выяснения причины аллергической реакции проводят специальную диагностику — она называется скарификацией. На предплечье ребенка делают мелкие царапинки, а потом на каждую наносят вещество, которое могло вызвать раздражение. Если реакция положительная, то кожа вокруг царапинки покраснеет. В случае, когда проведение скарификационного теста невозможно, применяют метод определения специфических антител класса IgE в сыворотке крови.
Лечение аллергии проводится с помощью антигистаминных препаратов, увлажняющих и снимающих раздражение капель, в тяжелых случаях применяются кортикостероиды.
Профилактика детского конъюнктивита
Профилактика воспаления глаз у ребенка должна начаться уже в процессе его вынашивания. Необходимо пройти тщательное обследование у гинеколога и вылечить половые инфекции, если они имеются. Это поможет уберечь новорожденного от заболевания хламидийным конъюнктивитом, бленнореей.
В первые дни после рождения малыша нужно уделять особое внимание стерильности предметов и средств гигиены, с помощью которых производится уход за ним. Бактериальные инфекции передаются контактно-бытовым путем, и микробы легко попадают на слизистые оболочки с недостаточного чистого предмета
Полезно будет проветривать помещение, чаще гулять с ребенком, ввести в привычку водные процедуры, укрепляя его иммунитет.
Следите постоянно за чистотой помещения, проводите чаще влажную уборку поверхностей, чтобы минимизировать риск инфекций. В периоды эпидемических простудных вспышек лучше оставаться на домашнем режиме, не совершать с ребенком прогулки в общественные места.
Причины развития патологии
Офтальмологи выделяют следующие основные причины появления гноя в глазу у ребенка:
- Конъюнктивит. Это наиболее распространенная патология, при которой развивается воспаление слизистой оболочки глаза. Заболевание может иметь аллергическую, бактериальную или вирусную природу;
- Дакриоцистит. Патология развивается у новорожденных детей, если не происходит прорыв защитной пленки в носослезном канале. В результате развиваются застойные явления, присоединяется бактериальная инфекция;
- Глаукома. У ребенка старше 4 месяцев на фоне повышенного глазного давления нередко появляется гнойный экссудат;
- Увеит. Болезнь вызывает воспаление сосудистой оболочки глаза;
- Трахома. Является хронической инфекцией, которая при отсутствии эффективной терапии вызывает слепоту;
- Блефарит. Представляет собой воспаление в области ресничной кромки век. Патология имеет бактериальную природу, при отсутствии терапии болезнь может перейти в хроническую форму;
- Ячмень. Заболевание представляет собой воспаление около ресничного мешочка. Если патология сопровождается появление гнойных выделений, то врач может заподозрить присоединение стафилококковой инфекции.
Почему возникают насморк и конъюнктивит
Переход инфекции из одной области в другую обусловлен особенностями строения человеческого организма. Носовая полость сообщается с глоткой, гайморовыми, лобными пазухами и слезными каналами. Именно поэтому любая инфекция, возникшая в носоглотке, легко проникает к конъюнктиве, провоцируя ее воспаление. Также к причинам развития конъюнктивита у ребенка относятся:
- ринит;
- аденовирусы и энтеровирусы;
- корь и ветряная оспа;
- аллергия.
Размножение вирусов и бактерий провоцирует возникновение патологии, которая развивается локально или в распространенной форме.
Вирусные причины конъюнктивита и насморка у детей
Главная причина заболевания простудой, сопровождающейся насморком, кашлем и воспалением слизистой оболочки глаз кроется в ухудшении иммунитета ребенка. В подавляющем большинстве случаев воспаления на слизистых носа и глаз сигнализируют о наличии аденовирусной инфекции, гриппа или ОРВИ.
Конъюнктивит и насморк крайне заразны, они быстро передаются другим людям контактным и воздушно-капельным путем.
Бактериальные причины возникновения болезни
Развитие конъюнктивита не всегда происходит вместе с появлением насморка. Часто воспаление глаз появляется после избавления от простуды. Это происходит потому, что иммунитет слишком слаб и не может оказать сопротивления патогенным микроорганизмам.
Обычно конъюнктивит бактериального вида провоцируется бактериями стафилококка, стрептококка и дифтерии. Такое заболевание является следствием насморка и может возникнуть даже у грудного ребенка. Нередко малыши трут глаза во время простуды, так как чувствуют в них зуд. Таким образом они заносят бактерии из носа. Но вместе с тем, конъюнктивит может быть и самостоятельным заболеванием, возникшим вследствие патогенности микрофлоры зрительных органов.
Аллергические причины развития болезни
Аллергический насморк является следствием попадания аллергенов в глаза или нос. Вызвать аллергию и сопутствующие ей конъюнктивит и сопли могут пыль, шерсть домашних животных, бытовая химия, растительная пыльца. Также спровоцировать реакцию могут продукты питания: цитрусовые, шоколад, молочные продукты, яйца. Дети более старшего возраста страдают от аллергии на микроорганизмы. Конъюнктивит, как правило, сопровождает аллергический ринит.
Гигиенические причины
Бывает, что конъюнктивит у ребенка появляется в результате несоблюдения правил гигиены. В таких случаях воспаление слизистой глаза становится первопричиной, которая вызывает насморк. Грязные руки, легкие травмы и другие причины становятся причиной попадания инфекции на слизистую оболочку и ее распространения на нос.
Симптомы выделений из пупка
Симптомы выделений из пупка зависят от причины патологии. Характерные признаки при простом омфалите (который еще называют мокнущим пупком) – серозные выделения и запах из пупка, а также гиперемия и отечность окружающих пупок кожных покровов. Для флегмонозного омфалита свойственны не только гнойные выделения из пупка, но и повышение температуры – локально и всего тела. При этом над очагом воспаления образуется струп, под которым скапливается гной, а при пальпации прилегающей к воспалению области пациенты жалуются на боль.
Некротическая форма данного заболевания, по словам хирургов, явление редкое, но чрезвычайно опасное. При некротическом омфалите кожа около пупка становится багровой или синюшной, могут появиться открытые изъязвления. Температура тела поднимается до +39,5°С. Воспалительный процесс уходит вглубь, то есть захватывает брюшину и может вызвать острое гнойное воспаление брюшной стенки (флегмону). А может добраться и до внутренних органов, что чревато заражением крови (сепсисом).
При воспалении пупочной ранки у новорожденных возможны серозно-гнойные или гнойные выделения, на брюшной стенке видны расширенные сосуды. В случае общей интоксикации малыш может проявлять беспокойство или стать вялым, плохо сосать грудь и часто срыгивать.
При тромбофлебите пупочной вены у новорожденных кожа около пупка краснеет, над пупком появляется волокнистый тяж, брюшная стенка постоянно напряжена, а при поглаживании живота появляются кровянистые выделения из пупка.
Сначала прозрачные, а потом и белые выделения из пупка отмечаются при свище. Кожа возле пупка тоже может воспаляться, а в выделениях появляться примесь крови. Передняя брюшная стенка напряжена и болезненна.
При эндометриозе пупка у женщин кровянистые выделения из пупка и тянущие боли появляются перед, во время или сразу же после завершения менструации.
Если выделения из пупка вызваны воспалением кисты урахуса, то сопровождающими симптомами являются боли различной интенсивности в области живота (при пальпации — острая), нарушения работы кишечника и проблемы с мочеиспусканием
Эпидемический кератоконъюнктивит
Эпидемический кератоконъюнктивит — осложнение аденовирусной или бактериальной инфекции. Заболевшие сначала жалуются на ощущение инородного тела в одном глазу, а затем к этим проявлениям присоединяется опухоль век, покраснение слизистой, век, обильное слезотечение, зуд, светобоязнь, ухудшение четкости зрения. Через несколько дней признаки эпидемического кератоконъюнктивита, как правило, переходят на второй глаз (в 70% случаев).
Отличительный признак кератоконъюнктивита, представляющий главную опасность при запущенном течении — помутнение роговичных тканей. Это происходит из-за скопления инфильтратов в поверхностных, конъюнктивальных слоях. При этом рассасываться данные образования могут довольно длительный период, иногда до года и более. В это время острота зрения заметно снижается, так, что порой человек вынужден временно оставить привычную деятельность.
При своевременном обращении к специалисту и начале лечения таких негативных последствий для глаз можно избежать. В целом же остальные симптомы кератоконъюнктивита проходят примерно за месяц при грамотной терапии.
Раскрытие шейки матки на 1 палец. Раскрытие шейки матки перед родами: этапы, сроки
Дакриоцистит глаз у новорожденных
Еще одна распространенная глазная патология в младенческом возрасте — дакриоцистит. Это непроходимость слезного канала, при которой происходит застой в нем слезы. Всего таких канальцев два — со стороны верхнего века и нижнего. 90% слезной жидкости стекает через нижний канал в нос, дополнительно увлажняя его изнутри. Вот почему, когда мы плачем и происходит усиленное слезотечение, возникает насморк.
До появления ребенка на свет его слезные каналы имеют тонкую перепонку из эмбриональной ткани. Она защищает зрительные органы от попадания в них околоплодных вод. Обычно эта пленка разрывается после рождения, когда малыш делает первый вдох, а его глазки начинают нормально работать. Однако бывает так, что пленка никак не хочет разрываться, и тогда нормальный отток слезы нарушается, присоединяется инфекция и возникает дакриоцистит — гнойное воспаление слезного мешка. Вот основные проявления этой болезни у новорожденного:
- гнойное отделяемое из глаз малыша на второй неделе жизни;
- покраснение конъюнктивы и кожи у внутреннего уголка глаза;
- болезненная припухлость, отек век;
- слезотечение;
- выделение гноя при надавливании на область слезного мешка;
- склеенные после сна ресницы;
- временный эффект от использования антибиотиков и антисептиков.
Внешне проявления болезни напоминают конъюнктивит глаз, и родители часто практикуют самостоятельное лечение: промывание глаз настоем ромашки или чая, закапывание антибактериальных капель. На некоторое время симптомы исчезают, а затем повторяются вновь. Поскольку основная причина не ликвидирована, слеза продолжает застаиваться, в глазную щель попадают новые бактерии и начинают размножаться.
Каждый раз при появлении у ребенка гнойных выделений из глаз не нужно искать советов в интернете, стоит посетить окулиста для диагностики. Только специалист определит, какая патология вызвала воспаление: конъюнктивит, дакриоцистит или что-то другое. Стандартные схемы терапии воспалительных заболеваний глаз включают промывание органов зрения, введение капель и мазей. Врач также может дополнительно назначить массаж глаз при забитом слезном канале, чтобы эффективнее удалить излишки гноя. Его могут проводить родители самостоятельно в домашних условиях. Массаж — важная процедура на начальном этапе лечения конъюнктивита глаз и дакриоцистита, так как он воздействует на причину и направлен на улучшение проходимости слезных путей.
Почему возникает конъюнктивит у ребенка 4-х месяцев?
Нередко диагноз «конъюнктивит» ставят даже новорожденным детям. Заразиться этим заболеванием малыши, только появившиеся на свет, могут от инфицированной матери.
Такое часто происходит во время прохода младенца через родовые пути. Конъюнктивит у новорожденного ребенка может возникнуть и по вине врачей. Например, если используемые ими инструменты не были стерильными. Почему же заболеть конъюнктивитом ребенок может и спустя несколько месяцев после рождения?
Даже если молодая мама тщательно соблюдает личную гигиену и бережно ухаживает за своим ребенком, риск воспалительного процесса все равно существует. Причины офтальмологического заболевания могут быть разными. Точно определить их может только врач. Обычно у 4-х месячного ребенка конъюнктивит возникает из-за таких факторов, как:
- реакция на различные аллергены;
- ослабленная иммунная система организма;
- попадание инфекции в глаза младенца;
- закупорка слезного канала.
От матери к ребенку 4-х месяцев конъюнктивит может передаться в том случае, если женщина больна генитальным или оральным герпесом. Различные бактерии, которые обитают в материнском организме, также могут стать причиной инфицирования ребенка. Контакт новорожденного малыша с матерью очень плотный, а потому любая инфекция легко передается и начинает свое развитие в новом организме. Чтобы защитить младенца от конъюнктивита, матери необходимо соблюдать правила гигиены в отношении себя и ребенка.
Основной причиной заражения грудничка конъюнктивитом являются различные инфекции. Воспалительный процесс активно развивается при попадании на слизистую оболочку глаз ребенка бактерий или вирусов. В более редких случаях заражение может происходить из-за попадания грибков и простейших одноклеточных. Течение конъюнктивита, вызванного разными возбудителями, будет существенно различаться. Клинические симптомы проявляются по-разному.
Травматические повреждения зрительных органов — еще одна причина конъюнктивита.
Ребенок 4-х месяцев начинает активно знакомиться с окружающим его миром. Новые предметы представляют для него повышенный интерес. Многие дети из-за этого могут нечаянно нанести себе травму глаза. У грудничков слизистая оболочка зрительных органов очень чувствительная и нежная. После подобного травматического повреждения у детей нередко развивается конъюнктивит. Это связано с попаданием микроорганизмов в поврежденную область глаза.
Конъюнктивит в 4 месяца может развиться и в связи с аллергической реакцией организма малыша. Обычно такая форма заражения распространена среди детей от полугода до 8 месяцев. Но бывают исключения, потому аллергическая форма конъюнктивита — не редкость в четыре месяца. В большинстве случаев воспаление связано с введением прикорма или непринятием организма ребенка новых смесей для кормления. В таких ситуациях возникает аллергия на незнакомые продукты, которая при отсутствии должного лечения может «перерасти» в конъюнктивит.
Лечение конъюнктивита у детей

Для того чтобы вылечить новорожденного от конъюнктивита, следует строго следовать рекомендациям врача и назначенной комплексной терапии. Как правило, это медикаментозный способ и метод народной медицины.
Основные этапы медикаментозного лечения новорожденных от конъюнктивита:
- очищение конъюнктивальной полости глаза с помощью растворов, имеющих дезинфицирующие свойства;
- использование анестетика (для снятия болевых ощущений);
- применение соответствующих мазей, каплей антибактериального или противовирусного характера.
Любой из этих этапов должен осуществляться только после осмотра врача и с использованием назначенных, в зависимости от характера, степени заболевания, лекарств. Как правило, при лечении конъюнктивита, офтальмологи, рекомендуют мазь эритромициновую или тетрациклиновую, а если это капли — альбуцид или левомицитин. Перед каждым закапыванием глаза или закладыванием мази обязательно идет его промывание.
Стоит обратить внимание, что промывание глаза при конъюнктивите происходит только с помощью марлевых тампонов, на каждый глаз новый. Движение при промывке должны идти от внешнего угла глаза по направлению к носу, то есть к внутреннему углу
Таким образом, вы очищаете глаз от скопившихся выделений, а не размазываете их по всему глазу, если движения будут обратными. Промывать глаз можно с помощью раствора фурацилина (на 1 стакан кипяченой теплой воды 1 таблетка) или народным способом — настоем ромашки аптечной (2 столовые ложки на стакан кипятка).
Если после осмотра врач диагностировал у грудничка закупорку слезного канала, в качестве дополнительного лечения конъюнктивита назначается массаж. Сама методика его несложная, после ее демонстрации доктором, главное — это проводить массаж регулярно.
Зачастую, при лечении конъюнктивита у новорожденных родители пользуются народными средствами. Например, протирать закисшие глазки можно с помощью лекарственных трав, которые являются природными антисептиками — шалфеем, чередой, ромашкой. Даже, при полной уверенности в безопасности таких методов, стоит получить одобрение врача. Есть такие народные советы, которые могут навредить ребенку, например, закапывание глаз новорожденного грудным молоком. Если в материнском организме находятся скрытые инфекции, возможно усугубление состояния глаза.
Гигиена во время лечения дакриоцистита и конъюнктивита у детей
Постарайтесь не посещать с ребенком слишком людные места — лучше провести курс терапии исключительно в домашней обстановке. Пеленки в кроватке малыша целесообразно менять каждый день. При введении капель следите, чтобы кончик дозатора флакона не касался слизистой и кожи вокруг глаз, иначе это может вызвать повторное заражение. Закапывайте ровно столько лекарства, сколько прописал врач. После завершения процедуры нужно аккуратно промокнуть область вокруг чистой салфеткой и повторно вымыть руки.
В запущенных случаях конъюнктивит глаз, особенно бактериальный, способен привести к сильным поражениям глазных структур и потере зрения. Если затянуть лечение дакриоцистита, то может возникнуть флегмона слезного мешка. Это заболевание сопровождается высокой температурой, ребенок проявляет беспокойство, плачет. Итогом болезни может стать образование свищей в слезном канале. Тщательное следование всем рекомендациям врача, а также соблюдение правил гигиены, помогут в максимально короткие сроки устранить симптомы воспаления.