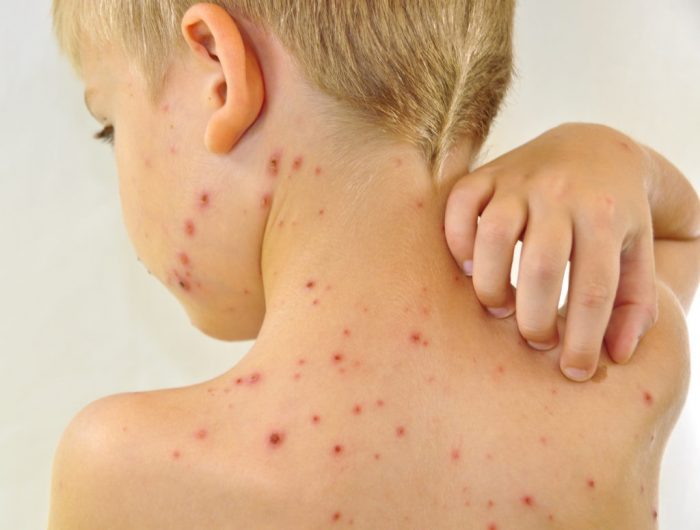
Опрелости у взрослых
Содержание:
- Лечение опрелости между пальцами ног
- Профилактика
- Лечение вульвита
- Почему у детей появляются опрелости?
- Опрелости причины
- Опрелость мошонки
- Виды заболевания
- Эффективные способы лечения опрелостей у пожилых людей
- Развитие и симптомы
- Профилактика стрептодермии
- Виды стрептодермии
- Медикаментозное лечение
- Медикаменты
- Симптомы эритематозной опрелости
- Кожные заболевания похожие на стрептодермию
Лечение опрелости между пальцами ног
Причиной воспалительного процесса между пальцев на ногах считается механическое воздействие, обильное потение и поражение грибковой инфекцией.
Лечение опрелости между пальцами ног:
регулярное мытье ног мылом и кипяченой водой, обработка антисептиками с обязательным просушиванием пораженной поверхности (осторожно промакнуть салфеткой или воспользоваться прохладной струей из фена);
ношение носок из натуральных материалов и дышащей обуви;
чаще оставлять ноги босыми;
применять тальк, теймурову пасту либо крема с подсушивающим эффектом;
для выраженных опрелостей подойдут примочки с цинком и сульфатно-медным раствором;
в особо тяжелых случаях хорошо воспользоваться заживляющими мазями лоринден, локакортен-виоформ и дегтярными пастами;
вывести грибок помогут противогрибковые средства, например, клотримазол;
пантенол и облепиховое масло являются веществами экстренного заживления.
Для построения схемы адекватной терапии важно выявить первоисточник заболевания: дифференцировать болезнетворный микроорганизм, исключить болезни-провокаторы. Поэтому если самостоятельно излечиться от опрелости не получается, следует довериться медицинскому персоналу
Профилактика
Чтобы обезопасить младенца от болезненных кожных раздражений, регулярно меняйте подгузники. Выбирайте только качественные памперсы, подходящие по размеру и с хорошими впитывающими свойствами
Очень важно следить за температурным режимом в детской комнате и правильно выбирать одежду для прогулок. Если вводите в рацион новые продукты, делайте это постепенно, наблюдая за реакцией ребёнка
Главное, что должны помнить родители — это важность и польза своевременного лечения. На начальных стадиях и под контролем опытного педиатра, устранить опрелости и не допустить осложнений намного проще.
Лечение вульвита
При обнаружении тревожных симптомов следует незамедлительно обратиться к врачу. Только специалист может диагностировать причину и назначить правильное и быстрое лечение, включающее комплекс мероприятий: снятие воспаления, устранение факторов, являющихся катализаторами процесса.
Основа лечения вульвита – это устранение причин воспалительного процесса и лечение сопутствующих заболеваний, к которым может относиться сахарный диабет (Diabetes mellītus), гонорея (Gonorrhoea), дифтерия (Diphtheria), гельминтоз. После получения данных исследований мазка и проверки чувствительности возбудителя инфекции, врач может назначить медикаментозное лечение, чаще всего это антибактериальные препараты. Вульвит отлично поддается лечению местными средствами, к которым относятся всевозможные мази, гели и свечи.
Параллельно в курсе лечения вагинита могут назначаться витаминные комплексы, включающие витамин А для эффективной защиты эпителиального слоя, а также витамины Е и С, известные своими антиоксидантными свойствами.
Для борьбы с ярко выраженными симптомами могут назначаться другие препараты:
- Антигистаминные, помогающие устранить зуд.
- Гормональные, имеющие место при атрофическом вульвите в постменопаузном периоде.
- Анестетики, устраняющие болевой синдром.
Помимо назначенных врачом лекарственных препаратов, можно использовать Восстанавливающий гель Гинокомфорт. Это средство было создано специалистами фармацевтической компании ВЕРТЕКС и прошло клинические исследования на кафедре дерматовенерологии с клиникой ПСПбГМУ. В ходе апробации геля было доказано, что он является весьма эффективным дополнительным средством в составе комплексной терапии воспалительных процессов женских половых путей.
В качестве дополнительных лечебных мер, которые могут применяться в домашних условиях, стоит упомянуть теплые ванночки с настоем трав.
Отличными противовоспалительными свойствами обладает ромашка, календула, череда, окопник аптечный.
Ванночки помогут не только уменьшить воспаление, но и снять такие симптомы, как зуд, жжение и боль.
Почему у детей появляются опрелости?
Опрелость у новорожденных — это раздражение кожи, сопровождающееся локальными покраснениями и воспалением, которому чаще всего подвержены дети в возрасте от 2-3 недель и до 12 месяцев. Опрелости могут появляться под влиянием таких факторов, как:
- механическое воздействие — трение кожи о подгузник, из-за неудобного белья или неправильно подобранной одежды;
- контакт с раздражающими факторами, например, с ферментами в моче и каловых массах;
- продолжительный контакт с влагой — ребенок часто потеет или его кожу недостаточно вытерли после купания;
- перегрев — новорожденный одет слишком тепло или находится в жарком помещении.
Причины частого появления опрелостей у ребенка до 1 года кроются в особенностях строения кожи малыша.
Верхний «защитный» слой кожи человека называется роговым. У малышей он имеет совсем небольшую толщину, из-за чего повышается чувствительность к разного рода раздражителям и чаще случаются микротравмы.
Пространство между клетками, из которых состоит роговой слой, заполняет липидно-белковая структура, которую также называют липидным барьером. Такой барьер представляет собой естественную защиту кожи от влияния внешней среды. У детей он может разрушаться из-за частого купания, неправильного подбора гигиенических средств или просто при активном движении. Более того, pH кожи новорожденных нормализуется ближе к 3 месяцу — до этого возраста относительно небольшая кислотность плохо защищает от возможного воспаления1.
Опрелости причины
Использование подгузников для взрослых, нижнего белья при недержании мочи или прокладок может привести к появлению опрелостей у взрослых.
Конкретные причины, связанные с использованием этих продуктов, включают в себя:
- раздражение кожи от захваченного тепла и влаги
- повреждение кожного барьера из за натирания
- воспаление, вызванное аммиаком в захваченной моче или ферментами в стуле, которые повреждают ткани кожи при тесном контакте с кожей
- аллергические реакции на красители, духи или материалы в подгузнике, нижнем белье или прокладке
- грибковые инфекции, чаще всего Candida albicans
- бактериальные инфекции, чаще всего золотистый стафилококк
- вспышки хронических кожных заболеваний, таких как псориаз и экзема
 Не все, кто имеет опрелости, носят или используют подгузники. Опрелости и связанные с ними инфекции также могут быть вызваны с:
Не все, кто имеет опрелости, носят или используют подгузники. Опрелости и связанные с ними инфекции также могут быть вызваны с:
- плохой гигиеной половых органов
- аллергическими реакции или вспышками, связанными с химическими веществами, красителями или ароматизаторами, содержащимися в моющих средствах, используемых для стирки нижнего белья
- хроническим или сильным натиранием или растиранием
- аллергическими реакциями на красители, духи или другие вещества, содержащиеся в салфетках или смазочных материалах для личной гигиены
Опрелость мошонки
Опрелость мошонки имеет во многих случаях самые простые и легко объяснимые причины. Зачастую виноватыми в ее появлении оказываются чересчур тесные трусы или слишком обтягивающие брюки. Прежде всего, такая одежда препятствует доступу воздуха и вентиляции, что в свою очередь приводит к перегреву и вызывает интенсивное потоотделение. Следующим неблагоприятным моментом в связи с этим является длительное натирание кожи промежности, и это становится фактором сильного раздражения кожных покровов.
Сильной потливостью, в частности в ночное время, мошонка может отличаться вследствие появления грибкового инфекционного поражения. При этом опрелости сопровождаются неприятным запахом.
При наличии пахово-промежностного гипергидроза причины активного выделения пота и возможного возникновения на этом фоне опрелости являются неочевидными.
В таком случае в процессы активного потоотделения и образования повышенной влажности помимо мошонки вовлекается вся промежность, иногда область ануса.
Так же как и при опрелости паха и области промежности опрелости на мошонке часто проявляются в виде пятен влаги на одежде, и чем серьезнее стадия этого заболевания, тем они больше по размерам. Но хотя это может служить причинами дискомфорта и неуверенности в себе, зацикленности на этой проблеме, многие мужчины почему-то не спешат обращаться за медицинской помощью. А между тем, все необходимые меры против такого нежелательного явления сводятся во многих случаях к элементарному следованию правилам интимной гигиены – не менее чем двухразовому мытью с мылом в течение суток. Также нужен здоровый подход к выбору нижнего белья и одежды, с исключением, если возможно, синтетических материалов
Важно также следить за подержанием массы тела в пределах оптимального веса, поскольку ожирение – одна из основных причин обильного потоотделения и сопутствующего этому развитию кожных поражений, среди которых опрелость мошонки. Но прежде всего при любых негативных изменениях состояния кожи необходимо обратиться к дерматовенерологу
Виды заболевания
В настоящее время известно около четырехсот различных видов грибов, которые могут быть патогенны для человека при определенных условиях. По типу поражаемых тканей различают микозы:
- поверхностные, поражающие кожу и слизистые оболочки:
- глубокие, областью поражения которых служат подкожные ткани;
- висцеральные, которые паразитируют на внутренних органах.
В соответствии с разновидностями грибков, паразитирующих на человеке, наиболее распространенными являются следующие заболевания.
- Руброфития. Грибок рубрум трихофитон поражает межпальцевые промежутки, стопы, реже поселяется в кожных складках и на голове. Кожа в месте поражения краснеет и шелушится, на ней появляются узелки и мелкие бугорки. При поражении кожи туловища образовывает большие пятна покрасневшей кожи с ярко-красными концентрическими валиками.
- Микроспория. Как правило, грибок передается от больных кошек или собак и поражает пушковые волосы на теле, реже – кожные покровы с формированием очага воспаленной кожи с шелушением и пузырьками, окруженного валиком. Микроспоры устойчивы к внешним воздействиям.
- Трихофития. Грибок трихофитон паразитирует на коже, поражая преимущественно открытые участки тела – лицо, руки. Он отличается высокой контагиозностью. У людей вспышки заболевания чаще всего регистрируются в конце лета и осенью при проведении полевых работ, когда люди контактируют с сеном и соломой, на которых инфекцию оставили больные грызуны.
- Разноцветный лишай. Причиной часто встречающегося микоза гладкой кожи служит малассезия фурфур. Очаги, как правило, образуются на груди и животе, реже – на других участках тела: появляются небольшие розовые пятнышки, цвет которых затем меняется на желтый или коричневый. Их покрывают грубые чешуйки, по виду напоминающие отруби. Множественные пятна вскоре сливаются в крупные образования.
- Себорейный дерматит. Это распространенный микоз кожи головы, поражающий волосистую часть, в том числе кожу бровей, ресниц, усов и бороды, причиной которого является питироспорум овале. Разновидность питироспорум орбикуларе паразитирует на гладкой коже туловища. Это липофильные грибки, питательной средой для которых служит кожное сало. Пораженные участки кожи отмечены воспалениями и шелушащимися корочками.
- Кандидоз. Дрожжеподобные грибы кандида поселяются в кожных складках, на слизистых оболочках и образуют красноватые пятнышки, покрытые мелкими пузырьками. Через время на месте пузырьков появляются эрозированные участки ярко-красного цвета.
Существует множество видов микоза кожи, подкожных тканей и внутренних органов, которые встречаются намного реже перечисленных видов.
Эффективные способы лечения опрелостей у пожилых людей
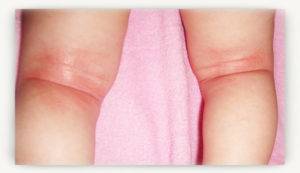
Проблема возникновения опрелостей сопровождает и маленьких детей, и взрослых людей до самой старости. При этом с возрастом изменяются причины и протекание заболевания, что вызвано физиологическими процессами и их постепенным преобразованием. Для того, чтобы определить, как лечить опрелости у пожилых людей, необходимо выяснить их причины и способы устранения.
ВАЖНО ЗНАТЬ! Аптеки скрывали действенное средство от ГИПЕРГИДРОЗА (повышенной потливости) просто потому, что им не выгодно лечить людей! Читать подробнее…
Специфика возраста
Взрослый человек способен самостоятельно ухаживать за собой и контролировать состояние организма, однако с возрастом эта функция может утрачиваться.
Многие пожилые люди, особенно страдающие тяжелыми заболеваниями, не вполне способны обслужить себя. Иногда даже соблюдение элементарных требований гигиены становится для них слишком сложным.
Это приводит к образованию опрелости у пожилых людей, которую сложно вылечить.
К тому же изменяется состояние кожи, она становится более тонкой и сухой, выработка коллагена и жиров сокращается, что приводит к потере эластичности и излишней чувствительности. Кожные покровы легко травмируются, в том числе при натирании, и очень долго заживают.
Для пожилых людей даже постельное белье может выступать в качестве раздражающего фактора, приводящего к возникновению опрелостей и пролежней. То же касается одежды — толстые швы и жесткие ткани способны натирать чересчур чувствительную кожу. При этом воспалительный процесс легко переходит в хроническую форму, распространяясь по телу и образовывая незаживающие язвы.
Особенно тяжелая ситуация бывает с лежачими больными, кожа которых плохо проветривается, а нахождение в одном положении способствует застою крови. При этом в кожных складках, находящихся в паховой зоне, подмышками, в области живота, под молочными железами скапливаются секреты, вызывающие раздражение.
Одним из источников раздражения становится аммиак, который у человека в возрасте сильнее выделяется в качестве продукта распада, особенно это характерно для сахарного диабета. Усложняет ситуацию попадание на пораженный участок инфекции, которая легко превращает небольшое раздражение на коже в опасное воспаление.
Факторами, способствующими появлению опрелости у взрослых, выступают:
- избыточный вес;
- наличие сахарного диабета и иных заболеваний обмена веществ;
- невозможность самостоятельного ухода за собственным телом или пренебрежение правилами гигиены;
- повышенное потоотделение;
- проблема недержания мочи или кала;
- геморрой;
- сниженный иммунитет;
- неправильно подобранная одежда и другие.
Для мужчин чаще характерны опрелости в паху, а для женщин – на животе, под молочными железами и подмышками.
Симптомы опрелости
Развитие симптомов опрелости у пожилого человека происходит быстро. За пару часов процесс запускается полностью. Первым сигналом служит покраснение и припухлость поверхности тела.
Если не начать сразу процесс лечения, опрелость расширяется и проникает вглубь, образуя кровоточащие трещины, возле которых начинает шелушиться поверхностный слой, а на трещинках образуется темно-серый налет.
Появляется резкий неприятный запах, спровоцированный размножением микроорганизмов.
Если к опрелости присоединяется инфекция, говорят о вторичном или хроническом течении. Лечение таких опрелостей у пожилых людей проходит тяжело и может длиться несколько лет.
По степени тяжести опрелость может быть:
- Легкой степени, когда воспаление только началось, и нет повреждений на коже.
- Средней степени, при которой начинают образовываться язвочки.
- Тяжелой степени, сопровождающейся образованием трещин на коже, увеличением очага воспаления и появлением корочек на поверхности ран.
Развитие и симптомы
Само заболевание развивается очень быстро, буквально за пару часов. В потовых и сальных железах вырабатывается секрет, который оказывает раздражающее действие. А повышенная температура и влажность в складках тела создают благоприятные условия для дальнейшего патологического процесса.
При игнорировании заболевания, могут присоединиться грибковые, вирусные и бактериальные инфекции, которые потребуют более длительного и трудоемкого лечения.
В самом начале опрелости представляют собой небольшое покраснение в кожных складках, могут присутствовать признаки мацерации ли небольшие трещины на кожном покрове. Но по мере прогрессирования могут появиться эрозии, которые со временем покрываются темно-серым налетом. Присоединяются зуд, жжение и боль, из-за которых движения пациентов становятся более ограничены.
По своему течению опрелости бывают острые и хронические. И выделят три стадии заболевания:
- появляется покраснение, но целостность кожи не нарушена;
- появляются эрозии;
- площадь поражения увеличивается, само течение усугубляется появление трещин и корок.
Профилактика стрептодермии
Болезнь может поразить человека в любом возрасте. Нет стопроцентной защиты. Однако, если придерживаться мер профилактики, риск заражения значительно снижается.
Меры таковы:
- соблюдение санитарно-гигиенических правил и норм;
- здоровый образ жизни без вредных привычек, с полноценным сном и правильным режимом отдыха;
- полноценное, сбалансированное питание;
- своевременное лечение зубов и других стоматологических патологий.
Ежедневно необходимо умываться теплой водой, принимать душ. Мыло рекомендуется дегтярное, резорциновое или серное. Следить за чистотой рук и ногтей, менять своевременно нательное белье.
Следует заниматься физкультурой, чаще бывать на свежем воздухе и всячески повышать иммунитет. Если произошло повреждение кожи – царапины, ссадины, сразу же стоит обработать их зеленкой, йодом, перекисью водорода.
Важно также не допускать хронических заболеваний, а если они есть, контролировать состояние здоровья, предупреждая обострения.
Ответы на часто задаваемые вопросы к дерматологу:
- Как подготовиться к приему дерматолога?
- Как провериться на кожные заболевания?
- Какие болезни лечит дерматолог?
- Какие анализы необходимо сдать у дерматолога?
- Какую диагностику может провести дерматолог в клинике?
- Куда обратиться с кожным заболеванием?
- С какими симптомами необходимо обратиться к дерматологу?
- Какое оборудование есть в вашей клинике для диагностики кожных заболеваний?
- Как вызвать дерматолога на дом?
- Какие кожные заболевания заразны?
- Помощь дерматолога в клинике
- Помощь дерматолога на дому
- Как записаться к дерматологу?
Виды стрептодермии
По глубине воспалительного процесса стрептодермии делят на два вида – поверхностные и глубокие.
Поверхностные это:
- стрептококковое импетиго;
- щелевое импетиго;
- паронихиям;
- папуло-эрозивная стрептодермия;
- интертригинозная стрептодермия;
- рожистое воспаление;
- синдром стрептококкового токсического шока;
- острая диффузная стрептодермия.
А глубокая форма – это целлюлит и вульгарная эктима.
Клиническими формами заболевания, в зависимости от вида возбудителя считаются:
- стрептококковое импетиго;
- стафилококковое импетиго;
- вульгарное импетиго (стрептококки и стафилококки вместе).
Болезнь имеет три стадии:
- Начальная. Характерна высыпаниями с гноем. Начинается с розово-красного пятна, через сутки – прыщи (пузыри разного размера).
- Небуллезная. После глубокого поражения кожи, пузырьки лопаются и образуется стрептококковая эктима. Это болезненные язвочки. Они через несколько дней засыхают.
- Хроническая. Это форма болезни вероятна при неправильном лечении или в запущенной стадии. Эпизодически во время снижения защитных сил организма возникают мокнущие высыпания.
Лечение на начальной стадии имеет более благоприятный прогноз. При появлении первых признаков необходимо обратиться к врачу и начать лечение.
Медикаментозное лечение
Лечение лишая подбирается в зависимости от вида и его течения. В некоторых случаях заболевание проходит самостоятельно, в других — требует комплексной терапии. В основном, специалисты назначают следующие группы препаратов:
- противовирусные;
- глюкокортикостериоды;
- медикаменты, стимулирующие регенерацию клеток эпидермиса;
- противогрибковые;
- антигистаминные;
- иммуномодулирующие.
Противовирусные лекарства
Противовирусные препараты — лекарственные средства, предназначенные для лечения розового и опоясывающего лишая. Медикаменты блокируют синтез ДНК в клетке микроорганизма, ингибируя ферменты. Кроме того, некоторые виды содержат интерферон — белок со сходными свойствами, выделяемых организмом в ответ на вторжение вируса.
Лекарства необходимо применять не позже 3 суток с появления первых симптомов. В дальнейшем они не эффективны.
Глюкокортикостероиды
Глюкокортикоидные средства — синтетические аналоги, которые в своем составе содержат гормоны коры надпочечников. Они проявляют следующие действия:
- противовоспалительное;
- иммунодепрессивное;
- противоаллергическое.
Большинство препаратов этой группы подавляют функции лейкоцитов и макрофагов, ограничивая их миграцию в область воспаления. При лишае чаще всего назначаются в виде мазей, кремов и лосьонов. Однако в некоторых случаях вызывают местные побочные эффекты, например, аллергические реакции, отек, кровоизлияния.
Медикаменты, стимулирующие регенерацию клеток эпидермиса
Препараты, относящиеся к этой группе, содержат аналог витамина А (ретиноевая кислота). Например, на Неотигазон цена оправдывает его эффективность. Он нормализует процессы разрастания, дифференциации и отложения кератина в клетках рогового слоя. В большинстве случаев проявляется симптоматическое действие.
|
Возрастная группа |
Дозировка |
|
Взрослые |
В первые сутки специалисты назначают 25 мг в день на протяжении 2-4 недель. Затем дозу повышают до 30 мг, а курс лечения продлевают до 8 недель. |
|
Дети |
Дозировка рассчитывается в зависимости от веса, в среднем — 0,5 мг/кг. В тяжелых случаях — 1 мг/кг. |
Однако при употреблении высоких концентраций препарата возможно появление побочных реакций, которые пропадают после снижения дозировки. К наиболее частым негативным эффектам относят:
- избыток витамина А, который проявляется сухостью слизистых оболочек, частыми носовыми кровотечениями, ринитом;
- головные боли;
- мышечную слабость;
- желудочно-кишечные расстройства.
А противопоказан препарат при индивидуальной непереносимости одного из компонентов (ацитретин, целлюлоза, желатин, мальтодекстрин, натрия аскорбат).
Медикаменты
В первую очередь нужны средства с антибактериальным, противовоспалительным и подсушивающим эффектом. При несильных опрелостях лечение обязательно включает в себя использование следующих мазей и кремов:
- Цинковая
- Бепантен
- Деситин
- Саносан
- Антошка
- Д-Пантенол.
Все это наносят на нужные места тонким слоем, равномерно распределяя по поверхности. Мазь не смывают, а оставляют до впитывания. Делают такие процедуры 2-3 раза в сутки, и обязательно после приема душа или ванны. Главная задача — смягчить кожу, предотвратить ее растрескивание и кровоточивость.
В запущенных случаях, при заболевании 2 и 3 степени, логично назначение таких растворов:
- Борной кислоты. В нем пропитывают ватный тампон, которым обрабатывают места с опрелостями 2-3 раза на день.
- Фурацилина. Им промывают пораженные места до 5 раз в сутки. Кожа перед этим должна быть очищена антибактериальным мылом, желательно жидким.
- Салициловой кислоты. В нем смачивают марлевый отрез, который прикладывают к проблемному участку и держат около 30 мин.
- Цинка сульфат. Его используют так же, как и борную кислоту, не дольше недели. Увеличение этого срока может вызвать еще большее раздражение кожи.
Цель применения всех этих растворов — подсушить кожу и уничтожить микробы.
Симптомы эритематозной опрелости
Характерно постепенное развитие заболевания. Первоначально отмечается покраснение кожи, отечность в месте поражения (90%). В глубине складок образуются поверхностные некровоточащие трещины (60%). Поврежденные участки кожи отторгаются, образуются ссадины (50%). Чувствуется боль, жжение (70%). Пораженные участки могут инфицироваться. 80% пациентов отмечают неприятный запах.
При физикальном исследовании кожи выявляют эритему и отечность в пораженных естественных складках кожи; поверхностные некровоточащие язвы в глубине складок; серозно-гнойный налет в месте повреждения; мацерацию, отторжение верхнего слоя эпидермиса; ссадины с нечеткими очертаниями.
Кожные заболевания похожие на стрептодермию
Диагноз стрептодермии устанавливается не только по внешним проявлениям болезни, а на основе анализов. Есть другие кожные патологии, по внешним признакам очень схожие. Схема лечения для них совершенно иная:
- Атопический (аллергический) дерматит. Высыпания похожи на стрептодермию. Однако кожа зудит не только в области высыпаний. Признаки интоксикации отсутствуют. В анамнезе будет выявлена аллергия. Появляется болезнь при контакте с аллергеном.
- Экзема. Также появляются участки кожи с покраснением или посинением. Место поражения зудит. Больной ощущает постоянный сильный зуд. Появляется при контакте с аллергеном или является осложнением при хронической стрептодермии.
- Опоясывающий лишай или герпес. Это вирусное заболевание, вызываемое вирусом герпеса. Высыпания в области живота, пояса, далее распространяется по всему телу. Начинается с высокой температуры, головной боли, слабости. Гнойнички имеют внутри прозрачную жидкость, они группируются, создавая островки. Опоясывающий лишай вызывает очень болезненное состояния, даже иногда требуется обезболивание сильнодействующими препаратами.
- Ветрянка. Это вирусное заболевание. Начало быстрое, высыпания возникают на разных участках тела и быстро распространяются повсюду. Гнойнички содержат внутри прозрачное содержимое. Болезнь протекает с общей интоксикацией организма, лихорадкой и повышенной температурой тела. Если появляется гной и желтая корочка, значит, присоединилась бактериальная инфекция.
- Стафилококковая пиодермия. Она разрушает сальные железы и может перерасти в фурункулез. Наиболее подвержены лобок, волосистая часть головы, конечности, подбородок.
- Отрубевидный лишай. Он характеризуется наличием розовых, красных или коричневых пятен. Иногда они бывают белого цвета. Кожа в месте поражения шелушится. Если капнуть йод на пятно, то оно окрасится в более интенсивный цвет. Обычно таким образом распознают именно этот вид лишая.
Если и другие кожные заболевания, которых насчитывается десятки. Требуется тщательное исследование, чтобы установить вирусную, грибковую, бактериальную сущность болезни.
Полезная информация по теме:
- Диагностика кожных заболеваний
- Лечение кожных заболеваний
- Дерматология — наука о кожных болезнях
- Как проводится консультация дерматолога
- Профилактика кожных заболеваний
- Прием дерматолога
- Осмотр дерматолога
- Детский дерматолог
- Кожный врач
- Платный дерматолог