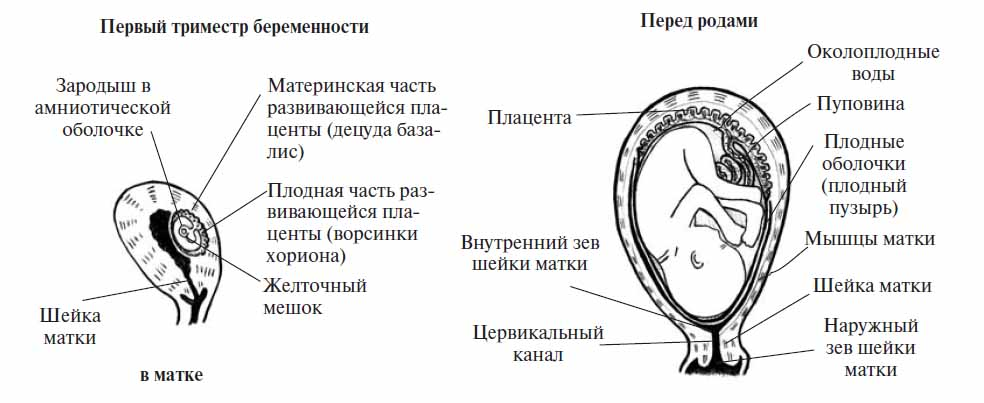
Изменение хгч при внематочной беременности
Содержание:
- Что такое внематочная беременность? Симптомы и признаки это состояния. Что происходит?
- Патологическая анатомия
- Симптомы внематочной беременности
- Диагностика непроходимости маточных труб
- Что провоцирует / Причины Внематочной беременности:
- Диагностика внематочной беременности
- Причины возникновения внематочной беременности
- Причины внематочной беременности. Почему в этом часто виноваты сами женщины
- Подготовка к проверке проходимости труб
- Причины внематочной беременности
- Симптомы патологической беременности
- Реабилитация после внематочной беременности
Что такое внематочная беременность? Симптомы и признаки это состояния. Что происходит?
Внематочная беременность имеет патологический характер, из-за «неправильности» процесса, а если быть точнее, — «непопадания» оплодотворенного яйца в область матки. В силу определенных причин, после оплодотворения яйцеклетка прикрепляется вне полости матки, где и начинается ее непродолжительное развитие.
В зависимости от места, где закрепляется плодное яйцо, внематочную беременность подразделяют на:
- трубную (прикрепилась на фаллопиевой трубе);
- яичниковую (прикрепилась на яичнике);
- брюшную (закрепилась набрюшной полости);
- внематочную беременность, которая развивается в рудиментарном роге матки (случается редко).
Очередность в данном перечне типов соответствует той частоте, с какой происходят случаи патологий. Кроме этого в практике медицины встречается и еще один чрезвычайно редкий (к счастью) вид внематочной беременности, который называют гетероскопической беременностью. В данной ситуации речь идет о нормальной и маточной, и одновременно о внематочной беременностях. В данном случае у женщины овуляция произошла сразу с двумя яйцеклетками за один месячный период, и сразу две оплодотворились. Однако одно из плодных яиц прикрепилось, как и положено, в матке, а второе – в неправильном для него месте, яичнике, трубе или каком-то другом.
Если не определить вовремя внематочную беременность по признакам, последствия ее могут быть чрезвычайно серьезными – от полного бесплодия, до гибели женщины. Хотя эмбрион обычно замирает при внематочной беременности, дальнейшее его развитие все же не исключено. А поскольку для вынашивания плода маточная труба совершенно не предназначена и не способна растягиваться вместе с ростом эмбриона, в определенный момент случается ее разрыв. В такой ситуации обязательно должна быть произведена экстренная госпитализация и срочное хирургическое вмешательство.
При своевременном выявлении патологии плодное яйцо может быть удалено, в том числе не хирургическим путем, при этом сохранив возможность женщины к наступлению беременности и нормальному вынашиванию малыша в последующем.
Патологическая анатомия
С момента возникновения В. б. и до ее окончания в организме женщины происходят такие же изменения, что и при нормальной беременности. Исключение составляет плодовместилище, где развиваются характерные только для В. б. процессы.
Трубная беременность крайне редко достигает больших сроков и нарушается на 4—6—8-й неделе. Это нарушение может идти двумя путями — внутренним или наружным (разрыв трубы).
Рис. 2. Внутренний разрыв трубы при трубной беременности. Разрыв плодовместилища обращен в просвет трубы (на рисунке справа).
При развитии беременности в ампулярной части трубы ворсины хориона разрушают часть плодовместилища, обращенную в просвет трубы, что приводит к внутреннему разрыву плодовместилища (рис. 2). Плодное яйцо постепенно отслаивается от своего ложа (возникает кровотечение в просвет трубы), гибнет, пропитывается кровью — образуется так наз. трубный кровяной занос. Если абдоминальный конец трубы не закрыт, то за счет сокращений трубы плодное яйцо выталкивается в брюшную полость (трубный аборт — abortus tubarius), если же закупорен — образуется гематосальпинкс. При незначительном кровотечении кровь, вытекающая из просвета трубы, свертывается и скапливается вокруг ампулярной части, образуя haematocele peritubaria, окруженную фибринозной капсулой, нередко спаянной с близлежащими органами.
При более значительных и повторных кровотечениях кровь стекает в маточно-прямокишечное пространство, где свертывается, окружается толстой фибринозной капсулой, образуя кровяную опухоль (haematocele retrouterina).
Рис. 3. Наружный разрыв трубы при трубной беременности. Разрыв плодовместилища обращен в сторону стенки трубы (на рисунке вверху).
Если беременность развивается в истмической части трубы, рост яйца происходит в сторону стенки трубы, ворсины хориона быстро разрушают мышечную стенку и серозную оболочку — наступает наружный разрыв плодовместилища (разрыв трубы) с той или иной величиной дефекта трубы (рис. 3) и чаще всего со значительным внутрибрюшным кровотечением.
При межуточной или интерстициальной трубной беременности нидация плодного яйца происходит в межуточной (маточной) части трубы, при дальнейшем росте в плодовместилище может вовлекаться часть перешейка трубы.
Поскольку плодовместилище окружает мышечная стенка матки, то межуточная, или интерстициальная, трубная беременность чаще нарушается на 3—5-м мес. по типу наружного разрыва плодовместилища.
Брюшная беременность бывает первичной (плодное яйцо сразу имплантируется на каком-либо органе брюшной полости) и вторичной (плодное яйцо сначала развивается в трубе, но при трубном аборте попадает в брюшную полость и снова имплантируется на другом органе).
Яичниковая беременность прерывается по типу наружного разрыва плодовместилища.
Рис. 4. Беременность в рудиментарном роге матки.
Беременность в рудиментарном роге матки (рис. 4) протекает по типу эктопической. Рудиментарный рог связан с маткой (нормально развитым рогом) широкой ножкой, к-рая в 85% случаев не канализирована. Беременность в нем возникает при migratio ovi externa.
Симптомы внематочной беременности
Признаки прогрессирующей внематочной беременности
субъективные ощущения, испытываемые беременнойвыявляются во время объективного осмотраПредположительными (сомнительными) признаками беременности являются:
- тошнота, рвота;
- изменение аппетита и вкусовых предпочтений;
- сонливость;
- частая смена настроения;
- раздражительность;
- повышенная чувствительность к запахам;
- увеличение чувствительности молочных желез.
Вероятными признаками беременности являются:
- прекращение менструаций у женщины, живущей половой жизнью и находящейся в детородном возрасте;
- синюшная окраска (цианоз) слизистой оболочки половых органов – влагалища и шейки матки;
- нагрубание молочных желез;
- выделение молозива из молочных желез при надавливании (имеет значение только при первой беременности);
- размягчение матки;
- сокращение и уплотнение матки во время исследования с последующим размягчением;
- асимметрия матки на ранних сроках беременности;
- подвижность шейки матки.
опухоли, инфекции, стресс и пр.сердцебиение плода, шевеления плода, ощупывание крупных его частейвыделениямив отличие от спонтанного аборта при маточной беременности, когда боли являются слабовыраженными, а выделения являются обильными
Признаки трубного аборта
задержки менструациитошнота, рвота, изменение вкуса, задержка менструацииТрубный аборт сопровождается следующими признаками:
- Периодические боли. Периодические, схваткообразные боли внизу живота связаны с сокращением маточной трубы, а также с ее возможным заполнением кровью. Боли при этом иррадиируют (отдают) в область прямой кишки, промежности. Появление постоянных острых болей может свидетельствовать о кровоизлиянии в брюшную полость с раздражением брюшины.
- Кровянистые выделения из половых путей. Возникновение кровянистых выделений связано с отторжением децидуально измененного эндометрия (часть плацентарно-маточной системы, в которой происходят обменные процессы), а также с частичным или полным повреждением кровеносных сосудов. Объем кровянистых выделений из половых путей может не соответствовать степени кровопотери, так как большая часть крови через просвет маточных труб может попасть в брюшную полость.
- Признаки скрытого кровотечения. Кровотечение при трубном аборте может быть незначительным, и тогда общее состояние женщины может быть не нарушено. Однако при объеме кровопотери более 500 мл появляются сильные боли внизу живота с иррадиацией в правое подреберье, межлопаточную область, правую ключицу (связано с раздражением брюшины излившейся кровью). Возникает слабость, головокружение, обморочные состояния, тошнота, рвота. Отмечается учащенное сердцебиение, снижение артериального давления. Значительный объем крови в брюшной полости может вызвать увеличение или вздутие живота.
Признаки разрыва маточной трубы
Разрыв маточной трубы может сопровождаться следующими симптомами:
- Боль внизу живота. Боль внизу живота возникает из-за разрыва маточной трубы, а также из-за раздражения брюшины излившейся кровью. Боль обычно начинается на стороне «беременной» трубы с дальнейшим распространением в область промежности, заднего прохода, правого подреберья, правой ключицы. Боль носит постоянный характер, является острой.
- Слабость, потеря сознания. Слабость и потеря сознания возникают по причине гипоксии (кислородной недостаточности) головного мозга, которая развивается из-за снижения артериального давления (на фоне уменьшения объема циркулирующей крови), а также из-за уменьшения количества эритроцитов, переносящих кислород.
- Позывы к дефекации, жидкий стул. Раздражение брюшины в области прямой кишки может спровоцировать частые позывы к дефекации, а также жидкий стул.
- Тошнота и рвота. Тошнота и рвота возникают рефлекторно из-за раздражения брюшины, а также из-за негативного воздействия гипоксии на нервную систему.
- Признаки геморрагического шока. Геморрагический шок возникает при большом объеме кровопотери, которая непосредственно угрожает жизни женщины. Признаками данного состояния являются бледность кожных покровов, апатия, заторможенность нервной деятельности, холодный пот, одышка. Наблюдается учащение сердцебиения, снижение артериального давления (степень снижения которого соответствует тяжести кровопотери).
Диагностика непроходимости маточных труб
Многие женщины, у которых диагностируют непроходимость маточных труб, что делать не знают. В первую очередь, нужно обратиться к своему гинекологу, узнать основные причины непроходимости и затем устранять эти причины.
Диагностика проводится в несколько этапов. Прежде всего, врач должен определить, созревает ли яйцеклетка.
Если нарушена овуляторная функция, то нет смысла восстанавливать проходимость труб.
Если овуляция в норме, врач проводит обследование женщине, которое позволяет оценить проходимость маточных труб.
 Диагностирование непроходимости маточных труб
Диагностирование непроходимости маточных труб
В этом случае проводятся следующие манипуляции:
-
Гинекологический осмотр, благодаря которому обнаруживаются послеоперационные рубцы, спайки, тяжи, уплотнения, утолщения и кисты.
-
УЗИ женской половой системы дает возможность выявить анатомические изменения, воспалительные процессы, новообразования. Проводится в первые дни менструального цикла.
-
Гистеросальпингография позволяет обнаружить саму непроходимость и локализацию обструкции. Перед исследованием женщина сдает клинический анализ крови и мочи, врач берет мазок на микрофлору из влагалища. Процедура гистеросальпингографии длится примерно 30-40 минут. Во время исследования женщина может испытывать дискомфорт, напоминающий болевой синдром в период менструации, при этом он будет более выражен у нерожавших девушек. Часто для предотвращения боли и чтобы предупредить спазм маточных труб, которые могут исказить результаты исследования, рекомендуют перед приемом принять спазмолитические препараты. Если болевой синдром выраженный, женщине могут предложить проведение данной процедуры под местной анестезией.
 Причины бесплодия у женщин
Причины бесплодия у женщин
Во время гистеросальпингографии женщина ложится на кушетку и врач тонким катетером в матку вводит рентгеноконтрастное вещество. После поступления жидкости в матку и в трубы при непроходимости маточных труб на рентгенограмме регистрируются патологические изменения. Чтобы снизить вероятность заражения при гистеросальпингографии, рекомендовано за несколько дней до гистеросальпингографии провести короткий курс антибиотикотерапии.
-
Более безопасный диагностический метод, но менее информативный — гидросонография. Исследование проводят с контрастным веществом. Сам метод высокочувствительный, легко переносится женщинами и проводится без использования анестезии. Если контрастное вещество выходит из маточных труб в брюшную полость, то они проходимы и причины бесплодия не связаны с патологическими изменениями в маточных трубах.
-
Более сложной диагностической процедурой при непроходимости маточных труб является диагностическая лапароскопия. Операция выполняется под общим наркозом и длится примерно полчаса. Во время процедуры лапароскопии оптическое устройство и специальные инструменты помещаются через один или два небольших разреза на животе. Лапароскопия отображает внутреннюю поверхность брюшной полости и позволяет легко понять патологические изменения, связанные с внешними поверхностями яичников, матки и труб.
Что провоцирует / Причины Внематочной беременности:
Риск внематочной беременности повышается с возрастом и наиболее высок у женщин 35-44 лет. Особо внимательными к себе должны быть женщины, страдающие хроническими воспалительными заболеваниями, вызванными хламидийной инфекцией, микоплазмой или уреаплазмой, а также те, кто проходил лечение по поводу трубного и гормонального бесплодия. Кроме того, в группу риска входят женщины с эндометриозом, врожденными аномалиями матки и маточных труб, невынашиванием беременности. Использование в качестве контрацепции внутриматочной спирали так же может спровоцировать внематочную беременность.
Внематочная беременность — это опасное состояние возникает, когда оплодотворенная в маточной трубе яйцеклетка не может вовремя попасть в матку.
Главная причина внематочной беременности — закупорка маточной трубы или нарушение ее сокращений.
Это может случиться при:
— воспалительных процессах в половых органах (яичниках и трубах) — например, после аборта;
— врожденной недоразвитости маточных труб;
— гормональных нарушениях;
— опухолях внутренних половых органов.
Диагностика внематочной беременности
Предварительный диагноз «внематочная беременность» выставляется при характерных жалобах:
- задержка менструальных выделений;
- кровянистые выделения;
- боли разной характеристики. частоты и интенсивности;
- тошнота;
- болезненные ощущения в области поясничного отдела, внутренней поверхности бедра и прямой кишки.
Большинство пациенток жалуется на присутствие 3-4 признаков происходящих одновременно.
Оптимальная диагностика включает в себя:
- сбор полного анамнеза для исключения или определения вхождения в группы риска по внематочной беременности;
- осмотр врачом-гинекологом;
- проведение ультразвукового исследования для диагностирования беременности (после 6 недели от последней менструации) позволяет обнаружить следующие признаки: увеличение тела матки, точное расположение плодного яйца с эмбрионом, утолщение слизистых оболочек матки. Параллельно с этими признаками ультразвук позволяет обнаружить наличие крови и сгустков в брюшной полости, скопление кровяных сгустков в просвете маточной трубы, саморазрыв фаллопиевой трубы;
- выявление уровня прогестерона — низкая концентрация предполагает наличие неразвивающейся беременности;
- анализ крови на хгч (определение концентрации хорионического гонадотропина) — при внематочной беременности количество содержащихся гормонов увеличивается медленнее, чем при нормальном течении беременности.
Анализ на хгч проводится с периодичностью в 48 часов для определения содержания гормонов. В начальном периоде беременности уровень гормонов пропорционально увеличивается, что определяется хгч. Если уровень увеличивается не нормативно, он слабый или низкий, то проводится дополнительный анализ. Пониженное содержание гормонов в анализе на хорионический гонадотропин человека является признаком внематочной беременности.
Методом дающий практически 100% результат диагностики является лапароскопия. Ее проводят на завершающем этапе обследования.
Гистологическое исследование соскоба эндометрия ( при внематочной беременности покажет отсутствие ворсинок хориона и наличие изменений слизистой оболочки матки).
Гистеросальпингография (с введением контрастных веществ) применяется в особо сложных случаях диагностирования. Контрастное вещество, проникая в маточную трубу, неравномерно окрашивает плодное яйцо, демонстрируя симптом обтекания, подтверждая эктопическую трубную беременность.
Уточнение диагноза проводится исключительно в условиях стационара. План полного обследования назначается в зависимости от аппаратной и лабораторной оснащенности больницы. Наилучшим вариантом обследования является сочетание ультразвукового исследования и определения хорионического гонадотропина в анализе крови (мочи). Лапароскопия назначается в случаях крайней необходимости.
Диагностика и последующее лечение проводится при помощи специалистов:
- терапевт (общее состояние организма пациентки);
- гинеколог (исследование состояния внутренних половых органов, оценка и выставление предварительного диагноза);
- специалист ультразвукового исследования (подтверждение или опровержение ранее установленного диагноза);
- хирург-гинеколог (консультация и непосредственное проведение оперативного вмешательства).
Причины возникновения внематочной беременности
Сам факт внематочной беременности – довольно нечастое явление. Такая беременность составляет всего лишь 2% от количества всех происходящих беременностей. Обязательно нужно иметь в виду, что для возникновения такой патологии как внематочная беременность присутствуют вполне серьезные предпосылки.
Зародыш прикрепляется к не предназначенному для него месту женского организма только в случае того, если на пути к матке для него присутствуют какие-то препятствия физиологического характера.
Вариации этих препятствий довольно обширны:
- воспаления женских органов, с которыми вы прежде сталкивались (их следствием являются спайки, которые нарушают их проходимость);
- воспалительные процессы в фаллопиевых трубах и придатках, отчего их внутренняя сторона покрывается слизистыми выделениями, от которых разрушаются и начинают терять чувствительность ворсинки (по итогу – замирают процессы, которые в нормальном состояние продвигают зиготу к матке, что препятствует попаданию плодного яйца в матку);
- опухоли разного характера (они могут перекрывать путь зародышу к матке, отодвигая его к брюшной полости);
- любые гормональные отклонения (синдром поликистозных яичников, гормональные нарушения цикла и работы щитовидной железы могут способствовать прекращению движения яйцеводов, в следствие чего плодное яйцо не сумеет достичь матки);
- нестандартное расположение органов (отклонения от нормы, которые сразу заметны на УЗИ и относят данную женщину в группу повышенного риска по возникновению у неё внематочной беременности, признаки на ранних сроках которой – повод срочно прийти на осмотр к специалисту);
- перенесенные половые болезни (они нарушают нормальную работу организма и часто имеют свои неприятные последствия, вроде появления спаек в маточных трубах);
- операции, касающиеся женских половых органах (включая и аборты в прошлом).
Причины внематочной беременности. Почему в этом часто виноваты сами женщины
Эволюция за много тысячелетий отточила процесс оплодотворения, предоставив яйцеклетке и сперматозоиду максимальные возможности для встречи, а зародышу – для оптимального прикрепления в полости матки. Однако эта система «ломается» при различных патологических процессах, которые становятся причиной внематочной беременности.
При спаечной непроходимости маточных труб внутри или снаружи них появляются соединительнотканные тяжи – спайки, сужающие или перекрывающие просвет. В этом случае мужские и женские половые клетки не могут проникнуть внутрь и оплодотворение не возникает. Нормальному их продвижению также мешают воспалительные процессы в яичнике и трубах.
Однако женщина зачастую пытается упорно забеременеть, не выяснив причин бесплодия. В результате в одном из циклов яйцеклетка все-таки оплодотворяется. Это вполне возможно, поскольку сперматозоид меньше женской половой клетки, поэтому проникает даже в суженую или воспаленную трубу. Иногда процесс зачатия происходит даже в яичнике.
Однако оплодотворенная клетка намного больше спермия, поэтому она не может спуститься в матку через узкий трубный участок. В результате она имплантируется в яйцеводе.
Возникают следующие варианты внематочной беременности:
- Фимбриальная – развившаяся в области яйцевода, находящейся рядом с яичником.
- Ампулярная – возникает, когда яйцеклетка после оплодотворения не может выйти из ампулы яйцевода и имплантируется прямо в ней.
- Интерстициальная, при которой эмбрион присоединяется в месте выхода маточной трубы в матку.
- Истмическая – перешеечная, развившаяся в самой узкой части яйцевода.
Вне зависимости от места прикрепления эмбриона, исход у всех таких беременностей неблагоприятный – плод погибает и отторгается по типу трубного аборта. Другой вариант – разрыв органа с возникновением внутреннего кровотечения. Иногда процесс развивается настолько стремительно, что женщину не удается спасти.
В некоторых случаях яйцеклетка выталкивается в процессе трубного аборта из трубы в брюшную полость и имплантируется там. Возникнет брюшная беременность, при которой плацента прикрепляется к внутренним органам. Плод развивается достаточно долго, но затем в большинстве случаев погибает. В мире зарегистрировано рождение всего нескольких детей, выношенных в брюшной полости. После кесарева сечения их мамам пришлось долго лечиться, устраняя последствия столь необычной беременности.
Всех этих осложнений можно избежать, если в период подготовки к вынашиванию пройти ультразвуковую диагностику проходимости труб. Во время этой процедуры яйцеводы заполняются специальным раствором, и на УЗИ оценивается их состояние. В месте нахождения спаек жидкость не протекает, что и видит врач на УЗ-аппарате.
Спайки в маточных трубах
При обнаруженной непроходимости нужно сначала заняться устранением спаек, а затем, когда УЗИ маточных труб покажет, что проблема устранена, планировать беременность. Также нужно пролечить воспалительные процессы половой сферы. После такой подготовки вероятность внематочного прикрепления эмбриона становится минимальной.
Зародыш может также прикрепиться в шейке матки. Понятно, что в такой ситуации выносить его невозможно. Если ситуацию запустить, произойдет разрыв органа и женщина вряд ли сможет иметь детей.
Причина шеечного прикрепления эмбриона – воспалительный процесс в маточной полости и последствия неудачных абортов. Яйцеклетка, попав в свою будущую «колыбель», не годящуюся для имплантации, начинает искать более-менее подходящее место. Иногда им оказывается шейка матки.
Чтобы избежать такой ситуации женщинам, которые собираются прервать беременность, но впоследствии планируют иметь детей, нужно делать это на ранних сроках, чтобы минимально травмировать полость матки, сохранив ее способность к вынашиванию.
При хроническом эндометрите и других заболеваниях, мешающих имплантации, нужно пройти гистероскопию, чтобы врач оценил состояние эндометрия – внутреннего слоя, выстилающего матку. При наличии полипов, разрастаний и других патологических очагов проводится щадящее выскабливание и нарастает здоровая слизистая.
Подготовка к проверке проходимости труб
Проверка проходимости маточных труб, каким бы методом она не проводилась, должна проводиться при обязательном условии контрацепции в менструальном цикле, в котором планируется исследование. Это связано с тем, что после имплантации плодного яйца в полости матки на ранних сроках беременности мы его еще не увидим при УЗИ, но можем легко вымыть раствором, подаваемым под давлением для проверки труб из матки в маточную трубу и таким образом получить внематочную беременность. Даже если беременность уже много лет не наступает, если у Вас не удалены маточные трубы, а у партнера есть сперматозоиды в эякуляте, вероятность зачатия не исключена, и как нарочно, долгожданная беременность может самостоятельно наступить именно в тот самый «неподходящий» момент, когда Вы запланировали исследование труб.
Оптимальные сроки проведения процедуры — первая фаза менструального цикла, обычно 7–12 день, после полного завершения кровянистых выделений из половых путей и до овуляции, чтобы жидкость в брюшной полости не мешала ультразвуковой дифференциальной диагностике. Перед рентгеновским исследованием проходимости труб рекомендуется половой покой от начала цикла до проведения ГСГ.
За двое суток до манипуляции нужно отказаться от употребления продуктов, вызывающих вздутие живота (бобовые, клетчатка, острые блюда), чтобы избежать влияния кишечных газов на качество снимка. Если ранее никогда не проводились исследования с контрастным веществом, то за час до введения контраста обычно проводят тест-пробу для исключения аллергических реакций на препарат.
Противопоказания для гистеросальпингографии
- беременность любого срока, либо подозрение на нее;
- острый воспалительный процесс любой локализации;
- маточные кровотечения;
- аллергические реакции на компоненты, входящие в состав контрастных веществ;
- тяжелые заболевания сердца, почек, печени.
Обследование перед процедурой включает
- Общий анализ крови и мочи; (годен 1 мес)
- Биохимия крови (общий белок, АЛАТ, АСАТ, билирубин, мочевина, креатинин, глюкоза); (1 мес)
- Мазок на степень чистоты влагалища; (1 мес)
- Анализ крови на ВИЧ, сифилис и гепатиты В и С (3 мес)
- При наличии общих заболеваний (сердца, почек, печени и проч.) дополнительно рекомендуется заключение от терапевта или другого узкого специалиста.
Возможные последствия и осложнения
После проведения проверки маточных труб возможны:
- небольшие сукровичные выделения из половых путей в течение 2–3 дней;
- боли в нижних отделах живота тянущего характера;
- легкая тошнота, головокружение, слабость.
Для устранения дискомфорта рекомендуется применение анальгетиков, а также в течение 2–3 дней рекомендуется половой и физический покой и ограничение горячих водных процедур.
Причины внематочной беременности
Причины, по которой у женщины может начать развиваться внематочная беременность – разнообразны. Однако на первом месте тут – проходимость маточных труб. Эта патологическая ситуация возникает, как правило, после перенесения различных воспалительных процессов репродуктивных органов. Сюда же относится и инфантилизм маточных труб.
Еще одной распространенной причиной, по которой может развиваться внематочная беременность, симптомы которой мы описали выше, является аномальное развитие плодного яйца. Таким образом, организм защищает женщину от рождения ребенка с серьезными пороками развития.
На третьем месте в списке наиболее распространенных причин развития подобной аномалии у женщины – сделанные ранее аборты.
Симптомы патологической беременности
Как проявляется внематочная беременность: признаки на ранних сроках, симптомы патологии, по которым можно заподозрить неправильное развитие процесса вынашивания, – существуют ли они?
К сожалению, явной симптоматики, которая указывала бы на данную патологию, нет. Она проявляется признаками, которые могут присутствовать и при здоровой гестации, из-за чего пациентки могут обращаться к врачу уже после появления осложнения.
Среди некоторых признаков – менструальноподобные выделения из половых органов на фоне положительного теста на беременность, хотя и более скудные по объему. Может развиваться тошнота, приступы рвоты, утомляемость, склонность к сонливости, хотя данные состояния – не редкость и при естественной, неосложненной беременности.
Один из наиболее вероятных симптомов – наличие тянущей боли в нижней части живота, которая длится вне зависимости от периода имплантации (на 3-5 сутки после зачатия) и начинается, в среднем на 4-6 акушерских неделях вынашивания.
Реабилитация после внематочной беременности
После оперативного лечения пациентка получает антибактериальную, противовоспалительную и инфузионную терапию в течение 5-7 суток. Из стационара женщину выписывают на 4-5 сутки после лапароскопии и на 8-9 сутки после лапаротомии. Дальнейшая реабилитация заключается в прохождении курсов физиолечения (магнитотерапия, электрофорез с ферментами, ультразвук) с перерывами в 3 месяца на протяжении года.
Обязательно рекомендуется прием КОК в течение 6 месяцев. При отсутствии осложнений и нормализации цикла планирование беременности разрешается через 6 месяцев после операции (наступление беременности ранее грозит повторной внематочной).
Примерно через 30 дней после хирургического вмешательства наступает новая менструация.
Половой покой и ограничение физической нагрузки необходимо соблюдать на протяжении 1-1,5 месяцев после операции. Возможно сохранение умеренных болей в животе в течение 1-2 месяцев после удаления внематочной беременности, что связано с заживлением послеоперационной раны. Прием анальгетиков не требуется, но при возникновении интенсивных болей, повышении температуры, появлении кровяных или гнойных выделений из послеоперационной раны или половых путей необходимо обратиться к врачу.
Лист нетрудоспособности выдается на весь период пребывания в стационаре и последующее амбулаторное лечение от 14 (после лапароскопии) до 30 и более (при наличии осложнений) дней.