Срок беременности 1 неделя: врач рассказала об изменениях и признаках, возникающих сразу после зачатия
Содержание:
- Симптом беременности, не сопутствующие ПМС
- Причины выкидыша
- Что делать женщине, которая не знает дату последней менструации?
- Ранние признаки внематочной беременности
- УЗИ на ранних сроках беременности
- Истоки развития патологии
- Как это возможно?
- Что делать если вы обнаружили первые признаки беременности
- Рекомендации и запреты
- Спазмы и выделения
- Методики лечения
- Диагностика выкидыша
- Признаки беременности вторым ребенком
Симптом беременности, не сопутствующие ПМС
- Отсутствие менструации. Отсутствие менструации – самый верный признак беременности. Если у вас регулярный цикл, рекомендуется пройти тест на беременность на следующий день после задержки ожидаемых месячных.
- Кровотечение и спазмы, отличающиеся от менструации. Хотя этот признак не совсем характерный, у беременной могут быть такие симптомы, как кровотечение или спазмы, которые очень отличаются от менструальных выделений. Они всегда меньше и кратковременней.
- Выделения из влагалища. Увеличение выработки эстрогена во время беременности приводит к появлению прозрачных или светлых выделений из влагалища. При ПМС такого симптома нет.
- Изменение окраски сосков груди. У некоторых женщин этот симптом наблюдается позднее, при большой задержке менструации, но вполне вероятно его проявление и на ранних сроках беременности.
ЗАПИСЬ НА ПРИЕМ
Клиника абортов и контрацепции в Санкт-Петербурге — отделение медицинского гинекологического объединения «Диана»
Запишитесь на прием, анализы или УЗИ через контактную форму или по т. +8 (812) 62-962-77. Мы работаем без выходных с 09:00 до 21:00.
Мы находимся в Красногвардейском районе, рядом со станциями метро «Новочеркасская», «Площадь Александра Невского» и «Ладожская».
Стоимость медикаментозного аборта в нашей клинике 3300 руб. В стоимость входят все таблетки, осмотр гинеколога и УЗИ для определения сроков беременности.
Причины выкидыша
Точную причину выкидыша установить удается не всегда, однако существует множество факторов, способных повлиять на течение беременности. Выкидыш в первом триместре беременности (с 1 по 12 неделю) обычно происходит вследствие нарушений развития плода, генетических дефектов. Выкидыши на раннем сроке составляют примерно 75% всех случаев.
Выкидыш на раннем сроке
Потеря беременности на раннем сроке может быть случайной, однако есть несколько факторов, повышающих вероятность выкидыша. Здесь имеет значение возраст матери:
- у женщин моложе 30 лет риск составляет 10%;
- у женщин 35–39 лет риск составляет 20%;
- у женщин старше 45 лет риск составляет более 50%.
Прочие факторы риска:
- ожирение;
- курение во время беременности;
- употребление наркотиков во время беременности;
- употребление больше 200 мг кофеина в день (в чашке чая содержится около 75 мг кофеина, в чашке растворимого кофе — около 100 мг);
- употребление более двух единиц алкоголя в неделю: единица алкоголя равняется 250 мл пива средней крепости, маленькому бокалу вина или 25 мл крепкого спиртного напитка.
Одной из непосредственных причин выкидыша на раннем сроке может быть хромосомная аномалия. Хромосомы — это плотно упакованные молекулы ДНК, содержащие генетическую информацию обо всех аспектах роста, развития и внешности будущего ребенка, вплоть до его цвета глаз. Иногда, по неизвестным причинам, во время зачатия происходит сбой, и у эмбриона образуется неправильный набор хромосом. Это значит, что плод не сможет нормально развиваться, и происходит выкидыш. По некоторым оценкам, около 60% всех выкидышей происходят по причине хромосомных аномалий.
Другой возможной причиной является патология плаценты.Плацента — это ткань, соединяющая кровеносную систему матери и плода. Если при формировании плаценты произошел какой-либо сбой, это может привести к выкидышу.
Выкидыш во втором триместре
Риск выкидыша во втором триместре повышается при некоторых хронических заболеваниях, таких как:
- сахарный диабет (декомпенсированный);
- крайне высокое кровяное давление;
- волчанка (заболевание, при котором иммунитет атакует здоровые ткани);
- почечная недостаточность;
- гиперактивность щитовидной железы;
- гипофункция щитовидной железы;
- глютеновая болезнь (непереносимость глютена).
Следующие инфекционные заболевания также повышают риск выкидыша:
- краснуха;
- цитомегаловирусная инфекция;
- токсоплазмоз;
- бактериальный вагиноз;
- ВИЧ;
- хламидиоз;
- гонорея;
- сифилис;
- малярия.
Вероятность выкидыша повышается при приеме следующих лекарственных средств:
- мизопростол (принимается для лечения язвы желудка)
- ретиноиды (аналоги витамина А, применяются для лечения экземы и акне);
- метотрексат (принимается для лечения ревматоидного артрита);
- нестероидные противовоспалительные препараты (применяются для облегчения боли и воспаления).
Перед приемом лекарства удостоверьтесь, что оно подходит для беременных.
Особенности строения матки и опухоли. Неправильное строение матки и новообразования в матке (например, доброкачественные новообразования, т. н. миомы) также могут привести к выкидышу во втором триместре.
Слабость шейки матки. У некоторых женщин мышцы шейки матки ослаблены. Это называется истмико-цервикальной недостаточностью (ИЦН), которая, как правило, возникает в результате травмы после операции в данной области. Это может привести к преждевременному раскрытию шейки матки, вызывая выкидыш.
Поликистоз яичников (ПКЯ). При поликистозе яичники женщины увеличены, что может вызвать гормональный дисбаланс в организме и прерывание беременности. Поликистоз считается основной причиной бесплодия. Результаты исследований также позволяют предположить, что это заболевание повышает риск выкидыша у женщин, способных к зачатию. Тем не менее точная взаимосвязь между ними не установлена.
Заблуждения по поводу выкидыша
Если нет других отягчающих причин, то есть женщина здорова и беременность развивается нормально, следующие факторы не повышают риск выкидыша:
- психологическое состояние беременной женщины, например, стресс или депрессия;
- шок или сильный испуг;
- физическая активность (уровень допустимой физической нагрузки необходимо обсудить с врачом);
- поднятие тяжести или напряжение;
- работа во время беременности;
- секс во время беременности.
Что делать женщине, которая не знает дату последней менструации?
Для самостоятельного определения даты рождения ребенка в этом случае гестационный круг окажется малоэффективным. Обычно врачи назначают сдачу анализа крови на ХГЧ. Хорионический гонадотропин — гормон, который выделяется в организме женщины после имплантации зародыша в матке на 4 акушерской неделе. Именно с этого момента можно получить максимально достоверные результаты.
При использовании стрип-теста в домашних условиях вторая полоска может быть полупрозрачной. Это свидетельствует либо о негодности теста, либо о незначительном количестве гормона ХГЧ в организме. Для получения достоверных результатов нужно повторить попытку через неделю, если не начнется менструация. Слабо выраженная вторая полоска может проявиться у женщин, принимающих гормональные препараты, вне зависимости от беременности.
Домашний тест показывает только наличие беременности. По результатом биохимического анализа крови определяется ее продолжительность. Не стоит откладывать проверку. Анализ на ХГЧ наиболее достоверен в первые 12 недель. Постепенно уровень гормона снижается, и на более поздних сроках определить время зачатия трудно.
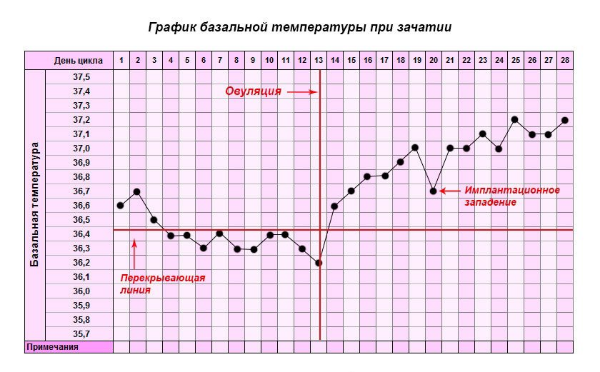
Когда становится известна неделя беременности, можно использовать гестационный круг для вычисления даты родов и определения размеров плода. Для этого достаточно установить стрелку «сегодня» на отметку, соответствующую текущему сроку.
Например, идет 9 неделя. На данном этапе развития эмбрион достиг 23 мм и весит 2 г. Предполагаемая дата родов — 9 сентября. Зеленая стрелка указывает на примерную дату начала последней менструации.
Ранние признаки внематочной беременности
Зачастую внематочная беременность обладает определенной симптоматикой и признаками: задержка менструации, недомогание, определение тестом, небольшое набухание молочных желез, болевые ощущения. Но, к сожалению, нормально протекающая беременность имеет все данные симптомы и признаки внематочной беременности. Форум, посвященный этому состоянию – тому подтверждение. Патология имплантации достаточно успешно «маскируется» под нормальную обычную беременность. Поэтому часто определить внематочную беременность по признакам и симптомам, которые были описаны выше, очень непросто.
Внематочную, как и нормальную, сопровождает задержкой месячных и набухание груди. Женщина может чувствовать ранний токсикоз (тошноту), и прочие симптомы, которые характерны зачатию. Тест, купленный в аптеке, также покажет две полосы, в подтверждение случившегося зачатия. Единственный достаточно тонкий нюанс отличия, который указывает на тот факт, что процесс происходит не так – это яркость полос на тесте. Как отмечают многие женщины, которые столкнулись с этим, при данной патологии вторая полоса на тесте часто бывает несколько светлее. Это один из ранних признаков внематочной беременности. На форуме можно почитать, что достаточно часто именно такой тест вызвал подозрение на «неправильность» процесса.
Кроме того, полосы на тесте иногда бывают очень яркими изначально, однако становятся все более светлыми и светлыми с каждым следующим проведением. То есть, ранние признаки внематочной беременности после задержки можно выявить, проведя несколько тестирований на беременность с некоторыми интервалами
Однако, важно понимать, что это не самый надежный способ. Не редки случаи, при которых вторая полоска не проявлялась вообще, то есть тест демонстрировал, что женщина не является беременной
Таким образом, когда вы на себе ощущаете все характерные симптомы беременности, а тест говорит обратное, существует повод подозревать внематочную.
Не смотря на тот факт, что месячные при внематочной прекращаются, как и при нормальном течении беременности, в то же время патологическую обычно сопровождают небольшие кровотечения или кровяные мажущие выделения из влагалища. Кроме этого, такому состоянию присущ также болевой синдром: болевые ощущения при внематочной беременности проявляются чаще в нижней части живота или в пояснице. Если быть точнее, боли проявляется в том месте, где случилось закрепление оплодотворенного яйца.
Тревожными признаками, сигнализирующие о вероятной внематочной беременности, являются также головокружения, общее недомогание, в некоторых случаях даже обмороки. Когда женщина выявила первые признаки внематочной беременности до задержки менструации или после нее – необходимо в срочном порядке обратиться в женскую консультацию. Только врач может подтвердить или опровергнуть эти подозрения.
УЗИ на ранних сроках беременности
Положительный результат крови подтверждает УЗ-диагностика. Гинеколог обычно дает направление на УЗИ уже с 5-го дня задержки месячных, что, как правило, может соответствовать 3-недельному развитию эмбриона. Плюсы такого способа определения беременности несомненны: можно выявить не только обычную, но также внематочную и многоплодную беременность.
УЗИ на определение беременности проводится трансвагинально или абдоминально. При трансвагинальном УЗИ – он считается в данном случае более эффективным – во влагалище женщины вводится датчик с надетым на него презервативом. Это дает специалисту возможность рассмотреть содержимое матки и обнаружить околоплодное яйцо. УЗИ проводится при пустом мочевом пузыре, пациентка лежит на кушетке.
Для абдоминального УЗИ женщине, напротив, понадобится выпить 2-3 стакана чистой воды за час до процедуры или не мочиться в течение предшествующих 3-х часов. При таком способе специалист водит датчиком по животу женщины, поэтому обнаружить эмбрион на раннем сроке сложнее – ультразвуковым лучам, которым необходимо преодолеть стенку брюшной полости, может мешать подкожная клетчатка.
В заключение нужно отметить, что анализ крови на наличие ХГЧ и УЗИ важны не только при определении наличия беременности, но и во время контроля за развитием плода. Они позволяют уточнить срок беременности и предполагаемых родов, вовремя распознать любую патологию и в случае необходимости назначить лечение или даже прервать ее еще на раннем сроке.
Истоки развития патологии
Во время беременности происходит гормональная перестройка женского организма. Это естественный процесс.
Точного ответа о развитии токсикоза современная наука не способна дать. У каждой женщины этот недуг развивается индивидуально. Все зависит от иммунитета и физиологических особенностей организма беременной. Качественная терапия требует индивидуального похода.
Зарождающийся плод производит продукты жизнедеятельности и вырабатывает токсины. Недуг не страшен и бояться его не стоит. Задача будущей матери – облегчить свое положение возможными способами.
Дополнительные причины развития токсикоза:
- рост плаценты;
- защита организма от воздействия активно растущего плода;
- наличие хронических заболеваний;
- нестабильное психологическое состояние беременной;
- генетическая предрасположенность;
- беременность несколькими плодами;
- большой возраст беременной.
Развитие токсикоза сопровождает немалое количество факторов. Самостоятельно пытаться определить источник проблемы и способы воздействия на него затруднительно. Специалисты АО «Медицина» (клиника академика Ройтберга) помогут женщине избавиться от ощущений дискомфорта и превратить начальную стадию беременности в удовольствие.
Как это возможно?
В гинекологической терминологии существует концепция нераспознанной (скрытой) беременности и подавленной беременности.
Последнее происходит, когда женщина отказывается признать, что она будет матерью. Она настолько эффективно вытесняет мысль о возможной беременности из сознания, что все гормональные изменения происходят почти незаметно, и часто даже тест на беременность не может их обнаружить. Однако это очень редкий случай, чаще всего связанный с психическими расстройствами.
Нераспознанная беременность встречается чаще. Когда организм женщины не дает никаких сигналов об имплантации яйца в матку и о его развитии – речь идет о нераспознанной скрытой беременности.
Что делать если вы обнаружили первые признаки беременности
Если вы обнаружили стопроцентные признаки беременности в первые недели после предполагаемого зачатия, необходимо обратиться к гинекологу.
Если статус вашей беременности подтвердился, во-первых, следует перестать нервничать, вне зависимости от того запланированная это беременность или нет.
А во-вторых, сразу следует отказаться от вредных привычек (если они у вас есть), курение, употребление алкоголь и т.д.
Далее нужно скорректировать свой рацион питания и следовать рекомендациям врача.
При беременности, вне зависимости от срока, нужно полностью отказаться от горячих ванн, приема лекарственные средств (по согласованию с врачом), чрезмерных физических нагрузок, поднятия тяжестей и т.п.
Но, и помимо того что вам нужно поменять свой образ жизни (питание, частые прогулки на свежем воздухе, укрепление иммунной системы), ваши встречи с гинекологом, также должны участиться на протяжении всего периода беременности. И как часто – решит гинеколог исходя из вашего общего состояния и самочувствия.
Плановые назначения: УЗИ, анализы, контроль, также входят в компетенцию гинеколога ведущего вашу беременность.
Первое УЗИ может быть проведено на сроке 8-14 недель, все зависит от индивидуальных особенностей конкретного случая.
В целом же во время всего периода вынашивания предполагается три плановых УЗИ:
- С 8 по 14 неделю.
- С 20 по 24 неделю.
- С 32 по 34 неделю.
В индивидуальном порядке, конечно же, могут проводиться и дополнительные внеплановые ультразвуковые исследования. Женщину это не должно пугать, как так это необходимо для принятия своевременных решений во избежание различных осложнений.
Если при подтвержденной беременности у женщины появились непонятного характера выделения, особенно кровянистые – это повод обратиться к гинекологу в экстренном порядке для предотвращения возможных рисков.
У каждой женщины, девушки должен быть свой гинеколог, которому можно было бы довериться в любое время дня и ночи.
Поэтому мы вас ждем в частной многопрофильной клинике R+ Medical Network где работают лучшие гинекологи Украины и собран весь современный диапазон диагностических и лечебных процедур, в том числе инновационные методы лечения и технологии.
Все это позволяет нам проводить консервативное, оперативное лечение, малоинвазивные манипуляции, ведение беременности — на высшем профессиональном уровне.
Рекомендации и запреты
Как только тест показал беременность, ваш образ жизни уже не может оставаться прежним. Корректировке подлежат режим дня, питание, физические нагрузки.
- Вредные привычки. Любой здравомыслящей женщине очевидно, что курение и злоупотребление алкоголем и беременность — вещи взаимоисключающие. В идеале отказаться от табака и спиртного необходимо еще на этапе планирования, причем обоим партнерам, тем более что пагубные пристрастия отрицательно сказываются не только на здоровье будущего потомства, но и на репродуктивной функции в целом.
- Эмоциональный фон. Как уже было сказано, под влиянием гормонов женщина становится более чувствительной. Любые нервные потрясения, стрессы и переживания беременной противопоказаны, поэтому задача близких — максимально оградить ее от негативных воздействий извне.
- Питание. Распространенный миф о том, что будущей маме полагается есть за двоих, может сослужить плохую службу в виде набора лишних килограммов, а на более поздних сроках — повышения уровня сахара в крови, давления и отеков. Питаться нужно умеренно, ориентируясь на собственные ощущения, но стараться при этом придерживаться традиционных приемов пищи (завтрак, обед, ужин). Рацион должен включать в себя большое количество овощей, богатых клетчаткой, которые помогут избежать проблем со стулом, и белок. В качестве перекуса можно использовать предварительно замоченные орехи или свежие ягоды. Мария Прохорова рекомендует полностью исключить белый хлеб, сладкое, жирное, копченое, полуфабрикаты и переработанные мясные продукты (колбасу, сосиски). Что касается приема витаминных комплексов — их должен назначать врач.
- Чрезмерные физические нагрузки. Поднятие тяжестей и многокилометровые марафоны беременной ни к чему. А вот умеренные занятия спортом пойдут только на пользу. Идеальный вариант — бассейн, йога, пешие прогулки.
- Интимная близость. Строгих противопоказаний для половой жизни на этом сроке нет, разумеется, при наличии обоюдного влечения и хорошем самочувствии партнерши.
pixabay.com  / 
Беременность ни в коем случае не болезнь, однако и сама беременная, и ее близкие должны понимать, что нагрузка на организм в этот период возрастает в разы, поэтому для здоровья мамы и малыша крайне важно бережное отношение со стороны окружающих и самой женщины
Спазмы и выделения
Тело беременной женщины на сроке 1-4 недели начинается изменяться на клеточном уровне. Бластоциста (группа клеток на 5-6 день развития эмбриона), создаваемая из оплодотворенной яйцеклетки впоследствии будет формироваться в части тела и органы ребенка.
Приблизительно через 10-14 дней (4 неделя) бластоциста будет имплантирована в эндометрий, слизистую оболочку матки, что может вызвать имплантационное кровотечение, ошибочно принимающееся некоторыми женщинами за легкий менструальный цикл, который обычно длится от 3 до 12 дней после оплодотворения яйцеклетки.
4 распространенных признака имплантационного кровотечения:
Цвет выделений может варьироваться от розового или красного до коричневого, что является нормой.
Кровотечение. Кровотечение обычно сравнивают с обычным менструальным циклом.
Эпизоды. Имплантационное кровотечение может длиться менее 3-х дней и не требует лечения.
Спазмы при имплантационном кровотечении напоминают менструальные спазмы, поэтому некоторые женщины ошибочно принимают их и наличие кровотечения за начало своего менструального цикла.
Также беременная женщина может заметить белые или молочные выделения из влагалища, появляющиеся из-за утолщения стенок влагалища, которое начинается фактически сразу после зачатия. Рост клеток, выстилающих влагалище, вызывает выделения. Эти выделения не опасны, не требуют лечения и могут сопровождать женщину на протяжении всей беременности.
Совет. Если появился неприятный запах, связанный с выделениями, а также ощущение жжения или зуда, обязательно сообщите об этом своему врачу, чтобы он мог проверить Вас на наличие бактериальной или дрожжевой инфекции.
Методики лечения
Сильные проявления недуга требуют прима специализированных препаратов. Самолечение может навредить, поэтому обязательно следует консультироваться со специалистами АО «Медицина» (клиника академика Ройтберга). Так будет отсутствовать риск нанесения вреда плоду.
Принципы лечения:
- легкая форма не требует лечения. Все сводиться лишь к наблюдению;
- устранение рвотных позывов;
- желчегонные препараты облегчают симптоматику и улучшают работу печени;
- иные назначенные препараты помогут избавиться от спазмов в мышцах, устранить боли в животе, снизить артериальное давление и побороть общую слабость.
Медикаментозные средства назначают квалифицированные врачи по результатам анализов. Неподкрепленные исследованиями выводы и лечение по ним опасны для здоровья.
Диагностика выкидыша
Обследование при подозрении на выкидыш обычно включает осмотр у гинеколога, трансвагинальное УЗИ и анализ на ХГЧ. Обследование подтвердит, был ли выкидыш, а также остались ли в матке части плодного яйца (полный или неполный выкидыш).
Прежде всего врач проведет гинекологическое исследование, чтобы осмотреть влагалище, шейку матки, выявить источник кровотечения, зоны наибольшей болезненности, оценить размеры матки.
Затем, как правило, назначают трансвагинальное ультразвуковое исследование (УЗИ), чтобы точно определить размеры матки, наличие плода или остатков плодных тканей в матке, сердцебиение плода. Для этого во влагалище вводится небольшой зонд — вагинальный датчик. Эта процедура может быть немного неприятной, но обычно не причиняет боли. По желанию можно провести УЗИ абдоминальным датчиком — через стенку живота. Ни тот ни другой тип исследования не повредит плод и не увеличит риск выкидыша.
Кроме того, назначается анализ крови на ХГЧ — хорионический гонадотропин человека. Это гормон, вырабатываемый при беременности. Иногда также определяют уровень прогестерона. Если результат сомнительный, анализы могут повторить через 48 часов. В некоторых случаях сразу подтвердить выкидыш на основании УЗИ и анализа крови невозможно. Например, на ранней стадии развития плода (менее 6 недель). В таком случае рекомендуется повторить обследование через 1–2 недели.
Иногда выкидыш диагностируется в ходе регулярного осмотра в рамках дородового наблюдения. На УЗИ может быть видно, что сердцебиение плода отсутствует или что плод слишком мал для данного срока. Это называется замершей беременностью.
Обследование при привычном невынашивании беременности
3 и более выкидышей подряд называются привычным невынашиванием беременности. В этом случае назначаются дополнительные анализы и обследования для выявления причин невынашивания, хотя примерно у половины женщин установить их не удается. Эти анализы и обследования описаны ниже.
Кариотипирование — это цитогенетическое исследование, которое позволяет изучить структуру и подсчитать количество хромосом. С помощью кариотипирования обследуют обоих партнеров, чтобы выявить хромосомные аномалии — возможную причину потери беременности.
Если анализ выявит патологии хромосом, вас направят к клиническому генетику — специалисту, который занимается генетическим консультированием. Он расскажет о шансах на успешную беременность в будущем, а также о существующих методах лечения, например, экстракорпоральном оплодотворении (ЭКО).
Анализы крови назначаются для проверки содержания в ней следующих веществ:
- лютеинизирующий гормон — участвующий в развитии яйцеклетки;
- антитела к фосфолипидам (АФЛ) и волчаночный антикоагулянт (ВА) — этот анализ проводится дважды с перерывом в шесть недель, до наступления беременности.
Признаки беременности вторым ребенком
Во время грудного вскармливания менструации обычно прекращаются, но это не значит, что беременность невозможна. Овуляция может произойти в любой момент, как и зачатие второго ребенка.
В этом случае признаки беременности оказываются и вовсе «смазанными»: месячных нет, субъективных ощущений тоже. Определить факт зачатия можно по поведению первого малыша: если кроха отказывается от груди — есть вероятность, что вкус грудного молока изменился из-за наступления беременности. Но более точным средством диагностики станет тест или лабораторное исследование крови.
pixabay.com  /