Резус-фактор: что необходимо знать до зачатия
Содержание:
- Особенности ведения беременности у резус-отрицательных женщин
- Желтуха новорожденных: симптомы, лечение, профилактика
- Лечимся
- Эффективность ЭКО при низком АМГ
- Диагноз
- Суть проблемы
- Механизм возникновения резус-конфликта
- Как определить группу крови
- Описание
- Каким заболеваниям подвержены люди с второй группой крови
- Наследование фенотипа
- Если резус-конфликт все-таки развился?
- Информация об исследовании
Особенности ведения беременности у резус-отрицательных женщин
При ведении беременности у женщин с резус-отрицательной кровью необходимо ежемесячно определять титр антирезусных антител. При их отсутствии – в 28 недель беременности проводится профилактика резус-конфликта путем введения антирезусного иммуноглобулина.
Второй этап профилактики проводится в раннем послеродовом периоде (в течение 72 часов после родов), в случае выявления положительного резус-фактора у новорожденного.
Назначение антирезусного иммуноглобулина резус-отрицательным женщинам при отсутствии у них в крови антител необходимо после проведения процедур, сопровождающихся опасностью попадания крови от ребенка к матери:
- искусственного прерывания беременности или самопроизвольного выкидыша;
- внематочной беременности;
- инвазивной диагностики;
- кровотечения во время беременности;
- закрытой травмы живота беременной женщины;
- наружного поворота плода при тазовом предлежании.
Желтуха новорожденных: симптомы, лечение, профилактика
Самое частое проявление конфликта АВО выражается в гемолитической (или физиологической) желтухе у новорожденного. Проявляются ее симптомы окрашиванием кожных покровов и склер глаз в желтый цвет, и порой влияют на неврологический статус. Дети становятся беспокойными, крикливыми или, наоборот, неактивными, вялыми, спят больше, чем положено по возрасту.
В тяжелых случаях билирубиновая атака оказывает воздействие на мозг и другие жизненно важные органы новорожденного. Но чаще всего физиологическая желтуха проходит за 2-3 недели при небольшой поддержке (и постоянном контроле) неонатолога и педиатра.
Основное лечение заключается в помощи организму. Как и во время беременности, если обнаружен высокий титр групповых антител, врач может назначить внутривенные вливания (или допаивание из бутылочки) глюкозы, прием витаминных комплексов, призванных облегчить процесс очистки крови печенью. Если у ребенка обнаружено высокое содержание билирубина, не надо противиться назначению дополнительного питания или медицинских процедур. Как правило, грудному вскармливанию это не мешает, а своевременная помощь малышу облегчит его состояние и поможет правильному росту и развитию.
В случае необходимости доктор может назначить иные медикаменты, в том числе и с условием госпитализации. Если желтуха начинает оказывать влияние на мозговые клетки, лечение проводится при постоянном врачебном контроле.
В последнее время часто говорят о пользе позднего пересечения пуповины после родов. Перевязывание пуповины откладывают на момент прекращения ее пульсации, что позволяет ребенку получать питательные вещества уже после рождения. Это именно та процедура, которая запрещена, если группа крови матери отлична от группы крови отца. Даже если вероятность, что ребенок унаследовал группу крови матери, выше возможности конфликта по группе крови, пуповину следует пересекать сразу же после рождения. Это убережет малыша от возможных проблем.
Однако главное при желтухе новорожденных — профилактика. В процессе беременности мать не ощущает дискомфорта от иммунологической несовместимости
Поэтому, если есть возможность конфликта по группе крови, надо своевременно проходить исследования, планировать ведение родовой деятельности с врачом и помнить о важности здорового образа жизни.
Лечимся
-
Лазерная коагуляция сетчатки (ЛКС) метод лечения сетчатки глаза при выявлении разрывов и истончений. Народное название — «приваривание сетчатки».
-
Ретросклеропломбирование — введение диспергированного Аллопланта за глазное яблоко к области зрительного нерва с помощью кривой иглы (канюли) через микроразрез коньюктивы.
-
Постизометрическая релаксация (ПИР) — метод мануальной терапии, конечным результатом которого является разгрузка мышечных зажимов.
-
Ультразвуковая терапия — метод, основанный на действии на ткани высокочастотных звуковых колебаний. Фонофорез — введение лекарственных веществ с помощью ультразвука.
-
Тренировка женских интимных мышц — комплекс физических упражнений, позволяющий укрепить вагинальные мышцы как специальными тренажерами, так и простыми подручными средствами.
Эффективность ЭКО при низком АМГ
К сожалению, при очень скудном овариальном резерве шансы забеременеть с помощью ВРТ невысоки. Одним из важнейших этапов ЭКО является стимуляция овуляции, благодаря которой потом получают несколько яйцеклеток для последующего оплодотворения. При низком АМГ на стимуляцию отзовутся мизерное количество фолликулов, а если учесть, что из полученного материала необходимо отобрать наиболее жизнеспособные яйцеклетки, то процедура теряет смысл.
Так стоит ли прибегать к ЭКО при низком АМГ? Ответить на этот вопрос может только врач. Решение принимается после получения результатов комплексного обследования, составления полной картины общего состояния организма пациентки. Если уровень АМГ ниже 1, шансы забеременеть даже с помощью ЭКО невелики, тем не менее в некоторых ситуациях доктора рекомендуют использовать искусственное оплодотворение. В случаях, когда овариальный резерв истощен критически, может быть рекомендовано ЭКО с донорской яйцеклеткой.
Таким образом, ЭКО при низком АМГ возможно. Все, что требуется от пациентки – как можно скорее обратиться к опытному специалисту. Гинекологи-репродуктологи клиники ВРТ «Дети из пробирки» в течение многих лет успешно решают проблему мужского и женского бесплодия различной этиологии. Записаться на консультацию можно по телефону либо через форму заявки на сайте.
Вся информация носит ознакомительный характер. Если у вас возникли проблемы со здоровьем, то необходима консультация специалиста.
Диагноз
Предположение о возможности развития Гемолитической болезни новорождённых должно возникнуть при обследовании беременной в женской консультации. Резус-отрицательная кровь у матери и резус-положительная у отца, указания в анамнезе матери на переливание крови без учета резус-фактора должны вызвать предположение о возможности Г. б. н. у ожидаемого ребенка. Наличие отягощенного акушерского анамнеза (мертворождения, самопроизвольные выкидыши, рождение детей с Г. б. н., отставание в психическом развитии старших детей) заставляет подумать о возможности более тяжелого течения Г. б. н. у ожидаемого ребенка, т. к. последующие беременности ведут к усилению сенсибилизации у изоиммунизированных женщин.
В таких случаях можно до рождения ребенка исследовать на антитела околоплодные воды, полученные с помощью амниоцентеза (см.). Наличие неполных антител в околоплодных водах говорит о конфликте средней тяжести или тяжелом, но отрицательный результат анализа не исключает возможности развития Г. б. н.
Ранний диагноз Г. б. н. и оценка тяжести заболевания должны быть проведены сразу после рождения ребенка. Наличие резус-отрицательной крови у матери и резус-положительной крови у новорожденного (при групповой несовместимости — наличие 0(I) группы у матери и А(II) или B(III) — у ребенка) и наличие резус-антител в сыворотке крови матери указывают на возможность развития Г. б. н. Для выяснения тяжести заболевания необходимо определить титр резус-антител (при высоком титре — начиная с 1 : 16 и выше — чаще имеют место тяжелые формы заболевания ребенка). При групповой несовместимости следует учитывать наличие высокого титра иммунных а- и (3-агглютининов (см. Группы крови). Как правило, в случае тяжелого течения диагноз не вызывает затруднений даже при отсутствии анамнестических данных: околоплодные воды и родовая смазка окрашены в желтый или зеленый цвет, ребенок отечный, желтушный или бледный, увеличены печень и селезенка. В неясных случаях имеет значение клин, анализ крови новорожденного, особенно пуповинной, т. к. изменения со стороны крови при Г. б. н. выявляются значительно раньше, чем другие клин, признаки заболевания. Диагностическое значение имеет снижение гемоглобина ниже 16,6 г%, наличие в крови нормобластов и эритробластов (больше чем 10 на 100 лейкоцитов), содержание билирубина в пуповинной крови выше 3 мг% по Ван-ден-Бергу, положительная проба Кумбса (см. Кумбса реакция) при резус-конфликте (при конфликте по системе AB0 — проба Кумбса отрицательная).
Рис. 2. Таблица Полачека для определения показаний к обменному переливанию крови в соответствии с динамикой билирубина у детей в первые дни жизни при гемолитической болезни новорожденных. При содержании билирубина выше верхней кривой показано обменное переливание крови, нише нижней кривой — обменное переливание крови не показано. При содержании билирубина, соответствующем промежутку между верхней и нижней кривыми, обменное переливание крови производится в зависимости от клинических данных.
Трудно бывает поставить диагноз, если Г. б. н. вызвана другими антигенами. В таких случаях проводят исследования сыворотки крови на наличие антител и определение их титра. Ранняя диагностика Г. б. н. имеет значение для срочного проведения заменного переливания крови. Если же сразу при рождении сложно решить вопрос о тяжести Г. б. н., то можно провести оценку по таблице Полачека (К. Polacek) (рис. 2) или вычислить почасовой прирост билирубина по формуле В. А. Таболина:
Bt = (Bn2 — Bn1) / (n2-n1) мг%,
где: Bt — почасовой прирост билирубина; Bn1 — уровень билирубина при первом определении; Bn2 — уровень билирубина при втором определении; n1 — возраст ребенка в часах при первом определении билирубина; n2 — возраст ребенка в часах при втором определении билирубина.
Дифференциальный диагноз: надо исключить затянувшуюся физиологическую желтуху новорожденных (см. Желтуха, у детей), транзиторную негемолитическую гипербилирубинемию (см.), наследственные гемолитические анемии — сфероцитарную Минковского — Шоффара и несфероцитарную (см. Гемолитическая анемия, Энзимопеническая анемия), желтухи вследствие дефицита глюкуронилтрансферазы или семейную негемолитическую гипербилирубинемию с ядерной желтухой — так наз. синдром Криглера — Найярра (см. Гепатозы), желтуху и анемию при сепсисе (см.), цитомегалии (см.), токсоплазмозе (см.), врожденном сифилисе (см.) и других инфекционных заболеваниях, анемии при кровотечениях и кровоизлияниях и др.
Суть проблемы
Само понятие «резус-фактор» принято использовать для обозначения специфического белка (антигена), который можно наблюдать непосредственно на поверхности кровяных клеток. В соответствии с данными статистики, большая часть людей на планете имеют такую молекулу, соответственно, их считают резус-положительными (Rh+). Отсутствие антигена наблюдается лишь у 15-20% людей. Они имеют статус резус-отрицательных (Rh-).
Если в организм человека с Rh- проникают эритроциты, имеющие антиген на своей поверхности, иммунитет воспринимает их как опасное инородное вещество и атакует — продуцирует антитела для сражения с антигеном. Именно этот механизм находится в основе возникновения резус-конфликтной беременности.
Механизм возникновения резус-конфликта
В случае резус-конфликта при контакте эритроциты плода и женщины слипаются, что и приводит к осложнениям. Стоит отметить, что резус-положительная кровь переносит это легче. По этой причине у женщины с Rh+ при беременности плодом с Rh– резус-конфликт не возникает. Кровь матери не реагирует на резус ребенка, поэтому защитные антитела не образуются.
Опасное состояние – отрицательный резус-фактор у женщины при беременности резус-положительным плодом. Это наблюдается, когда малыш унаследовал Rh от отца с Rh+.
В таком случае происходят следующие процессы:
- Встреча крови матери и плода происходит в пространстве между плацентой и маткой.
- Там осуществляется обмен: к малышу поступают питательные вещества и кислород, к матери – продукты его жизнедеятельности.
- На фоне этого часть положительных эритроцитов плода попадают в кровь беременной, а ее отрицательные красные клетки – в кровь ребенка.
- Тем же образом к малышу проникают и антитела, которые вырабатываются в ответ на генетически чужой материал – эритроциты плода.
Вне зависимости от того, какой раз женщина беременна, попадание положительных эритроцитов плода в кровь матери с отрицательным резусом происходит еще в нескольких ситуациях. Основные случаи:
- Беременность, которая сопровождается гестозом, угрозой выкидыша или тяжелыми болезнями женщины.
- Преждевременная отслойка плаценты или ее ручное отделение.
- Родоразрешение путем кесарева сечения.
- Кордоцентез, биопсия хориона, амниоцентез – исследования, которые проводятся в процессе беременности.
- Переливание матери резус-положительно крови.
- Выкидыш, искусственный аборт или операция при внематочной беременности.
Как определить резус-фактор у ребенка
Семьям с отрицательным резусом беспокоиться не стоит, хотя такое встречается редко. Всего 3% мужчин имеют Rh-. По законам генетики наследование происходит от отца или матери. Принципы передачи Rh:
|
Rh матери |
Rh отца |
Rh ребенка |
Риск конфликта |
|
– |
– |
«–» |
Отсутствует |
|
+ |
– |
«+» – 50%; «–» – 50%. |
Отсутствует |
|
– |
+ |
«+» – 50%; «–» – 50%. |
50% |
|
+ |
+ |
«+» – 75%; «-» – 25%. |
Отсутствует |
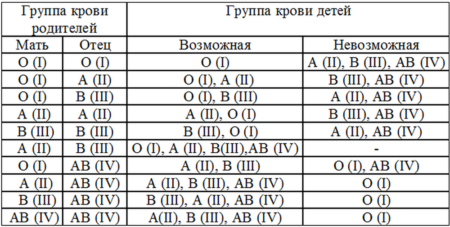
Как определить группу крови
Существующие на сегодняшний день способы установления группы крови далеки от совершенства. Все они подразумевают доставку образцов в лабораторию и занимают не менее 20 минут, что может быть весьма критично в определенных условиях. Три года назад в Китае разработали экспресс-тест, способный определить группу вашей крови всего за 30 секунд даже в полевых условиях, но пока он широко не применяется в медицине, поскольку имеет сильную погрешность.
Для определения группы кровь берут из вены
Скорость тестов на группу крови является одной из главных проблем. Попади человек в аварию, случись с ним несчастный случай – его группу крови необходимо будет установить, чтобы спасти ему жизнь. В случае же, если данных по пострадавшему нет, придётся ждать еще 20 минут, и это при условии, что лаборатория находится под рукой.
Поэтому врачи настоятельно рекомендуют либо запомнить свою группу крови (такой тест как минимум делают в детстве, в больницах и даже на призывной комиссии в армию), либо записать ее. Вон на айфоне есть приложение «Здоровье», куда можно внести информацию о себе, включая рост, вес и группу крови. На случай, если вы окажетесь без сознания в больнице.
Раздел «Медкарта» в приложении «Здоровье»
На сегодняшний день в мире используют 35 систем определения группы крови. Наибольшее распространение, в том числе в России, получила система ABO. По ней кровь делится на четыре группы: А, В, О и АВ. В России им для удобства использования и запоминания присвоены номера — I, II, III и IV. Между собой группы крови отличаются содержанием в плазме крови и эритроцитах особенных белков. Эти белки не всегда совместимы между собой, и если несовместимые белки соединить, они могут склеивать эритроциты и разрушать их. Поэтому существуют правила переливания крови, чтобы переливать кровь только с совместимым типом белков.
Для определения группы крови ее смешивают с реагентом, содержащим известные антитела. На основу наносят три капли крови человека: к первой капле добавляют реагент анти-А, к другой капле — реагент анти-В, к третьей – реагент анти-D. Первые две капли используются, чтобы определить группу крови, а третья — для выявления резус-фактора. Если эритроциты не склеились в ходе опыта, значит, группа крови человека совпадает с типом анти-реагента, который в нее добавили. Например, если в капле, куда добавили реагент анти-А, частички крови не слиплись, значит у человека группа крови А (II).
1 группа крови
Первая (I) группа крови, она же группа O. Это самая распространенная группа крови, она выявлена у 42% населения. Ее особенность в том, что на поверхности кровяных телец (эритроцитов) нет антигена A или антигена B.
Поскольку в I группе нет антигенов, долгое время считалось, что человек с I группой крови «универсальный донор» – мол, она подойдет к любой группе и «приспособится» к антигенам на новом месте. Сейчас медицина отказалась от этого понятия, поскольку были выявлены случаи, когда организмы с другой группой крови все равно отвергали I группу. Поэтому переливания производятся почти исключительно «группа в группу», т. е. у донора (от кого переливают) должна быть та же группа крови, что и у реципиента (кому ее переливают).
Человека с I группой крови ранее считали «универсальным донором»
2 группа крови
Вторая (II) группа крови, она же группа A, означает, что на поверхности эритроцитов находится только антиген А. Это вторая по степени распространения группа крови, она есть у 37% населения. Если у Вас группа крови А, то вам нельзя, например, переливать кровь группы В (третья группа), ибо в таком случае в вашей крови имеются антитела, которые борются против антигенов В.
3 группа крови
Третья (III) группа крови — группа B, которая противоположна второй группе, так как на кровяных тельцах присутствуют исключительно антигены B. Она присутствует у 13% людей. Соответственно, если перелить человеку с такой группой антигены типа A, они будут отторгнуты организмом.
4 группа крови
Четвертая (IV) группа крови в международной классификации называется группа AB. Это означает, что в крови есть как антигены A, так и антигены B. Считалось, что если у человека такая группа, ему можно переливать кровь любой группы. Из-за наличия обоих антигенов в IV группе крови нет белка, который склеивает эритроциты — это главная особенность данной группы. Поэтому эритроциты крови человека, которому делают переливание, не отталкивают четвертую группу крови. И носителя группы крови АВ можно назвать универсальным реципиентом. По факту медики стараются редко прибегать к этому и переливать только ту же самую группу крови.
На самом деле для четвертой группы в этом нет ничего критичного — главное перелить кровь с тем же резус-фактором.
Наглядное отличие групп крови
Описание
Резус-фактор (Rh) — это антиген (белок), который находится на поверхности эритроцитов, причём наиболее иммуногенным является антиген D (RhD), присутствие которого и определяет положительный резус-фактор (Rh+). Исследование выполняется с 9 полных недель беременности, т. е. с 10 недели.Для проведения исследования необходимо предоставить копию УЗИ.
Если резус-отрицательная (Rh-) женщина беременна резус-положительным (Rh+) плодом, её иммунная система начинает вырабатывать анти-D-антитела, вызывающие разрушение эритроцитов плода. Как правило, анти-D-антитела отсутствуют при первой беременности Rh+ плодом, протекающей без осложнений, однако сенсибилизация матери возникает в процессе родов. При каждой последующей беременности или при повреждении плаценты увеличивается риск развития гемолитической болезни плода. 98% случаев гемолитической болезни новорождённых связаны именно с D-резус-антигеном. При раннем проявлении резус-конфликт может стать причиной нарушения развития плода, преждевременных родов или выкидышей.Ген RHD
Делеция гена RHD в обеих гомологичных хромосомах обуславливает отрицательный резус-фактор. Наличие гена в гомозиготном или гетерозиготном состоянии определяет положительный резус-фактор у обследуемого. В случае если резус-положительные отцы являются гетерозиготными по резус-фактору, то у резус-отрицательных матерей даже при наличии отягощённого анамнеза плод в 50% случаев будет резус-отрицательным. Таким образом, для женщин с резус-конфликтной беременностью появилась возможность проведения пренатальной диагностики с целью определения резус-фактора на ДНК плода, выделенной из ворсин хориона (10–15 недель беременности) или из амниотической жидкости при проведении амниоцентеза (24 неделя беременности).
Если результаты молекулярно-генетического анализа показывают, что плод является резус-отрицательным, то отпадает необходимость в проведении последующих инвазивных процедур, и такие пациентки исключаются из дальнейшего обследования по тяжести развития гемолитической болезни плода. Кроме того, определение гетерозиготного генотипа по резус-фактору (RHD+/RHD-) у отца даёт основание для проведения преимплантационной диагностики при наличии отягощённого акушерского анамнеза (гибель детей от гемолитической болезни) и резус-сенсибилизации у матери. В результате при ЭКО будущей матери будут перенесены только резус-отрицательные эмбрионы.
Так как антирезусную профилактику иммуноглобулином человека рекомендовано проводить на 28 неделе первой и последующих беременностей, то определение резус-фактора плода на ранних сроках является необходимым. Определение Rh- плода в 1–2 триместре беременности позволит сократить расходы на регулярное определение титра анти-D-антител и антирезусную профилактику.Показания
Беременным (Rh-)-женщинам с 12 по 27 неделю беременности, если (Rh+)-отец является гетерозиготным носителем гена RhD (Генотипирование системы RhD).Подготовка
Специальная подготовка не требуется. Рекомендуется взятие крови не ранее чем через 4 часа после последнего приема пищи.Интерпретация результатов
При отрицательном результате теста, статус плода считается с высокой вероятностью резус-отрицательным, однако рекомендуется повторять тест на более поздних сроках беременности (но не позднее 27-ой недели) для подтверждения.
Положительный результат теста считается показанием к введению антирезусного иммуноглобулина, однако вопрос о его введении должен решаться только акушером-гинекологом на основании и других методов диагностики резус-конфликта.
При отсутствии антител к Rh-фактору по результатам ИФА и положительном молекулярно-генетическом тесте, рекомендуется введение антирезусного иммуноглобулина в период от 28 недель беременности (для профилактики ГБН) и не позднее 72 часов после родов (для профилактики Rh-конфликта при следующей беременности).
Каким заболеваниям подвержены люди с второй группой крови
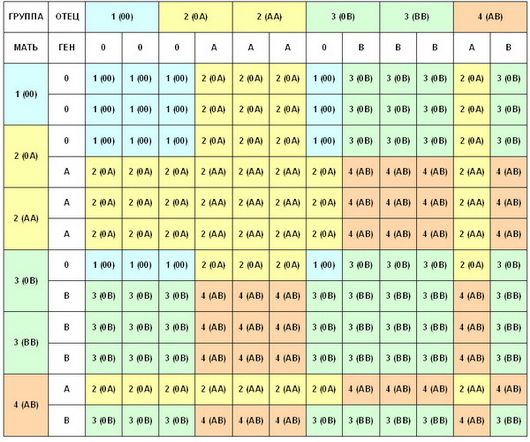
Наследование фенотипа
Генетики установили, что во время внутриутробного формирования плода, его кроветворная система строится таким образом, что от каждого из родителей для образования группы крови «берется» по одному антигену. Наследование любого генетического материла у ребенка происходит по кодоминантно-рецессивному типу, то есть на два доминантных признака приходится один рецессивный. Визуально это выглядит приблизительно так — от темноволосого, черноглазого и смуглого родителя ребенок унаследует такой же цвет волос, радужной оболочки глаз, потому что это — доминантные фенотипические признаки. Но при этом, возможно малыш будет иметь светлый оттенок кожи — рецессивный признак, если им обладает второй его родитель. Точно такая же система работает и при наследовании группы крови. При наличии одного доминантного гена — проявляются его признаки, при наличии двух доминантных генов — проявляются признаки обоих генов, при отсутствии доминантных генов — проявляются признаки рецессивного гена. То есть у черноглазой и смуглой матери при наличии светловолосого мужа, группа крови у общего ребенка, вероятнее всего будет материнская. Но если оба родителя фенотипически обладают преимущественно рецессивными признаками, то не только во внешности наследника будут проявляться какие-то черты его обоих родителей, группа крови тоже будет составляться из всех их аллеев и она может быть уже совсем другой. Но тут есть четкое правило.
Если резус-конфликт все-таки развился?
Если в крови матери обнаруживаются антитела к кровяным клеткам плода, ей показана госпитализация в перинатальное отделение и углубленное обследование. Комплексная диагностика помогает определить степень тяжести резус-конфликта и подобрать оптимальные методы лечения.
На сегодняшний день наиболее эффективным методом симптоматической терапии гемолитической болезни новорожденных является внутриутробное переливание крови. Его выполняют под ультразвуковым контролем сквозь брюшную стенку матери. Кровь вводят внутрь вены пуповины. Плоду вводят 20-50 мл эритроцитарной массы. Такое вмешательство может проводиться несколько раз за беременность, оно позволяет избежать тяжелых осложнений, контролировать развитие плода и «доносить» ребенка до 32-34 недель, после чего пациенткам с резус-конфликтом проводят кесарево сечение.
Пройдите тестТест: ты и твое здоровье
Пройди тест и узнай, насколько ценно для тебя твое здоровье.
Использованы фотоматериалы Shutterstock
Информация об исследовании
Резус-фактор и другие иммуногенные белки эритроцитарной мембраны передаются по наследству. Большинство населения (около 85%) относится к группе резус-позитивных, то есть в мембране их клеток крови присутствуют эти специфические белки. У некоторого количества людей они не синтезируются, их относят к группе резус-негативных.
Отсутствие либо наличие резус-фактора никак не отражается на общем состоянии человека. Но могут возникать ситуации, когда резус-негативная женщина беременеет Rh-позитивным ребенком. В этом случае есть риск, что организм матери начнет производить антитела против крови ребенка. Результатом может стать гемолитическая болезнь новорожденного, выкидыш, ряд других осложнений течения беременности.
При первом вынашивании риски для ребенка невелики, но антитела сохраняются длительное время. Риск резус-конфликта при каждой следующей беременности быстро растет. Антитела длительное время циркулируют в крови, свободно проникают через плацентарный барьер. Определение антител к резус-антигенам эритроцитов – надежный, достоверный метод обнаружения вероятности резус-конфликта на ранних стадиях беременности.
Наличие высоких титров антител, может быть причиной гемолитической болезни. При этом заболевании антитела из материнской крови проникают в плод, разрушают эритроциты в крови ребенка. В результате развивается гемолитическая желтуха, поражаются почки, печень, другие органы новорожденного.
Анализ позволяет определить присутствие антител на ранних сроках беременности, следить за динамикой развития процесса, своевременно назначить соответствующее лечение.
Также этот анализ применяется перед переливанием крови для выяснения потенциальной возможности несовместимости крови донора с реципиентом по резус-системе. Особенно если пациент ранее получал переливание донорской крови.
Проводится анализ методом агглютинации, то есть склеивания. Она подразумевает, что присутствие специфических антител в крови проявится при смешивании ее с соответствующими антигенами. Произойдет склеивание эритроцитов и выпадение их в осадок. Если агглютинация произошла – анализ считается положительным, если нет – отрицательным.