Рак толстой кишки
Содержание:
- Лечение
- Что такое HIPEC
- Тест на вероятность рака желудка
- Профилактика рака толстой кишки у мужчин
- Причины и группы риска
- Лечение
- Стадии рака толстого кишечника
- Причины и факторы риска рак кишечника у женщин и мужчин
- Лечение
- Диагностика рака кишечника
- Где пройти ФГС
- Виды рака брюшной полости
- Причины и факторы риска
- Профилактика боли в мышцах горла
- Симптомы колоректального рака
- Почему при раке желудка так важна ранняя диагностика
- Обследование
- Часто задаваемые вопросы
- Какими симптомами проявляется рак толстой и прямой кишки?
- Методы диагностики
Лечение
Чтобы лечение рака пищевода было максимально успешным, онкологи применяют разные методы и направления, выстраивая терапевтическую стратегию в соответствии со степенью распространения процесса, состоянием пациента, стадией болезни и т.д.
- Хирургия. Операция по удалению патологических тканей наиболее результативна при локализации опухоли в среднем или нижнем отделе пищевода. В некоторых случаях выполняют полное удаление пищевода и пораженных метастазами лимфоузлов с последующей реконструкцией органа из отрезка тонкого кишечника. На последних стадиях вмешательство проводится для раскрытия просвета пищевода, чтобы вернуть больному возможность питаться обычным способом.
- Эндоскопия. Если рак обнаружен на нулевой или первой стадии, возможно проведение щадящей эндоскопической операции. Зонд с камерой, хирургической петлей или лазерным излучателем вводят через ротовое отверстие и удаляют пораженную болезнью ткань. Такая операция в 70% случаев возвращает больного к привычному образу жизни.
-
Лучевая терапия. Часто курс облучения проводят перед операцией, чтобы уменьшить размеры опухоли. Послеоперационная терапия проводится для снижения рисков рецидива и уничтожения остаточных злокачественных клеток. При неоперабельном раке пищевода лечение позволяет снизить темпы роста злокачественной ткани и продлить жизнь больного.
-
Химиотерапия. Современные методы сочетания цитостатических препаратов с лучевой терапией позволяют добиваться существенного уменьшения новообразований и снижения рисков метастазирования.
Что такое HIPEC
Суть методики HIPEC — в том, что сразу после циторедуктивной (т. е. направленной на удаление опухолевых клеток) операции на брюшине и органах брюшной полости, пациенту в течение 60–90 минут проводят перфузию — «промывают» брюшную полость концентрированным раствором химиопрепарата, нагретым до 42–43 °C.
Цель — уничтожить максимум опухолевых клеток, которые неизбежно останутся даже после самого тщательного хирургического удаления очагов и спровоцируют рецидив.
Свойства, которые делают HIPEC действительно уникальной методикой, мы разъясним чуть ниже, а сначала определимся, при каких диагнозах она может помочь и почему она иногда оказывается единственным способом продлить жизнь человеку на последних стадиях рака.При каких опухолях образуется канцероматоз брюшины, и почему он так опасен
В брюшную полость распространяются многие из часто встречающихся видов рака.
- рак яичников — в 60–70% случаев приводит к канцероматозу;
- рак желудка — канцероматоз в 40–50% случаев;
- рак поджелудочной железы — в 30–40% случаев;
- рак толстой и прямой кишки (колоректальный рак) — в 10–15% случаев;
- рак печени;
- рак шейки матки;
- рак червеобразного отростка (аппендикса);
- редкие первичные опухоли брюшины (мезотелиома и псевдомиксома).
Все эти злокачественные новообразования распространяют раковые клетки либо когда первичная опухоль физически прорастает в брюшную полость, либо вместе с током крови и лимфы — иногда это происходит во время хирургических операций по поводу первичных опухолей.
Развитие канцероматоза при колоректальном раке: из прямой кишки в брюшную полость
Стоит раковым клеткам попасть в полость, ограниченную брюшиной — они, скорее всего, дадут начало вторичным опухолям, метастазам. Перитонеальная ткань — богатый источник факторов роста и комфортная среда для их развития. Микроскопические метастазы распространяются по поверхности брюшины, поражают внутренние органы.
Метастазы нарушают кровоток и лимфоток, лишают внутренние органы питания и пространства, зачастую становятся причиной непроходимостей (например, кишечной, или сдавливают мочеточники). Кроме того, это провоцирует асцит — выпот и скопление жидкости в брюшной полости — наиболее распространенный симптом при канцероматозе.
Асцит — скопление жидкости в брюшной полости
Застой крови и лимфы, интоксикация, сдавление внутренних органов метастазами и/или скопившейся жидкостью при асците — это причины, почему пациенты с канцероматозом без лечения не проживают и года.
Другие методы лечения в таких случаях — не работают
На протяжении почти всей истории онкологии считалось, что перитонеальный карциноматоз и опухоли брюшины не поддаются никакому из существующих видов лечения.
Лучевая терапия в лечении канцероматоза не применяется, поскольку высокие дозы облучения такой обширной области живота опасны для пациента еще более серьезными осложнениями.Хирургическое лечение малоэффективно, т. к. метастазы на поверхности брюшины могут быть микроскопического размера, либо расположены в недоступных местах, и врач не видит их во время операции. А для быстрого рецидива канцероматоза достаточно и единичных раковых клеток, оставшихся в полости брюшины.
Системная химиотерапия почти не дает чувствительного воздействия на опухоли брюшины -опухолевые очаги размером до 3 мм (таких при канцероматозе большинство) практически не развивают систему собственных кровеносных сосудов — и поэтому слабо доступны для системной внутривенной химиотерапии.
Вводить химиотерапию в более высоких дозах, чтобы повысить концентрацию препаратов в перитонеальной области — невозможно, т. к. это может необратимо навредить остальным органам и тканям, до которых доберется перенасыщенный химиопрепаратом кровоток.
Поэтому долгое время считалось, что пациенты с карциноматозом брюшины — неизлечимы. И до сих пор многие врачи — кстати, в разных странах — придерживаются того же мнения. Среди наших пациентов часто бывают те, кого «выписали» из больницы, потому что «канцероматоз нечем лечить». Когда они приходят к нам и узнают про возможность лечения с помощью HIPEC — оказывается, что о такой методике они слышат впервые.
Во второй половине 20 века появились первые работы, рассказывающие о возможностях применения внутрибрюшинной химиотерапии. Последние 20 лет это направление активно развивается, а создал его еще в 80-х годах XX века американский хирург-онколог Пол Шугабейкер — он первым придумал совместить циторедуктивную операцию с горячей химиотерапией, вводимой непосредственно в брюшную полость. И это дало результат
Тест на вероятность рака желудка
Запишитесь на прием
В чем преимущества ICLINIC?
-
Высочайший уровень специалистов: среди них доктора медицинских наук и члены мировых врачебных сообществ, а средний стаж врачей клиники – 16 лет безупречной работы.
-
Современное экспертное оборудование: диагностические аппараты медицинского центра выпущены в 2017 году ведущими мировыми производителями (Pentax и другими того же уровня).
-
Безупречная точность эндоскопической диагностики благодаря высокому разрешению изображения в 1,25 млн.пикселей.
-
Уникальные технологии ранней диагностики рака, среди которых i-scan – виртуальная хромоэндоскопия. С помощью данной технологии можно распознать даже самые мелкие, начальные опухолевые изменения.
-
Все для комфорта пациента: эффективное обезболивание, включая общий наркоз; тонкие эндоскопы менее 10мм в диаметре; быстрое и точное проведение манипуляций.
-
Безопасность: автоматизированная дезинфекция оборудования с контролем качества, мониторинг жизненно важных функций пациента в процессе исследований.
-
Узкая специализация: медцентр занимается заболеваниями пищеварительной системы, постоянно совершенствуясь именно в своей отрасли. Наши специалисты постоянно проходят повышение квалификации, участвуют в международных конференциях, тренингах и семинарах в России и Европе.
-
Удобное расположение: Петроградский район Санкт-Петербурга расположен недалеко от ценра. Сюда удобно добираться как на машине, так и на общественном транспорте. Совсем рядом с клиникой находится станция метро Чкаловская, также недалеко от медицинского центра станции СПб Спортивная, Петроградская и Горьковская.
Наш профессионализм всегда на страже вашего здоровья.
Профилактика рака толстой кишки у мужчин
Невозможно предотвратить рак во всех случаях, но внесение изменений в образ жизни для устранения некоторых факторов риска может помочь человеку снизить вероятность развития рака толстой кишки.
Рацион питания
Диета с высоким содержанием красного мяса или переработанных мясных продуктов увеличивает риск развития колоректального рака. Эти продукты включают в себя:
- говядину;
- свинину;
- баранину;
- оленину;
- печень;
- хот-доги;
- деликатесы;
- мясной завтрак.
При приготовлении мяса при очень высоких температурах, например, на гриле, в бройлере или во фритюрнице, выделяются канцерогенные химические вещества. Эти химические вещества могут также увеличить риск заболевания раком толстой кишки, хотя связь между методами приготовления мяса и раком до сих пор неясна.
Вес
Избыточный вес или ожирение увеличивает риск развития или смерти человека от рака толстой кишки. Связь между ожирением и колоректальным раком, по-видимому, сильнее у мужчин. Потеря веса может помочь снизить риск.
Гиподинамия
Низкая физическая активность увеличивает риск развития рака толстой кишки. Выполнение даже легкой тренировки каждый день может снизить этот риск.
Курение
Люди, которые курят, чаще заболевают или умирают от рака толстой кишки, чем те, кто этого не делает. Курение сигарет также увеличивает риск многих других видов рака.
Причины и группы риска
Первое место среди причин занимает неправильное питание. Это основной провоцирующий фактор для всех заболеваний, которые относятся к онкологии кишечника. Выделяют такие факторы, которые обуславливают попадание в группу риска:
- Наследственность. Если у близких родственников было выявлено это заболевание, особенно в возрасте до 50 лет, стоит внимательнее следить за здоровьем и периодически проходить обследование.
- Пристрастие к вредной (жирной) пище, недостаток клетчатки в рационе.
- Малоподвижный образ жизни.
- Хронические запоры.
- Преклонный возраст.
- Работа на вредных производствах.
Специалисты выделяют так называемые предраковые заболевания. Это язвенный колит, болезнь Крона, дивертикулез, полипоз толстой кишки и другие. Наличие этих заболеваний свидетельствует о высоком риске перерождения доброкачественных образований в онкологию.
Кроме того, риски повышает наличие в анамнезе любых воспалительных заболеваний кишечника.
Лечение
Методы лечения рака средостения определяются гистологическим типом новообразования, его локализацией и размерами.
Хирургическое лечение
Хирургическое удаление новообразования является ключевым методом лечения опухолей средостения нелимфогенного происхождения. Во время операции удаляются все злокачественные ткани, лимфоузлы и жировая клетчатка.
Сложность хирургического лечения заключается в том, что в данной анатомической зоне располагаются жизненно важные органы, магистральные кровеносные сосуды и нервные стволы. Поэтому в стремлении радикального удаления опухоли приходится проводить сложные комбинированные операции с резекцией и пластикой этих органов (перикард, легкие, кровеносные сосуды).
При обнаружении значительной исходной опухолевой инвазии, лечение начинают с неоадъювантной химио-, лучевой или химиолучевой терапии. После проведения нескольких курсов проводят повторное обследование и решаю вопрос возможности выполнения радикальной операции. При планировании операции, необходимо учитывать рубцовые изменения, возникающие из-за облучения.
В ряде случаев проводятся паллиативные операции — резекции опухоли. Они призваны устранить компрессию органов средостения и предотвратить развитие осложнений. После таких вмешательств лечение продолжается посредством химио- или лучевой терапии.
Химиотерапия
Химиотерапия является основным методом лечения лимфогенных опухолей (лимфом) средостения. Она применяется в неоадъювантном и адъювантном режимах. В первом случае, ХТ преследует цель уменьшить размер новообразования и перевести его в резектабельное состояние, во втором — уничтожить оставшиеся злокачественные клетки и предотвратить рецидив.
Помимо этого, химиотерапия применяется в качестве поддерживающего лечения при нерезектабельных опухолях. В этом случае она проводится для замедления опухолевого роста, облегчения состояния больного и продления его жизни.
Лучевая терапия
Лучевая терапия используется в рамках комбинированного лечения радиочувствительных опухолей (тератомы, тимомы и др). Дооперационному облучению подлежат опухоли с инвазией в окружающие ткани. Такое лечение позволит уменьшить объем опухолевой массы и перевести ее в операбельное состояние.
Послеоперационная лучевая терапия назначается при некоторых видах рака средостения, которые являются чувствительными к облучению. Это может быть макроскопически остаточная опухоль, которую невозможно, по каким-либо причинам, удалить во время операции (резекция опухоли), или при наличии злокачественных клеток в краях отсечения, обнаруженных во время срочного морфологического исследования.
Также облучение проводится в рамках паллиативного лечения, оно позволяет уменьшить размер новообразования, устранить сдавление внутренних органов и облегчить состояние больного.
Прогноз и профилактика
Прогноз заболевания будет определяться гистологическим типом новообразования, его стадией и возможностью проведения радикального лечения. Больные после окончания лечения рака средостения находятся под наблюдением врачей с целью своевременного выявления рецидива или прогрессирования заболевания.
Запись на консультацию круглосуточно
+7 (495) 151-14-53+7 (861) 238-70-54+7 (812) 604-77-928 800 100 14 98
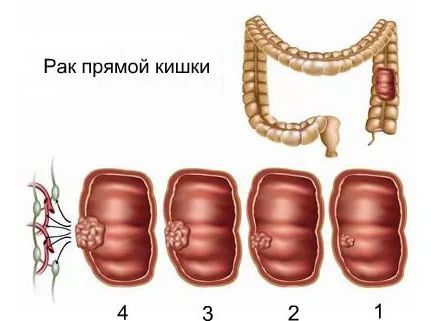
Стадии рака толстого кишечника
Глубина поражения кишечной стенки, а также распространенность процесса – критерии стадий рака толстой кишки. Так, к ранней стадии заболевания относятся случаи, при которых отсутствуют ближайшие и отдаленные метастазы, а само образование не выходит за пределы слизистой оболочки.
Прорастание опухолью всех слоев кишечной стенки, распространение ее в соседние органы, поражение регионарных лимфатических узлов, наличие отдаленных метастазов свидетельствуют о далеко зашедшем процессе. Особенности макро- и микроскопического строения опухоли, степень дифференцировки ее клеток, стадия болезни имеют существенное значение для выбора методов лечения и определения прогноза заболевания.
Симптомы рака толстой кишки
В отличие от других локализаций на протяжении желудочно-кишечного тракта, рак толстой кишки имеет относительно более благоприятное течение. Зарубежные онкологи обнаружили медленный рост и сравнительно не скорое метастазирование в регионарные лимфатические узлы и отдаленные органы. Нередко симптомы рака толстого кишечника длительно не проявляют себя никакими субъективными признаками. Начальные симптомы опухоли толстой кишки свойственны также другим заболеваниям желудочно-кишечного тракта, а также граничащих с кишечником органов брюшной полости.
Симптомов, специфических для рака толстого кишечника, нет, что затрудняет своевременное распознавание заболевания. Ранние стадии злокачественного образования в связи со скудной симптоматикой могут быть обнаружены лишь при обследовании у специалиста. В значительном числе случаев больные обращаются к врачу уже с ярко выраженными симптомами онкологии толстого кишечника и ограниченными возможностями радикального лечения. Начальные признаки рака толстой кишки позволяют только заподозрить неопластический процесс.
Причины и факторы риска рак кишечника у женщин и мужчин
Ученые считают, что диета с большим содержанием животных жиров и ограниченным содержанием фруктовых и овощных волокон может способствовать развитию рака кишечника.
Но точно причины рака кишечника неизвестны. Экспертами был выявлен ряд факторов риска, которые увеличивают вероятность развития заболевания. Он будет повышен:
- если в семье есть рак кишечника либо выявлялись полипы;
- если у пациента имеется воспалительное заболевание кишечника;
- выявлен длительный язвенный колит, но также есть связь с некоторыми случаями болезни крона.
Если человек придерживается диеты с высоким содержанием жиров, это считается фактором, способствующим развитию рака кишечника. Всемирная организация здравоохранения утверждает, что диета с высоким содержанием обработанного и красного мяса (бекон, колбасы, мясные деликатесы) является фактором, способствующим развитию рака кишечника, в том числе у детей.
Лечение
Тактика лечения опухоли кишечника, симптомы которой описаны выше, для каждого пациента определяются индивидуально в зависимости от стадии болезни, возраста и общего состояния пациента, локализации патологического образования и других факторов. Как правило, онкологи используют комбинацию нескольких методов для достижения результата наиболее щадящим путем.
-
Хирургия. На ранних стадиях хирург удаляет участок кишечника, пораженный болезнью, а образцы удаленной ткани отправляет на гистологический анализ. Край удаленной ткани не должен содержать злокачественно измененных клеток, иначе вмешательство приходится повторить. При неоперабельной опухоли, перекрывающей просвет кишечника, выполняют паллиативное вмешательство – формируют колостому (отверстие для отхождения каловых масс) или устанавливают стент для расширения просвета.
-
Химиотерапия. Сильнодействующие препараты назначают перед операцией для сокращения размеров злокачественной ткани, после вмешательства – для предупреждения рецидивов. При неоперабельной опухоли химиопрепараты увеличивают продолжительность жизни больного и снижают неблагоприятную симптоматику.
-
Лучевая терапия. Часто ионизированное излучение сочетают с химиопрепаратами для достижения наибольшей результативности процедур.
-
Таргетная терапия. Препараты, нацеленные на определенные типы белка, назначают для блокирования роста и деления клеток. Их назначают на поздних стадиях для уменьшения роста опухоли, чтобы продлить срок жизни пациента.
-
Иммунотерапия. Новое направление в онкологии использует собственную иммунную систему организма для борьбы с опухолью. Препараты разблокируют иммунные клетки, тем самым стимулируя их атаковать злокачественные клетки.
Диагностика рака кишечника
Выбор метода диагностики остается за врачом. Наиболее часто применяется колоноскопия с биопсией, анализ на скрытую кровь. Патоморфологическое исследование фрагментов ткани является обязательным для постановки диагноза полипа или рака прямой и толстой кишки. Без патоморфологического исследования невозможно отличить доброкачественную опухоль (аденому) от злокачественной (карциномы). Колоссальное значение имеет качество патоморфологического исследования, ошибка при выполнении которого стоит больному жизни. В мониторинге заболевания с высокой эффективностью используется онкомаркер РЭА (раково-эмбриональный антиген). В LISOD для диагностики колоректального рака применяют наиболее информативный метод исследования ПЭТ-КТ в следующих случаях:
- определение стадии заболевания у пациентов с единичными метастазами, например в печении или легких;
- при необходимости принять решение о возможности хирургического вмешательства;
- при подозрении на рецидив болезни.
Почему необходим скрининг колоректального рака? Несмотря на развитие современных медицинских технологий, результаты лечения больных раком кишечника еще далеки от стопроцентных. И связано это, прежде всего, с поздней диагностикой заболевания. Симптомы колоректального рака развиваются уже тогда, когда опухоль достигла больших размеров. Опухоль малых размеров, локализованная только лишь в слизистой оболочке, без отдаленных метастазов, когда результат лечения заведомо хороший, к сожалению, встречается редко, потому что ничем себя не проявляет. Этот факт, а также хорошо известные предраковые состояния (аденоматозные полипы), подтолкнули ведущих ученых мира к разработке профилактических мер. Программы предупреждения с успехом работают в развитых странах Европы, в США, в Израиле. В течение последних лет накоплено достаточно доказательств того, что заболеваемость и смертность от колоректального рака может быть существенно уменьшена за счет полноценного скрининга. С целью скрининга КРР применяют: анализ кала на скрытую кровь, ирригоскопия, ректосигмоскопия, колоноскопия (КС). Ведущие мировые эксперты на основании результатов проведенных исследований определили колоноскопию как самый эффективный метод скрининга колоректального рака, который позволяет проводить не только диагностику с биопсией, но и ликвидацрию предраковых состояний (удаление аденоматозных полипов). Хорошо известно, что удаление аденоматозных полипов с последующим наблюдением существенно сокращает число больных колоректальным раком. Есть доказательства того, что при отрицательном результате скрининговой колоноскопии риск развития рака кишечника уменьшается на 74%.У людей, перенесших эндоскопическую полипэктомию последующие 5 лет наблюдается снижение риска на 73%. В Украине в настоящий момент нет государственной программы скрининга КРР, поэтому LISOD предлагает пациентам пройти индивидуальный скрининг колоректального рака
Важно: процедура абсолютно безболезненна, проводится под «малой» анестезией (пациент пребывает в коротком медикаментозном сне)
Где пройти ФГС
ФГС не относится к инновационным и редким диагностическим методикам, многие медицинские учреждения предлагают услуги по такому обследованию. Но по возможности предпочтение все же стоит отдавать специализированным центрам, оснащенным наиболее современными моделями эндоскопических аппаратов.
ICLINIC – многопрофильная клиника, на базе которой функционирует Центр профилактики рака пищеварительной системы. Поэтому специалисты ICLINIC имеют богатый клинический опыт выявления самых ранних признаков малигнизации (озлокачествления) слизистой оболочки желудка. А новейшие модели фиброгастроскопов с высокоточными оптическими системами, атравматическими трубками малого диаметра и чувствительными манипуляторами позволяют проводить обследование прицельно, быстро, с высокой степенью достоверности и при этом с минимальным для пациента дискомфортом.
Виды рака брюшной полости
Первичные опухоли брюшной полости встречаются редко. Они бывают разных типов: мезотелиальные, эпителиальные, гладкомышечные неопределенные. Особая разновидность злокачественных опухолей брюшины — псевдомиксома. Она развивается из клеток, которые продуцируют большое количество желеобразной жидкости. Чаще всего такие опухоли распространяются на брюшину из аппендикса.
Зачастую первичные злокачественные опухоли брюшной полости имеют строение и ведут себя, как рак яичников. Они вызывают сходные симптомы, и врачи применяют для борьбы с ними примерно одни и те же методы лечения.
Факторы риска
Известно, что в целом вероятность развития первичного рака брюшной полости выше у женщин, чем у мужчин. Риски повышаются с возрастом. Есть связь между вероятностью развития заболевания и изменениями в генах BRCA1, BRCA2.
При разных типах рака на поздних стадиях опухолевые клетки отделяются от первичного новообразования, распространяются по организму и образуют новые очаги в различных органах, в том числе в брюшной полости. Этот процесс называется метастазированием. Чаще всего в брюшину метастазирует рак толстой и прямой кишки (в 15% случаев), желудка (в 50% случаев), яичника (в 60% случаев), поджелудочной железы. Иногда метастазы распространяются из органов, которые находятся за пределами брюшной полости: молочной железы, плевры (пленки из соединительной ткани, покрывающей легкие и выстилающей стенки грудной полости), легкого.
Причины и факторы риска
До сих пор точно не известно, как происходит запуск злокачественного процесса, однако факторы, повышающие вероятность появления онкологии матки, изучены достаточно хорошо. Наиболее значимые из них:
- нарушения выработки гормонов, прежде всего рост уровня эстрогенов;
- ожирение, сахарный диабет, гипертония;
- доброкачественные новообразования матки – гиперплазия эндометрия, полипы, миомы;
- слишком раннее либо позднее начало и завершение менструаций;
- отсутствие родов в анамнезе;
- длительная гормональная терапия;
- наследственная предрасположенность;
- химиолучевое лечение опухоли в других органах;
- отсутствие регулярных половых актов в течение длительного времени.
Наличие одного или нескольких перечисленных признаков еще не говорит о том, что у женщины обязательно появятся симптомы опухоли матки. Однако тем, кто входит в группу риска, необходимо не реже раза в год посещать гинеколога для контроля состояния репродуктивных органов.
Профилактика боли в мышцах горла
Если взять за основу статистические данные, то в большинстве своем заболевания мышц горла – это голосовое перенапряжение. Соответственно, профилактика боли в мышцах горла должна касаться правил пользования столь ценным ресурсом. Советы по предотвращению болевых ощущений в мышцах гортани, вызванных прочими серьезными заболеваниями, укладываются в стандартную схему:
- Регулярные диспансерные обследования, включающие консультацию и осмотр ЛОР-врача.
- Соблюдение правил здорового образа жизни – физическая активность, укрепление общего мышечного тонуса, рациональное питание, отказ от вредных привычек, особенно от курения.
- Избегание переохлаждений, вирусных заболеваний.
Ежедневно человек произносит от 3000 до 7000 слов, очевидно, что больше всего пользуются голосовым аппаратом люди, чья профессия связана с выступлениями, произнесением речей. Именно они чаще всего страдают от функциональных дисфоний и предлагаемые рекомендации им будут наиболее полезны:
Профилактика боли в мышцах горла при профзаболеваниях голосового аппарата:
- Лучший способ сохранить мышцы горла в тонусе – это ежедневная голосовая зарядка, аналогичная распевкам вокалистов. Существует множество методик артикуляционной, дыхательной гимнастики, которые помогают укрепит мышечную ткань и связки гортани.
- Нельзя перенапрягать голос в течение длительного времени. Существует определенные нормы: лекторы и учителя говорят не более 4-х часов подряд, вокалисты и актеры – до 3-х часов.
- Перед тем, как предстоит длительное выступление, нужно «разогреть» связки и мышцы, выпить теплый напиток.
- Голосовой аппарат, мышца горла очень тесно связаны с общим состоянием организма, особенно с состоянием нервной системы. Поэтому для того, чтобы боль в мышцах горла была знакома только лишь понаслышке, нужно укреплять весь организм в целом, чередовать периоды работы и отдыха, беречь нервную систему.
- Горло тесно связано с носоглоткой и дыхательной системой, соответственно их состояние может сказаться на мышцах гортани. Дыхательные упражнения, санация носоглотки помогут избежать болевых мышечных ощущений.
- Функции горла могут нарушаться от окружающей обстановки, особенно сухого, задымленного воздуха. Воздух следует увлажнять, это касается помещений с системой кондиционирования и зимнего периода, когда начинается отопительный сезон.
Боль в мышцах горла чаще всего не является серьезной патологией, однако ее лучше заранее предотвращать и при первых тревожных симптомах обращаться к специалисту, не занимаясь самолечением, следуя старинной пословице: «Мудрый человек будет скорее избегать недуга, чем после искать целителя и выбирать лекарство».
Симптомы колоректального рака
Рак ободочной и прямой кишки не дает никаких признаков в течение долгого времени. Диагностику осложняет то, что первые симптомы рака неспецифичны для тяжелой болезни. Появляются боль в животе, метеоризм, расстройство кишечника. Эти симптомы часто недооцениваются и списываются на неправильное питание. Узнайте, какие симптомы должны вас насторожить.
Как и при любой злокачественной опухоли, быстрая диагностика спасает жизни. Пациенты, у которых были диагностированы симптомы рака (или первые симптомы), имеют гораздо больше шансов на выздоровление. Поэтому все тревожные симптомы следует как можно скорее обсудить у проктолога.
Почему при раке желудка так важна ранняя диагностика
Рак желудка – достаточно распространенное заболевание. Ежегодно только на территории РФ диагностируется чуть менее 40 тысяч новых случаев этого заболеваний. Причем во большинстве случаев он выявляется уже при прорастании опухолевой ткани за пределы слизистой оболочки или даже ее распространении за пределы органа. Это намного ухудшает прогноз, утяжеляет и усложняет лечение.
Именно такая тенденция к поздней диагностике объясняет высокую летальность от рака желудка: по показателю смертности он занимает 2 место среди всех онкологических болезней. И эта ситуация, к сожалению, в последнее десятилетие в РФ остается неизменной. В 2016 году официально зарегистрированная заболеваемость раком желудка составила 38 тыс. новых случаев, а летальность – аж 32 тыс! Ведь 5-летняя выживаемость пациентов с раком 3 стадии составляет не более 15%.
А вот ранняя диагностика дает совсем другой, гораздо более благоприятный прогноз.
Среди пациентов, обратившихся к врачу с первыми симптомами рака желудка, 5-летняя выживаемость составляет более 80%. Это очень высокий показатель для онкологических заболеваний с поражением внутренних органов.
Обследование
Пациентам с подозрением на рак кишечника необходимо провести срочное обследование. При мануальном обследовании в прямой кишке можно нащупать патологическую массу, которая может свидетельствовать о раке прямой кишки, расположенному близко к анальному отверстию. Однако для того, чтобы осмотреть сегменты кишечника за прямой кишкой или подтвердить присутсвие опухолевой массы в прямой кишке, необходимы визуализирующие диагностические исследования.
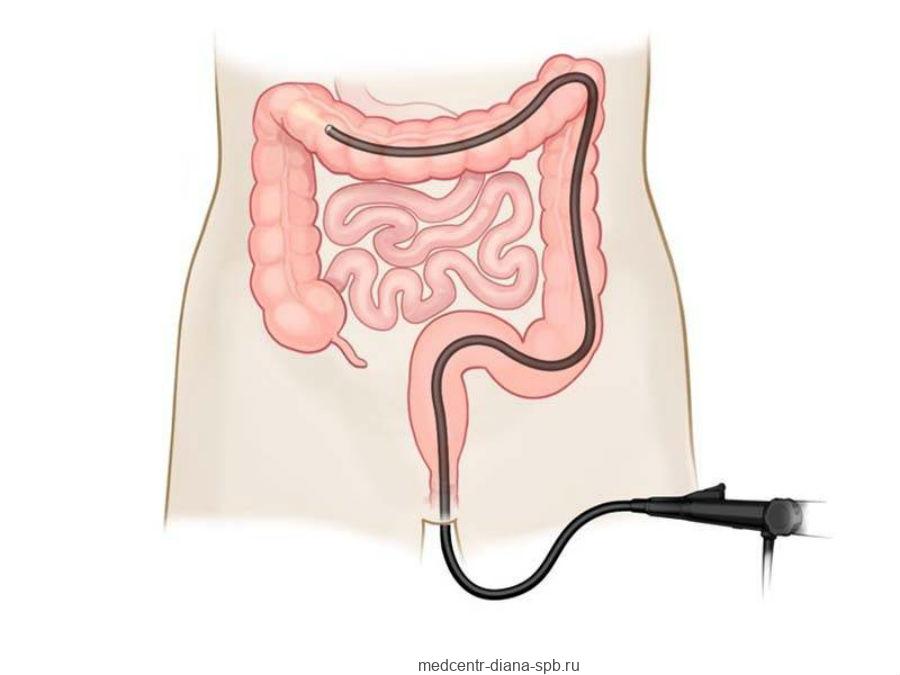
Эндоскопия, которую при исследовании кишечника называют колоноскопией, является основным методом исследования для диагностирования рака кишечника. Это — амбулаторно проводимая процедура, во время которой производят осмотр прямой и толстой кишки изнутри при помощи специального зонда (эндоскопа). Эндоскоп – это длинный, гибкий пучок кварцевых оптических волокон толщиной приблизительно с палец. Этот инструмент помещают в прямую кишку. Ободочная кишка расширяется при помощи небольшого объёма воздуха, чтобы врач мог осмотреть выстилающие её ткани (изображение видно на видиомониторе). Если какой-то отдел кишечника необходимо оценить более подробно, через эндоскоп вводят инструмент для безболезненной биопсии или получения образца ткани. Эти ткани отправляют в лабораторию для анализа. Микроскопический анализ тканевой биопсии существенно необходим для правильной постановки диагноза и определения стадии рака кишечника.
Во время колоноскопии можно осмотреть всю ободочную кишку, а другой метод обследования – сигмоскопия позволяет осмотреть нижнюю треть ободочной кишки, прямую кишку и сигму. Для этого доступно два вида инструментов – ректоскоп и гибкий сигмоскоп. Ректоскоп используют для пациентов, неподготовленных для обследования, т.е. нижняя часть кишечника не очищена при помощи слабительных средств или при помощи клизмы. Однако при помощи ректоскопа можно осмотреть примерно 20 см прямой кишки, в свою очередь гибкий сигмоскоп более сложен в применении, однако позволяет получить изображение большей части нисходящей ободочной кишки и прямой кишки. Если визуализирующие диагностические исследования указывают на то, что необходимо более подробное обследование, нужно проводить полную колоноскопию с биопсией.
Очень важно рак кишечника отличить от болезни Крона и тяжёлого неспецифического язвенного колита (нужно отметить, что оба заболевания являются факторами риска для развития рака кишечника). В случае тяжёлого неспецифического язвенного колита эндоскопически можно наблюдать характерные признаки – общее воспаление слизистой оболочки, отёк, хрупкость слизистой с кровоизлияниями
При болезни Крона повторные циклы образования язв, которые сменяются периодами заживления, местами вызывают поднятие участков слизистой оболочки, которая в результате становится похожей на полипы, называемых ненастоящими или псевдополипами. Характерный признак болезни Крона при эндоскопическом обследовании –типичный вид слизистой , похожей на булыжную мостовую.
Бариевая клизма (или воздушная контрастная бариевая клизма) – метод рентгенологического обследования, котрый применяют для получения изображения ободочной кишки. Два дня до исследования с бариевой клизмой пациент должен принимать лёгкую, в основном жидкую пищу, а вечером перед обследованием нужно принять слабительное средство. В день обследования вводят клизму с барием, в ободочную кишку впускают воздух и делают рентгеновский снимок живота.
Часто задаваемые вопросы
Как я могу попасть на консультацию к онкологу?В какое время принимают онкологи?В какие часы проводится обследование и лечение?На каком языке проходит консультация?В LISOD лечат детей?Можно, я буду не один/одна на консультации?Как подготовиться к первой консультации?Что нужно знать при обращении в LISOD?Существует ли возможность консультации без пациента, только по документам?Сколько врачей будут наблюдать меня?Как подготовиться к проведению исследований?Существуют ли программы для профилактики возникновения рака?Оформляете ли вы приглашение на консультацию для граждан других стран?В LISOD проводят все виды лечения?
Какими симптомами проявляется рак толстой и прямой кишки?
Основные проявления, которые могут возникать при раке кишечника:
- Диарея или запоры, которые сохраняются несколько дней.
- Изменение внешнего вида кала. Он становится тонким, как карандаш, из-за того, что опухоль сужает просвет кишки.
- После посещения туалета остается чувство дискомфорта, ощущение, что кишка опорожнилась не полностью.
- Кровотечения из прямой кишки.
- Примесь крови в кале.
- Темный, дегтеобразный стул — на врачебном языке такой внешний вид кала называется меленой.
- Боли, спазмы в животе.
- Необъяснимая потеря веса.
- Постоянная слабость, повышенная утомляемость.
Почему нужно пройти обследование как можно раньше? Если эти симптомы вызваны раком, то они говорят о том, что опухоль уже достаточно сильно выросла или успела распространиться в организме. Чем больше времени проходит, тем сильнее рак прогрессирует. А значит, ухудшается прогноз, снижаются шансы на то, что с болезнью удастся справиться.
Методы диагностики
Для выявления рака пищеварительного тракта используются лабораторные тесты и инструментальная диагностика. Во многом план обследования зависит от локализации, размеров и типа рака. У большинства опухолей ЖКТ не имеется специфических онкомаркеров, выявляющих рак на ранней стадии, поэтому врач учитывает первые признаки у взрослых, типичные жалобы и данные, полученные при визуализации.
Обычно опухоли впервые обнаруживают при эндоскопическом исследовании (фиброгастроскопия, колоноскопия, ректороманоскопия), дополняя исследование забором биопсии подозрительного участка с проведением гистологических, генетических и гистохимических тестов.