Врожденный стридор — симптомы и лечение
Содержание:
- Обследование детей при стридоре
- Факторы риска
- Симптомы
- Каковы причины возникновения тиков? Правда, что это реакция на испуг?
- Приобретённый стридор у детей. Причины
- Стридор у новорожденных — что это такое
- Классификация и стадии развития патологии
- Классификация и стадии развития обструктивного бронхита у детей
- Лечение и профилактика
- Диагностика
- Симптомы Эпиглоттита:
- Врожденный стридор у грудничка — свист и шумы при дыхании
- Коронавирусы
- Обследование детей при стридоре
- Что необходимо предпринять, если есть стридор?
- Стридорозное дыхание у детей: провоцирующие факторы, симптомы, 2 метода лечения
Обследование детей при стридоре
Диагностика детей с данным симптомом, чрезвычайно важна, так как лечение должно проводиться в направлении основного заболевания. Перед осмотром специалист должен тщательно собрать анамнез, узнать начало появление патологического шума, определиться с формой стридора. Ведь врождённый и приобретённый шум имеет различные причины возникновения
Важно определить продолжительность и тяжесть данного симптома. Доктор определяет какие дополнительные симптомы могут возникнуть во время стридорозного дыхания
У детей всегда важно оценить физическое и нервно-психическое развитие, а также узнавать об особенностях перинатального анамнеза.
Дифференциальную диагностику проводят, в первую очередь, с истинным и ложным крупом. Также с ларингитом, лимфогранулематозом, абсцессами ретро- и паратонзиллярной клетчатки. Фиброринофаринголарингоскопия позволяет с высокой точностью поставить правильный диагноз.
Факторы риска
Другие причины стридора:
- Врожденная рубцовая мембрана, подскладковый стеноз – врожденная патология. Развивается при неполном разделении зародышевой мезенхимы мембраны. Отмечают приобретенные стенозы, возникающие в результате продленной чрезгортанной назотрахеальной интубации. Тяжесть состояния напрямую зависит от степени поражения (полная атрезия гортани несовместима с жизнью).
- Кисты гортани – доброкачественные образования, перекрывающие просвет дыхательного тракта. При этом локализация их может быть различной. С кистами бороться непросто, поскольку они склонны к частым рецидивам.
- Подскладковая гемангиома – угрожающие жизни образование. Рост данной структуры быстрый; диагностика гемангиомы сложная. Тяжесть недуга зависит от размеров образования. Присоединение ОРВИ ухудшает дыхание.
- Трахеомаляция – патологическая слабость стенки органа из-за мягкости хрящевого каркаса. Клиника недуга – экспираторный стридор.
- Сосудистое кольцо – аномальная конфигурация крупных сосудов, вызывающая сдавление трахеи в дистальных ее отделах.
- Трахеопищеводный свищ – неполноценность трахеопищеводной стенки, сочетающийся с атрезией пищевода.
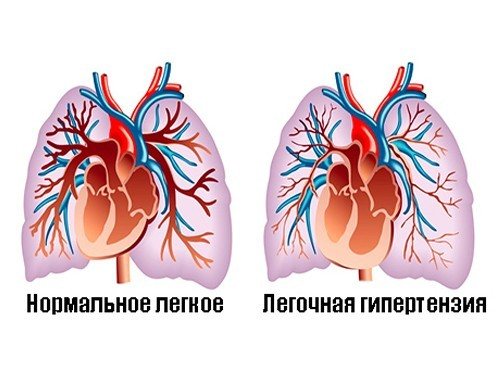
Врожденный стридор встречается в изолированной форме, иногда входит в структуру комплексных синдромов генетической природы (Дауна, Марфана, Пьер-Робена). Иногда недуг вызывается судорожным синдромом, пороками сердца, легочной гипертензией.
Приобретенная форма патологии провоцируется:
- новообразованием трахеи, бронхов;
- отечностью дыхательного тракта;
- стенозом связок;
- длительной интубацией;
- тиреоидитом;
- обтурацией инородными телами;
- эпиглоттитом;
- абсцессом;
- крупом.
Симптомы

Как правило, перед выпиской из роддома младенец проходит обширное обследование. Врач неонатолог выявит наличие врожденных пороков и если таковые имеются и сообщит об этом родителям. Это поможет начать своевременное лечение. Если же симптомы обнаружены родителями после выписки, следует немедленно сообщить об этом участковому педиатру. Стадия развития определяется по характеру симптомов и области, в которой локализуются шумы.
Стридор у детей, симптомы:
- шумное дыхание на вдохе или выдохе;
- свистящие, шипящие звуки из гортани;
- неестественный для новорожденного тембр плача (слишком звонкий или наоборот, низкий);
- ощущение, что малышу что-то мешает на вдохе, дыхание затруднено.
При слабо выраженных симптомах младенец не испытывает дискомфорта. Иногда они быстро проходят или остаются незамеченными. Но все же если у родителей возникли хоть малейшие подозрения на патологию дыхательных путей, лучше проконсультироваться с доктором.
В тяжелых формах симптомы выражены более ярко: младенец покашливает, его голос слаб, присутствует некое першение. Может показаться, что новорожденному что-то мешает при глотании или плаче, дыхание стридора у детей затруднено. Симптоматика и характер шумов может меняться в зависимости от положения тела, активности, во время плача.
Врожденный стридор гортани у детей может вызывать сильную отдышку, если малыш заболел. Даже незначительная инфекция приводит к дыхательной недостаточности. Если у ребенка затруднено дыхание, выражена синюшность конечностей и носогубного треугольника, следует немедленно обратиться к врачу, поскольку речь идет о жизни и здоровье.
Каковы причины возникновения тиков? Правда, что это реакция на испуг?
Чаще выявляются причины наследственного характера, когда в семье есть тики, у папы или у мамы. На фоне такой повышенной готовности триггером – пусковым механизмом тика — может выступить испуг, стресс. Провоцировать их появление могут трудности в школе, длительные нагрузки, эмоциональное напряжение, которые накапливаются. Например, проблемы в отношениях с воспитательницей или детьми в детском саду — это тоже хронический стресс для малыша. Нередко на фоне имеющейся предрасположенности тики развиваются после перенесенного инфекционного заболевания — ОРВИ. Иногда тик начинается без очевидных причин, как бы на ровном месте. Чаще страдают тиками мальчики.
Точного механизма развития тика пока не установлено. Одна из гипотез – нарушение обмена нейромедиаторов – веществ, передающих информацию от одной нервной клетки к другой. Из-за этого нарушается слаженная работа некоторых подкорковых образований головного мозга, которые отвечают за возникновение насильственных движений.
Приобретённый стридор у детей. Причины
Приобретённый стридор имеет другие причины возникновения. У детей раннего возраста наиболее характерно развитие патологического симптома после аспирации инородного тела. На сегодняшний день бронхиальная астма у детей встречается достаточно часто. Именно аллергический отёк дыхательных путей ведёт к появлению стридорозного дыхания.
Осложнения после острого тонзиллита — заглоточной абсцесс, эпиглоттит выступают в роли механического препятствия для прохождения воздуха. Увеличение щитовидной железы и опухолевидные образования пищевода, гортани, бронхов или трахеи также являются причинами развития стридора. Рубцовое сужение дыхательной щели в области гортани может быть после длительной интубации.
Стридор у новорожденных — что это такое
Специалисты считают, что стридор – это не болезнь, а лишь симптомы. Иногда они могут говорить о наличии у малыша серьезного заболевания, но в большинстве случаев стридор бесследно исчезает даже без приема препаратов. Шумы слышны при вдохе и выдохе, особенно сильно они проявляются, когда ребенок возбужден. Громкость и тембр подобных вздохов у разных детей могут значительно отличаться.
У некоторых малышей шум при дыхании появляется лишь при плаче или крике. Но большинство младенцев страдают стридорозным дыханием круглосуточно, а симптомы заболевания у них ухудшаются во время сна. Этот недуг проявляется у младенцев, потому что их гортанные хрящи совсем еще мягкие. А у малышей с установленными нарушениями, они словно пластилин. При осуществлении вдоха хрящи смыкаются и под воздействием отрицательного давления, возникающего в бронхах, воздух в верхних дыхательных путях ребенка вибрирует.

На голосе детей в будущем выявленное нарушение никак не отразится. Не стоит переживать, что он огрубеет или станет хриплым. По характеру издаваемого малышом звука определяется тип стридора. Учитывается фаза дыхания, высота голоса. Громкий шум свидетельствует о том, что дыхательные пути ребенка сужены. Ослабление стридора после его громкого проявления говорит об усиливающейся обструкции. Дыхание с низким уровнем шума – признак того, что причина болезни находится ниже голосовых связок.
Классификация и стадии развития патологии
Основная классификация и характеристика представлены в таблице:
| Тип | Место локации | Характеристика |
| Инспираторный | Выше голосовых связок | Шумное дыхание при вдохе, слышатся низкие звуки. При таком типе в дальнейшем произойдет рост обструкции. |
| Двухфазный(смешанный) | На голосовых связках | Шумное и звонкое дыхание. При такой патологии дыхательные пути малыша максимально сужены. |
| Экспираторный | Ниже голосовых связок | Шумный выдох |
В зависимости от степени тяжести, разделяют несколько стадий заболевания у детей. Каждая из них обладает своими особенностями и требует нестандартного лечения. Эти стадии характерны исключительно для врожденной патологии:
| Стадия | Характеристика |
| Стадия 1. Компенсированная | Симптоматика слабая, исчезает сразу же после появления. Лечение не требуется. У малышей до года в 90% случаях проходит самостоятельно. |
| Стадия 2. Погранично-компенсированная | Не имеет серьезных ярко проявляющихся симптомов. Требует постоянного наблюдения. |
| Стадия 3. Декомпенсированная. | Слишком громкий шум во время дыхания. Требуется срочное лечение, нередко необходимо операционное вмешательство. |
| Стадия 4. | Самая тяжелая форма, требующая реанимационных действий. Из-за сильного нарушения в работе дыхательной системы без операции жизнь ребенка находится под угрозой. |
Классификация и стадии развития обструктивного бронхита у детей
В отечественной литературе выделяют три формы обструктивного бронхита
- бронхиолит;
- острый обструктивный бронхит;
- рецидивирующий обструктивный бронхит (при бронхолёгочной дисплазии, обструктивном бронхиолите и др.).
Все они отличаются и симптомами, и патогенетическими изменениями. Однако в зарубежной литературе обструктивный бронхит и бронхиолит часто описывают вместе, так как обе формы заболевания протекают с обструкцией бронхов .
Бронхиолит в основном возникает у детей до 2 лет в ответ на респираторно-синцитиальную инфекцию, реже — на риновирусы. Развивается постепенно на фоне поначалу нетяжёлой ОРВИ, но в дальнейшем переходит в более тяжёлую форму, приводя к дыхательной и сердечной недостаточности.
Для бронхиолита характерно обилие влажных мелкопузырчатых и трескучих хрипов как на вдохе, так и на выдохе, т. е. ярко выражена картина «влажного лёгкого». При нарастании выраженной одышки (увеличении числа дыхательных движений до 70-80 раз в минуту) дыхание становится поверхностным, влажных мелкопузырчатых и трескучих хрипов становится меньше. Слышен усиленный вдох, заметно раздуваются крылья носа, нарастают симптомы острой сердечной недостаточности: кашель, тахикардия, побледнение кожи, увеличение печени.
Острый обструктивный бронхит чаще возникает у детей 3-5 лет, хотя может встречаться и в более старшем возрасте. Его развитие связывают с вирусами парагриппа 3-го типа, аденовирусами, вирусами гриппа и атипичными возбудителями. Развивается как постепенно, так и более остро: с повышения температуры тела до 38-39 °С, насморка, заложенности носа и кашля. Постепенно нарастает дыхательная недостаточность с увеличением частотой дыхания до 40-60 раз в минуту. Ребёнку становится тяжелее дышать, поэтому организм подключает к этому процессу мышцы шеи и плеч. Появляются свистящие хрипы на выдохе.
Выдох затруднён и удлинён. При простукивании в проекции лёгких возникает звук, похожий на шум при поколачивании по пустой коробке. На выдохе чаще выслушиваются рассеянные сухие свистящие хрипы, на вдохе — влажные мелкопузырчатые, т. е. эффект «влажного лёгкого» при остром обструктивном бронхите можно не услышать.
Рецидивирующий обструктивный бронхит может возникать с первого года жизни и затем в любом возрасте. Развивается чаще в ответ на длительное нахождение в организме цитомегаловируса, вируса Эпштейна — Барр, вируса герпеса 6-го типа и микоплазмы. Реже он может быть связан с обычными респираторными вирусами. Нередко встречается сразу несколько причинных вирусов, особенно у часто и длительно болеющих детей.
Обструкция бронхов обычно развивается постепенно: на фоне нормальной или субфебрильной температуры (до 38 °С) с небольшой заложенностью носа, насморком и редким покашливанием. Одышка выражена незначительно, частота дыхания редко превышает 40 движений в минуту. Общее состояние ребёнка практически не страдает.
При простукивании отмечается лёгочный звук с лёгким коробочным оттенком. При выслушивании характерны рассеянные сухие свистящие хрипы на фоне подчёркнутого выдоха, влажные хрипы на вдохе необильные или вовсе отсутствуют.
По течению бронхообструктивного синдрома выделяют:
- острый бронхит — синдром присутствует до 10 дней;
- затяжной бронхит — синдром сохраняется от 10 дней и более;
- рецидивирующий бронхит — синдром повторяется 3-6 раз в год;
- непрерывно рецидивирующий бронхит — частота и тяжесть синдрома повторяются более 6 раз в год .
Лечение и профилактика
Детям с экссудативно-катаральным Д
рекомендуется грудное вскармливание, устранение аллергенов, способствующих сенсибилизации организма ребенка, осторожное отношение к применению антибиотиков. Рекомендуется отмена профилактических прививок в период острых аллергических проявлений; их проводят так наз
щадящими методами в более позднем возрасте (см. Иммунизация).
При лимфатико-гипопластическом Д. особое значение приобретают методы закаливания и лечебной физкультуры
Необходимо соблюдать те же меры предосторожности по отношению к сенсибилизирующим воздействиям и профилактическим прививкам.
При нервно-артритическом Д
важное место в лечении занимает режим дня, занятия физкультурой, диета с ограничением жиров, яиц, какао, а также с исключением продуктов, богатых щавелевой к-той и ее солями.. При развитии аллергических заболеваний проводят гипосенсибилизирующую и симптоматическую терапию.
При развитии аллергических заболеваний проводят гипосенсибилизирующую и симптоматическую терапию.
Библиография: Адо А. Д. Общая аллергология, М., 1970, библиогр.; Аллергические заболевания у детей, под ред. М. Я. Студеникина и Т. С. Соколовой, М., 1971, библиогр.; Бисярина В. П. Клинические лекции по педиатрии, М., 1975; К патогенезу и терапии дерматозов у детей, под ред. Ю. К. Скрипкина, с. 13, 20, М., 1976; Маслов М. С. Расстройства питания и пищеварения у детей грудного возраста, М.— Л., 1928; Миллер Д. и Дукор П. Биология тимуса, пер. с нем., М., 1967; Многотомное руководство по педиатрии, под ред. Ю. Ф. Домбровской, т. 1, с. 471, М., 1960, библиогр.; Сперанский Г. Н. и Соколова Т. С. К изучению аллергических заболеваний в раннем детском возрасте, в кн.: Аллергия в патологии детства, под ред. Г. Н. Сперанского, с. 11, М., 1969.
Диагностика
Перед тем, как назначить лечение, ребенка со стридорозным дыханием необходимо обследовать. Этим занимаются специалисты: педиатр, кардиолог, ЛОР-врач, пульмонолог, невролог. Они выявляют причину хрипов и свиста, исключают другие заболевания, а затем назначают курс лечения.
Диагностические мероприятия:
- Сбор анамнеза,
- Физикальный осмотр ребенка,
- Определение частоты дыхания,
- Измерение пульса,
- Микроларингоскопия,
- Рентгенография шеи и груди,
- Ультразвуковое исследование гортани,
- МРТ и КТ.
ларингоскопия
Наиболее информативным и диагностически значимым методом является эндоскопия — фиброскопия, ларингоскопия, ларинготрахеобронхоскопия. Прямая ларингоскопия представляет собой осмотр гортани, во время которого проводят различные лечебные манипуляции, в том числе интубацию. Ее проводят с помощью жесткого или гибкого фиброларингоскопа, перед введением которого пациенту дают противорвотные и подавляющие секрецию препараты. Гибкий ларингоскоп вводят через нос, предварительно обработав его сосудосуживающим спреем. Жесткий ларингоскоп вводят через рот больному после действия наркоза в условиях операционной.
Симптомы Эпиглоттита:
Эпиглоттиту иногда предшествует инфекция верхних дыхательных путей. Заболевание может быстро прогрессировать и в течение 2-5 ч полностью заблокировать дыхательные пути в результате воспаления и отекания надгортанника. Основные симптомы эпиглоттита: высокая температура, шумное со свистом дыхание, воспаленное горло, раздражительность, беспокойство, изнеможение; затрудненное глотание. Чтобы облегчить свое состояние, ребенок вытягивает шею, садится и наклоняется вперед с открытым ртом и высунутым языком; ноздри при попытке сделать вдох раздуваются.
В случае воспаления надгортанника, вызванного бактерией гемофилус инфлюэнце отмечается лихорадка и сильная боль в горле.
К другим симптомам эпиглоттита относятся:
— Слюнотечение.
— Приглушенный голос.
— Затрудненное дыхание.
— Синюшность губ (признак нехватки кислорода).
Различают отечную, инфильтративную и абсцедирующую формы эпиглоттита.
Для отечной формы характерны сильная боль при глотании, интоксикация, болезненность при пальпации шеи, повышение температуры тела до 37-39° С, яркая диффузная гиперемия слизистой оболочки надгортанника. Нижележащие отделы гортани без патологических изменений. В крови обычно определяется лейкоцитоз, повышение СОЭ.
При инфильтративной и абсцедирующей формах острого эпиглоттита наблюдается тяжелое общее состояние больного, быстро или медленно развивающаяся симптоматика, повышение температуры до 38-39° С, нестерпимая боль в горле, ощущение нехватки воздуха, болезненные гримасы. Язык обложен грязно-серым налетом, надгортанник утолщен и гиперемирован, наблюдается стекловидный отек, распространяющийся на грушевидные синусы и черпалонадгортанные складки. При абсцедирующем остром эпиглоттите виден гной, просвечивающий через отечную слизистую оболочку, другие отделы гортани необозримы. Выражена инспираторная одышка.
При остром эпиглоттите наряду с экссудативным компонентом воспаления довольно быстро развивается хондроперихондрит надгортанника.
Осложнения
Если эпиглоттит оставить без лечения, то может развиться непроходимость дыхательных путей. Это в свою очередь приведет к нехватке кислорода, потере сознания, судорогам и смерти в течение нескольких часов. Менее чем в 10% случаев эпиглоттит приводит к воспалению легких (пневмония), опуханию лимфатических узлов на шее, перикардиту (воспалению сердечной сумки) и выпотному плевриту (накоплению жидокости в плевральной полости).
Врожденный стридор у грудничка — свист и шумы при дыхании
Часто после рождения ребенка или в первые-вторые месяцы жизни ребенок во время дыхания свистит, нюхает, бормочет или ворчит. Это беспокоит родителей — мы постараемся понять причины этих явлений.
Анатомия верхних дыхательных путей у младенцев, а также других систем организма, имеет определенные характеристики.
Гортань у детей имеет небольшое свободное пространство, а носовые проходы узкие и нежные, с небольшим носом и воздухом часто не могут свободно проходить, а все препятствия заставляют ребенка ворчать и роптать. И, наконец, основной механизм развития различных звуков или дыхательных звуков — создание турбулентных воздушных потоков после прохождения через суженную гортань.
Хрюканье и сон ребенка также могут быть вызваны врожденными аномалиями носовых ходов или искривлениями носовой перегородки, наступлением ринита, врожденным эустахитом или лабиринтом.
Родителям, чтобы снизить до минимума затруднения грудничка при дыхании необходимо:
- увлажняют воздух в помещении с помощью вентиляции и проводят влажную уборку в детской комнате не менее 1-2 раз в день;
- ежедневно очищают нос младенца ватными тампонами;
- при необходимости, если носовое дыхание очень затруднено, вымойте нос физиологическим раствором.
Если нос вашего ребенка часто и надолго блокируется, вам следует обратиться к педиатру, чтобы выяснить причину.
Что такое врожденный стридор
- Врожденный стридор или шумное и грубое дыхание наблюдаются сразу после рождения ребенка, но иногда эта врожденная патология может возникнуть позже.
- Звуки дыхания ребенка могут различаться по характеру и тембру.
- Звук шума зависит от первоначальной причины возникновения стридора — обычно это врожденная особенность, связанная с мягкостью гортанного хряща, когда носовые проходы слишком узкие, что является врожденным стридором.
Но это может быть и врожденный стридор:
- паралич голосовых складок;
- доброкачественные новообразования гортани;
- папилломатоз гортани;
- кисты гортани;
- Хоанская артезия;
- частичный гортанный паралич;
- врожденный струма, часто связанный с гипотиреозом
Патология распознается и корректируется отоларингологом, неврологом, педиатром, гастроэнтерологом и пульмонологом.
Важно отметить, что патологический уровень звука может варьироваться в зависимости от ситуации.
Когда вы спите в теплой, умеренно влажной комнате во время ходьбы, дыхание может быть почти бесшумным.
И наоборот, повышенный шум заметен при крике, кашле, сосании и глотании.
Чаще всего неонатальный период отсутствует. Однако дети в возрасте до одного года могут иметь недостаточный вес и, следовательно, слабое развитие, нарушение глотания и изменение голоса.
Следует отметить, однако, что стридор у детей чаще находится в легкой форме и не влияет на развитие, питание и сон ребенка.
Особое внимание следует уделять младенцам, когда они присоединяются к инфекции. Катаральные симптомы, проявляющиеся при болезни, провоцируют острый приступ стридора
Состояние младенца сильно ухудшается, развивается одышка, при дыхании кожа синеет, а на высоте дыхания наблюдается притяжение эластичных частей грудной клетки (межреберные промежутки, яремная ямка, эпигастральная область).
Тяжелое течение болезни может привести к удушению, которое угрожает жизни, часто приводит к подробному результату и требует немедленной медицинской помощи и пребывания в стационаре детской клиники.
Если симптомы патологии не утихли к 6 месяцу жизни ребенка и не исчезли полностью к 2 годам, назначается комплексное обследование и выявление органических причин шумного дыхания.







Коронавирусы
Сегодня ученым известно около 40 видов коронавирусов. Большинство из них не представляют серьезной опасности для человека. Они вызывают ОРВИ, причем чаще всего симптомы проходят за несколько дней без особых последствий для здоровья. Однако в 2002 году ситуация изменилась. В Китае началась вспышка нового, ранее неизвестного коронавируса SARS-CoV, который провоцировал атипичную пневмонию. Позже, в 2015 году, на Ближнем Востоке появился коронавирус MERS-CoV, который также большей частью вызывал вирусную пневмонию. Тогда пандемии удалось избежать, потому что возбудители не отличались особой контагиозностью. Но новый коронавирус SARS-CoV-2 оказался очень заразным. Выяснилось, что его белковые образования в форме шипа захватывают клетки человека в 4 раза интенсивнее, чем другие виды SARS. Это значит, что при попадании в дыхательные пути вирус наверняка там закрепится и спровоцирует заболевание.
Однако в целом дети легче переносят заражение коронавирусом в сравнении с взрослым населением. На данный момент в разных странах число заболевших ребятишек было разным, однако оно не превышало 2-3%.
Обследование детей при стридоре
Диагностика детей с данным симптомом, чрезвычайно важна, так как лечение должно проводиться в направлении основного заболевания. Перед осмотром специалист должен тщательно собрать анамнез, узнать начало появление патологического шума, определиться с формой стридора. Ведь врождённый и приобретённый шум имеет различные причины возникновения
Важно определить продолжительность и тяжесть данного симптома. Доктор определяет какие дополнительные симптомы могут возникнуть во время стридорозного дыхания
У детей всегда важно оценить физическое и нервно-психическое развитие, а также узнавать об особенностях перинатального анамнеза.
Основные методы диагностики
Физикальный осмотр. Необходимо провести внешний осмотр пациента и зафиксировать имеющиеся отклонения
При пальпации важно определить возможные образования в области лица и шеи. Важно оценить другие показатели жизнедеятельности: частоту и глубину дыхания, частоту сердечных сокращений.
Инструментальные методы диагностики
«Золотым стандартом» в диагностике стридора является фиброринофаринголарингоскопия. Данный метод можно применять без использования общего наркоза, что, безусловно, является преимуществом. При необходимости возможно применения местной анестезии и сосудосуживающих препаратов. Инструмент вводят в полость носа и продвигают далее, оценивая все структурные элементы дыхательной системы. Данный метод можно проводить даже недоношенным детям, так как фиброскоп имеет несколько размеров. С помощью данного метода можно визуально определить причину стридорозного дыхания. При необходимости могут быть назначены другие методы диагностики, такие как рентгенологическое, ультразвуковое исследование, компьютерная томография, магнитно-резонансная томография гортани. После консультации других специалистов возможно назначение дополнительных методов.
Дифференциальная диагностика
Дифференциальную диагностику проводят, в первую очередь, с истинным и ложным крупом. Также с ларингитом, лимфогранулематозом, абсцессами ретро- и паратонзиллярной клетчатки. Фиброринофаринголарингоскопия позволяет с высокой точностью поставить правильный диагноз.
Что необходимо предпринять, если есть стридор?
- Ребенка лучше оставить спокойно сидеть в удобной позе на коленях у родителя.
- Тщательно осмотреть, не трогая ребенка.
- Оценить тяжесть респираторного дистресса и сделать предположения о наиболее вероятной причине происходящего.
- Если состояние ухудшается — готовиться к интубации.
Анестезия у ребенка с обструкцией дыхательных путей
Обратиться за помощью к более опытному анестезиологу и ЛОР-специалисту.
Ингаляционная индукция в операционной в спокойной обстановке.
100% О2 и севофлюран (или галотан, если есть опыт его применения; галотан предпочтителен для поддержания глубины анестезии).
Индукцию можно выполнить ребенку, сидящему самостоятельно или на коленях родителя, если в этом положении достигается наилучшая проходимость дыхательных путей.
ППД лицевой маской — если ребенок это переносит.
Достижение адекватной глубины анестезии займет немало времени.
Поддерживать самостоятельное дыхание, постоянно контролируя, получается ли вентилировать мешком
Если да, при необходимости осторожно помогать вдоху, стараясь не раздуть желудок. Как только достигнута анестезия достаточной глубины — прямая ларингоскопия без мышечных релаксантов
Интубировать если возможно — может потребоваться трубка значительно меньшая, чем можно было бы ожидать при крупе (не обрезать ЭТТ заранее). Интубация может быть затруднена при эпиглоттите — искать пузырьки воздуха, выходящие из голосовой щели при ее открытии. Далее ввести буж-проводник и по нему завести ЭТТ. В большинстве случаев опытный анестезиолог может интубировать ребенка со стридором, жизнеспасающей оказывается жесткая бронхоскопия в руках опытного ЛОР хирурга.
[], [], [], [], [], [], [], [], [], []
Дальнейшее ведение
- После интубации поддерживать анестезию (внутривенно инфузия пропофола или ингаляционный анестетик).
- Возможно будет полезен дексаметазон внутривенно 0,6 мг/кг, если он не был введен ранее.
- Перевод в педиатрическое ОРИТ.
- Цефотаксим внутривенно 50 мг/кг каждые 6 часов или цефтриаксон внутривенно 50 мг/кг каждые 12 часов (эпиглоттит).
- Экстубация: дексаметазон часто дают (внутривенно 0,25 мг/кг каждые 6 часов 2 или три дозы) по меньшей мере за 6 часов до экстубации. Необходимо, что бы перед попыткой экстубации, при давлении 20 см Н2О вокруг ЭТТ была небольшая утечка воздуха.
- Рентгенография мягких тканей обычно полезной информации не добавляет. Даже если утечка есть, в некоторых случаях в связи с отеком все же потребуется реинтубация.
Стридорозное дыхание у детей: провоцирующие факторы, симптомы, 2 метода лечения
Стридор не является самостоятельным заболеванием, а считается симптомом какого-либо заболевания, проявляющегося стенозом дыхательных путей.
Данный вопрос часто встаёт перед родителями
Ведь перед лечением всегда важно выделить основную причину развития патологического симптома
Предрасполагающие особенности дыхательных путей у детей
Безусловно, стридорозное дыхание в большей вероятности может наблюдаться у детей раннего возраста. Потому что анатомия верхних дыхательных путей несовершенна и существуют некоторые особенности. Гортань у детей имеет небольшой просвет. А ведь главный механизм развития стридорозного дыхания — появление турбулентных потоков воздуха после прохождения его через суженый просвет гортани.
Но важно отметить, что не все дети имеют патологический стридор. Ситуация ухудшается при аномалиях развития верхних дыхательных путей
Если наблюдается слабость хрящевых элементов гортани, то прогибание таких хрящей может вызвать механическое препятствие и появление стридорозного дыхания. Данная патология выявляется у недоношенных детей, больных рахитом.
Этиологический фактор
Как было указано выше, стридор является проявлением того или иного заболевания. Причиной появление патологического шума при дыхании могут быть врождённые пороки развития дыхательной системы, желудочно-кишечного тракта, а также сердечно-сосудистой системы.
Доброкачественные и злокачественные новообразования гортани в роли причинного фактора стридора выступают чаще у взрослых. Возможно появление патологического симптома, вследствие травматического повреждения гортани или аспирации инородного тела. А также возможно сдавление гортани извне, то есть опухолью пищевода или воспалением ткани щитовидной железы.
Врождённый стридор наблюдается сразу после рождения ребёнка. Ведущим проявлением является шумное, грубое дыхание. Врождённая патология может проявиться и позже, но это редкость. Механизм возникновения патологических шумов тот же и указывает на появление турбулентности потоков воздуха, проходящего через узких просвет гортани.
Причины врождённого стридора
Основными причинами врождённого стридора являются аномалии развития гортани. Дети, рождённые раньше срока, имеют размягчение хрящей гортани, трахеи, бронхов. Такие пороки развития дыхательной системы образуют механические препятствия для прохождения воздуха.