Врожденный порок сердца у новорожденных: симптомы, лечение
Содержание:
- Клиника детской кардиологии Немецкого кардиоцентра в Берлине (Германия)
- Как определить порок сердца?
- Диагностика приобретенных и врожденных пороков сердца
- Клиническая картина
- Методы диагностики ВПС
- Диагностика
- Диагностика врожденных пороков сердца
- Патогенез (что происходит?) во время Врожденных пороков сердца (ВПС) у детей:
- Причины ВПС
- Клинические проявления ВПС
- Стеноз устья аорты
- Осложнения врожденных пороков сердца
- Виды и причины развития
Клиника детской кардиологии Немецкого кардиоцентра в Берлине (Германия)
Здесь выполняется больше всего в стране операций коррекции врожденных пороков сердца. Из этих 1200 ежегодных операций не менее 800 проводится у детей от периода новорожденности, включая недоношенных, до совершеннолетия. Это направление является ведущим в деятельности клиники, но кроме того, здесь каждый год осуществляют:
- сотни вмешательств при аритмиях;
- трансплантации сердца и легких;
- не менее 200 имплантаций искусственного сердца.
Такой уровень и объем помощи обеспечивается подразделениями кардиоцентра:
- Институтом анестезиологии, оснащенным аппаратурой для проведения любых операций на сердце. Например, здесь есть АИК для недоношенных новорожденных объемом чуть больше 0,1 литра;
- отделением врожденных пороков сердца и детской кардиологии. Оно тесно сотрудничает с отделениями пренатальной диагностики и перинатальным центром Университетской клиники Шарите. В результате несовместимые с жизнью пороки сердца, диагностируются еще до рождения, и детей оперируют сразу после него, тем самым спасая им жизнь;
- тремя лабораториями катетеризации сердца. Каждый год здесь выполняется более 700 таких вмешательств, и не менее 350 из них – с одновременными лечебными манипуляциями.
Конечно, многие операции не были бы так успешны, если бы не врачи, занимающиеся на самом высоком уровне предоперационной подготовкой, интенсивной интраоперационной и послеоперационной терапией. Кардиохирург и ведущий педиатр-кардиолог доктор Станислав Борисович Овруцкий – один из них.
Как определить порок сердца?
По собственным ощущениям, ознакомившись с тематической литературой, точно установить, что есть поражение миокарда невозможно. Постановка диагноза осуществляется компетентным медиком. Только специалист, имеющий опыт, знания, использующий инновационные диагностические методики, способен озвучить название болезни, если таковая имеется.
Симптоматика, внешние признаки
Клиническая картина неоднозначна для пациентов разных возрастных категорий. Для малышей, которые появились на свет относительно недавно, характерны такие признаки:
- синюшность в зоне носогубного треугольника;
- низкая физическая активность, заторможенность движений;
- маленькая масса тела, не соответствующая возрасту.
У взрослых симптоматика специфична. Может беспокоить:
- отечность нижних конечностей, других тканей (особенно в вечернее время);
- стенокардические приступы, случающиеся достаточно часто;
- тяжелое дыхание в положении лежа;
- нарушения сна, отдышка, боли между лопатками;
- быстрая утомляемость, головокружения, обморочные состояния;
- дискомфорт под ребрами с правой стороны (проблемы с печенью, желчным пузырем).
У порока сердца симптомы могут быть особенными, отражающими конкретную патологию:
- когда на лице бледные кожные покровы, а румянец выражен ярко, предполагают митральный стеноз;
- при ложном атлетизме, когда мышечные ткани нижней части тела не достаточно физически развиты, возможно, сужение аорты;
- выпячивание грудины характерно для кардиопатологии перегородки.
Просто так прочесть список признаков и установить тип болезни миокарда не выйдет. Многие из вышеупомянутых моментов подходят и для описания иных заболеваний, сбоев в организме. Поэтому нецелесообразно пытаться самостоятельно делать прогнозы.
Диагностика в клинике
Существует базовый набор манипуляций, рекомендуемых при подозрении на простой, сложный, комбинированный порок сердца:
- на первой стадии общения собирается анамнез, уточняются жалобы, учитывается возраст, пол обратившегося, наличие хронических проблем;
- осуществляется визуальный осмотр, пальпация, выслушивание ритмов;
- рентген грудины, электрокардиограмма, УЗИ.
Поставить диагноз на основании опроса, результатов тестов, ультразвукового исследования вправе только доктор. Никакая расшифровка анализов в сети не даст 100% результат по точности. Обращайтесь к медикам в успешный медицинский центр, чтобы не ставить эксперименты с собственным здоровьем.
Диагностика приобретенных и врожденных пороков сердца
Основой диагностики как врожденных, так и приобретенных пороков сердца является эхокардиография (ЭХО сердца), которая представляет собой визуальный осмотр, позволяющий проводить неинвазивное исследование структур сердца – клапанов, камер, предсердий и кровеносных сосудов. Наиболее распространенным типом является трансторакальная эхокардиография. Противопоказанием для этого теста является ожирение (ИМТ более 35), хроническая обструктивная болезнь легких (ХОБЛ).
Другим тестом, используемым в диагностике приобретенных и врожденных пороков сердца, является рентгенологическое исследование грудной клетки (рентген), благодаря которому можно точно определить местоположение, размеры и форму сердца
Важно отметить, что самое популярное кардиологическое обследование – электрокардиография (ЭКГ) не может быть основным обследованием на наличие подозрений на порок сердца
Клиническая картина
Основной симптом — одышка.
- 1 степень: одышка при физической нагрузке.
- 2 степень: одышка при незначительных физических нагрузках.
- 3 степень: одышка в покое.
Выделяют 4 стадии стеноза гортани.
|
Признаки |
Степени стеноза |
|||
| I (компенсации) | II (субкомпенсации) | III (декомпенсации) | IV (асфиксия) | |
| Состояние | удовлетворительное / средней степени тяжести | средней степени тяжести | тяжелое | крайне тяжелое |
|
Сознание |
ясное |
ясное |
спутанное |
без сознания |
|
Кожные покровы |
цианоз вокруг рта при беспокойном поведении |
цианоз носогубного треугольника |
цианоз лица, акроцианоз, мраморность |
бледно-серые |
|
Участие вспомогательной мускулатуры в акте дыхания |
при беспокойном поведении |
умеренное, выражено в покое |
значительное |
уменьшается |
|
Дыхание |
в норме, одышка при ходьбе |
умеренно учащенное, |
учащенное, поверхностное, выраженное стридорозное; вынужденное положение сидя |
прерывистое, поверхностное |
|
Ps, АД |
соответствует Т тела, АД в норме |
Ps учащен, выпадает на вдохе, АД в норме или повышено |
Ps значительно учащенный или нитевидный, АД сниженное |
Ps учащенный, нитевидный, в ряде случаев замедленный, |
|
Размер голосовой щели, трахеи |
голосовая щель — |
голосовая щель — |
голосовая щель — |
голосовая щель, просвет трахеи — |
Методы диагностики ВПС
Диагностика ВПС основывается на сборе данных анамнеза (наличие пороков развития, в том числе врожденных пороков сердца, генетических заболеваний у ближайших родственников; информация о беременности и наличии этиологических факторов у родителей).
При сборе жалоб обращают внимание на отставание ребенка в развитии, плохую прибавку в весе, плохой аппетит, вялое сосание из груди либо бутылочки, отказ от груди, цианоз, частые респираторные инфекции.
Физикальное обследование
При физикальном обследовании обращают внимание на цвет кожных покровов, определяют пульс и АД (на правой руки и любой ноге), выполняют аускультацию сердца, легких, обращают внимание на наличие периферических отеков, проводят пульсоксиметрию, определяют диурез.
Инструментальная диагностика
Однако, ведущую роль в диагностике и подтверждении, дифференциальной диагностике ВПС играют инструментальные методы обследований: рентгенологическое обследование органов грудной клетки, электрокардиография, эхокардиография, МРТ, КТ, катетеризация полостей сердца.
Чтобы точно продиагностировать заболевание, запишитесь на прием к специалистам сети «Семейный доктор».
Диагностика
Диагностические мероприятия при обнаружении порока сердца и определении его типа требуют комплексного подхода. Для начала врач собирает анамнез: выясняет жалобы пациента, время и обстоятельства их проявления, интенсивность, наследственные факторы. На этом этапе ценной будет и информация от близких людей, нередко они замечают подробности, которым больной не придает значения.
Далее врач проводит физикальную диагностику:
- визуальный осмотр;
- пальпацию (ощупывание);
- перкуссию (простукивание);
- аускультацию (выслушивание).
Визуально оценивают окрас кожного покрова, строение тела пациента, особенности развития, предпочитаемую позу. При пальпации определяются характеристики пульса, сердечных сокращений, систолическое дрожание, температура кожных покровов на разных участках тела. Аускультативно определяются тоны сердца, их акценты, диастолические и систолические шумы. Перкуторно выявляется расширение границ сердца, других органов. Обязательно измеряется артериальное давление.
В обязательном порядке назначается лабораторная диагностика:
- биохимический и общий анализ крови (СОЭ, лейкоциты, гемоглобин);
- серологическое исследование (белки, белковые фракции, фибриноген и пр.);
- коагулограмма.
После физикальной и лабораторной диагностики назначают инструментальные методы обследования.
Диагностика врожденных пороков сердца
Врач может заподозрить порок сердца случайно, при обычном физикальном осмотре, во время аускультации сердца. Он может услышать специфический шум в сердце, который возникает, когда кровь течет через измененное пороком сердце и/или кровеносные сосуды. Эти шумы нередко слышны через обычный стетоскоп.
Большинство шумов в сердце ребенка являются «невинными» — это означает, что они возникают не по причине ВПС, и не представляют никакой опасности для здоровья ребенка. Однако некоторые шумы могут указывать на ненормальный ток крови в сердце, а значит — на ВПС.
Если после физикального осмотра и сбора анамнеза у врача появилось подозрение на порок сердца, врач может назначить определенные анализы и тесты, для уточнения своих подозрений, например:
Эхокардиография (ЭХО-КГ, УЗИ сердца). Этот метод обследования позволяет врачу увидеть порок сердца, иногда даже до рождения ребенка. Это поможет выбрать оптимальную тактику, заранее госпитализировать вас в специализированную клинику и тд. В этом методе используются ультразвуковые волны, которые проникают в ткани, но не оказывают никакого вреда, ни вам, ни ребенку.
Врач может назначать ЭХО-КГ после рождения ребенка с определенной частотой, чтобы наблюдать динамику изменений в сердце — в тех случаях, когда операция не показана незамедлительно.
Дополнительная информация: Ультразвуковое исследование сердца. Информация для пациентов.
Электрокардиограмма (ЭКГ). Этот неинвазивный тест записывает электрическую активность сердца вашего ребенка и может помочь в диагностике некоторых пороков сердца или проблем с ритмом сердца. Электроды, подключенные к устройству, располагаются на теле вашего ребенка в определенном порядке, и улавливают тончайшие электромагнитные волны, которые исходят из сердца вашего ребенка.
Рентгенография грудной клетки. Врачу может потребоваться снимок грудной клетки вашего ребенка, чтобы увидеть, нет ли увеличения сердца, а также скопления жидкости в легких. Эти симптомы могут указывать на наличие сердечной недостаточности.
Пульсоксиметрия. Этот тест измеряет количество кислорода в крови вашего ребенка. Датчик помещается на кончик пальца вашего ребенка, или прикрепляется к его ножке, и по степени проникновения красного света сквозь ткани — определяет уровень кислорода в крови (сатурацию). Недостаток кислорода в крови может указывать на проблемы с сердцем.
Катетеризация сердца. Иногда врачу требуется проведение инвазивных методик, таких как катетеризация сердца. Для этого тонкая, гибкая трубка (катетер) вводится в крупный кровеносный сосуд в паху ребенка, и проводится по сосудам вверх, до самого сердца.
Катетеризация иногда необходима, поскольку она может дать врачу значительно больше информации об особенностях порока сердца, чем эхокардиография. Кроме того, во время катетеризации сердца, можно выполнить некоторые лечебные процедуры, о чем будет сказано ниже.
Патогенез (что происходит?) во время Врожденных пороков сердца (ВПС) у детей:
Формирования сердца плода происходит к концу I триместра беременности. При помощи такого метода как УЗИ уже на 16-18-й неделе можно выявить большую часть вырожденных пороков сердца. Диагноз ставится окончательно во II или III триметре. При ВПС у детей может быть цианоз, если увеличено количество восстановленного гемоглобина эритроцитов до 50 г/л. На это влияют такие факторы как:
- увеличение количества венозной крови, поступающей в большой круг кровообращения при наличии сброса крови из правых отделов сердца в левые
- степень оксигенации крови в легких
- степень использования кислорода тканями
Цианоз влияет на изменения периферической крови: полицитемию и гипергемоглобинемию. Хроническая кислородная недостаточность вызывает изменение ногтевых фаланг – пальцы напоминают барабанные палочки.
Существует 3 фазы течения врожденных пороков сердца:
Первая фаза – происходят реакции адаптации и компенсации на нарушения динамики кровообращения. Если гемодинамика нарушена значительно, появляется нестойкая гиперфункция миокарда, аварийный вариант по В. В. Ларину и Ф. 3. Меерсону, поэтому легко развивается декомпенсация.
Вторая фаза – относительной компенсации. Физическое развитие ребенка улучшается, как и его моторная активность.
Третья фаза – терминальная. Она наступает при исчерпывании компенсаторных возможностей и развитии дистрофических и дегенеративных изменений в сердечной мышце и паренхиматозных органах. Различные заболевания и осложнения приближают развитие этой фазы болезни, которая обязательно оканчивается летальным исходом.
Ф. 3. Меерсон и его коллеги выделяют 3 стадии компенсаторной гиперфункции сердца:
1. Аварийная
Увеличивается интенсивность функционирования структур миокарда. Появляются признаки острой сердечной недостаточности. Появляется изменение обмена.
2. Вторая стадия
Фиксируют нормальную интенсивность функционирования структур миокарда. Прогрессируют нарушения обмена, структуры и регуляции сердца.
3. Стадия прогрессирующего кардиосклероза и постепенного истощения
Снижается интенсивность синтеза нуклеиновых кислот и белков в гипертрофированном миокарде.
В периоде относительной компенсации постепенно развивается синдром капилляротро-фической недостаточности системы гемомикроциркуляции, приводящий к несоответствию транскапиллярного кровотока сердечному выбросу. Как следствие этого появляются метаболические расстройства в тканях, а также дистрофические, атрофические и склеротические изменения во внутренних органах.
Причины ВПС
В качестве основных ведущих причины в формировании пороков, чаще всего, выступают структурные и количественные хромосомные аномалии, и мутации, т.е. первичные генетические факторы.
Также необходимо уделять внимание потенциально тератогенным факторам внешней среды: различные внутриутробные инфекции (вирусы краснухи, цитомегаловирус, коксаки, инфекционные заболевания у матери в первом триместре), лекарственные препараты (витамин А, противоэпилептические средства, сульфазалазин, триметоприм), постоянный контакт с токсичными веществами (краски, лаки). Кроме того, нужно помнить, что отрицательное влияние на внутриутробное развитие оказывают как материнские факторы: предшествующие данной беременности репродуктивные проблемы, наличие сахарного диабета, фенилкетонурии, алкоголизма, курение, возраст, но также, и факторы со стороны отца – возраст, употребление наркотических средств (кокаин, марихуана).. Ведущая роль принадлежит мультифакториальной теории развития врожденных пороков сердца (до 90%).
Ведущая роль принадлежит мультифакториальной теории развития врожденных пороков сердца (до 90%).
Виды врожденных пороков сердца
-
Дефект межпредсердной перегородки (ДМПП) или открытое овальное окно – диагностируется при выявлении одного либо нескольких отверстий в межпредсердной перегородке. Один из часто встречающихся врожденных пороков сердца. В зависимости от расположения дефекта, его величины, силы тока крови определяются более или менее выраженные клинические признаки. Часто ДМПП сочетается с другими аномалиями сердца и определяться при синдроме Дауна.
-
Дефект межжелудочковой перегородки (ДМЖП) – диагностируется при недоразвитии межжелудочковой перегородки на различных уровнях с формированием патологического сообщения между левым и правым желудочками. Может встречаться как изолированно, так и вместе с другими аномалиями развития. При малом дефекте – чаще нет выраженного отставания в физическом развитии. ДМЖП опасен тем, что может приводить к развитию легочной гипертензии, и потому, должен своевременно корректироваться оперативным путем.
-
Коартация аорты – сегментарное сужение просвета аорты с нарушением нормального кровотока из левого желудочка в большой круг кровообращения. Выявляется до 8% всех случаев ВПС, чаще у мальчиков, нередко сочетается с другими аномалиями.
-
Открытый артериальный проток – диагностируется при не заращении Баталлова протока, определяемого у новорожденных и зарастающего в последующем. В результате, происходит частичный сброс артериальной кровь из аорты в легочную артерию. При данном ВПС чаще не бывает тяжелых клинических проявлений, однако, патология требует хирургической коррекции, поскольку сопряжена с высоким риском внезапной сердечной смерти.
-
Атрезия легочной артерии – диагностируется недоразвитие (полное либо частичное) створок клапана легочной артерии с развитием обратного заброса крови из легочной артерии в полость правого желудочка. В последующем приводит к недостаточному кровоснабжению легких.
-
Стеноз клапана легочной артерии – аномалия, при которой диагностируют сужение отверстия клапана легочной артерии. В результате патологии, чаще всего, створок клапана, нарушается нормальный кровоток из правого желудочка в легочный ствол.
-
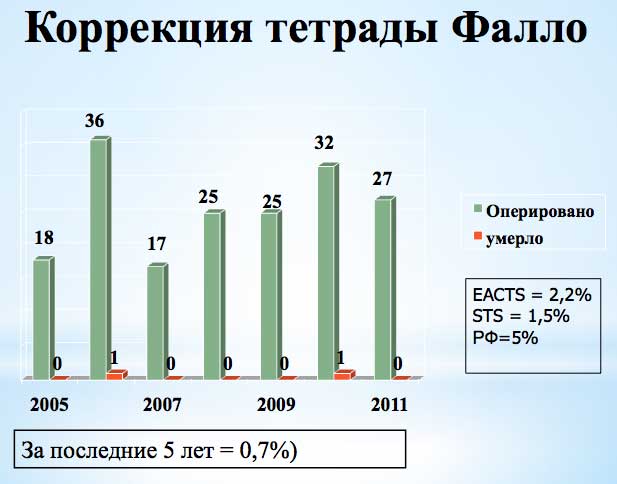
Тетрада Фалло – сложный сочетанный ВПС. Объединяет дефект межжелудочковой перегородки, стеноз легочной артерии, гипертрофию правого желудочка, декстрапозицию аорты. При данной патологии происходит смешение артериальной и венозной крови.
-
Транспозиция магистральных сосудов – также сложный ВПС. При данной патологии аорта отходит от правого желудочка и несет венозную кровь, а легочный ствол отходит от левого желудочка и несет артериальную кровь, соответственно. Парок протекает тяжело, сопряжен с высокой летальностью новорожденных.
-
Декстрокардия – аномалия внутриутробного развития, арактеризующаяся правосторонним размещением сердца. Зачастую, наблюдается «зеркальное» расположениее других непарных внутренних органов.
-
Аномалия Эбштейна – редко встречающийся врожденный порок сердца, диагностируется при изменении месторасположения створок трехстворчатого клапана. В норме — от предсердно-желудочкового фиброзного кольца, при аномалии — от стенок правого желудочка. Правый желудочек имеет меньшие размеры, а правое предсердие удлинено, вплоть до аномальных клапанов.
Клинические проявления ВПС
Клинические проявления зависят от типа и тяжести порока сердца. Симптомы зачастую проявляются на ранних этапах жизни, но некоторые ВПС могут оставаться незамеченными на протяжении всей жизни
Также клинические проявления ВПС можно объединить в 4 синдрома:
- Кардиальный синдром (жалобы на боли в области сердца, одышку, сердцебиение, перебои в работе сердца и т. д.; при осмотре — бледность или цианоз, набухание и пульсация сосудов шеи, деформация грудной клетки по типу сердечного горба; пальпаторно — изменения АД и характеристик периферического пульса, изменение характеристик верхушечного толчка при гипертрофии/дилатации левого желудочка, появление сердечного толчка при гипертрофии/дилятации правого желудочка, систолическое/диастолическое «кошачье мурлыканье» при стенозах; перкуторно — расширение границ сердца соответственно расширенным отделам; аускультативно — изменения ритмичности, силы, тембра, монолитности тонов, появление характерных для каждого порока шумов и т. д.).
- Синдром сердечной недостаточности (острая либо хроническая, право- либо левожелудочковая, одышечно-цианотические приступы и т. д.) с характерными проявлениями.
- Синдром хронической системной гипоксии (отставание в росте и развитии, симптомы барабанных палочек и часовых стёкол и т. д.)
- Синдром дыхательных расстройств (в основном, при ВПС с обогащением малого круга кровообращения).
Стеноз устья аорты
Вследствие поражения створки аортального клапана утолщаются, стают плотнее, этим процессам способствует появление фиброзных наложений на желудочковой стороне клапана. Одновременно разрастается ткань клапана из-за механического раздражения интенсивным кровотоком. Свободные края створок спаиваются, что вызывает постепенное сужение аортального отверстия.
При небольших анатомических изменениях аортального клапана пациенты на протяжении многих лет не жалуются на здоровье, сохраняют довольно высокую трудоспособность, могут заниматься спортом и хорошо переносить большие физические нагрузки. Более выраженная преграда для кровотока из левого желудочка увеличивает силу сердечных сокращений, появляется ощущение выраженного сердцебиения. Развитие порока сопровождается такими признаками:
- быстрая утомляемость;
- одышка;
- головокружение;
- потеря сознания;
- бледность
- пульс медленный, слабый.
Нередко наблюдается стенокардия напряжения, вызванная несоответствием коронарного кровотока метаболическим потребностям гипертрофированного левого желудочка. Неадекватная, чрезмерная нагрузка сожжет спровоцировать отек легких. Появление приступов сердечной астмы в сочетании со стенокардией рассматриваются как симптом неблагоприятного прогноза.
Осложнения врожденных пороков сердца
К осложнениям, которые могут возникать у ребенка с ВПС, относятся:
- Хроническая сердечная недостаточность. Это тяжелое осложнение, при котором сердце не способно адекватно перекачивать кровь по всему телу; она развивается у детей с грубыми пороками сердца. Признаками застойной сердечной недостаточности являются: учащенное дыхание и плохой набор веса.
- Замедление роста и развития. Дети со среднетяжелыми и тяжелыми пороками сердца часто отстают в физическом развитии. Они могут не только отставать в росте и силе от своих сверстников, но и запаздывать в нервно-психическом развитии.
- Проблемы с сердечным ритмом. Нарушения сердечного ритма (аритмии) могут быть вызваны как самим врожденным пороком сердца, так и рубцами, которые формируются после операции по исправлению этого порока сердца.
- Цианоз. Если порок сердца приводит к смешиванию крови, богатой кислородом с кровью, бедной кислородом, то у ребенка развивается серовато-голубой цвет кожи, то есть состояние, которое называется цианоз.
- Инсульт. Изредка у некоторых детей с врожденными пороками сердца развивается инсульт, из-за сгустков крови, образующихся в патологических отверстиях сердца, и попадающих по кровотоку в головной мозг. Инсульт является также потенциальным осложнением некоторых корректирующих операций на врожденных пороках сердца.
- Эмоциональные проблемы. У некоторых детей с врожденными пороками сердца развивается ощущение неуверенности в себе и многочисленные эмоциональные проблемы, поскольку они имеют физические ограничения и нередко испытывают трудности в обучении. Если вы заметили длительное угнетенное настроение у вашего ребенка — обсудите это с вашим врачом.
- Необходимость пожизненного наблюдения у врачей. Лечение для детей с ВПС может не закончиться после радикальной операции, и продолжаться всю оставшуюся жизнь.
Таким людям требуется особенное отношение к здоровью и лечению любых заболеваний. Например, у них имеется значительный риск инфекций тканей сердца (эндокардита), сердечной недостаточности или проблем с клапанами сердца. Большинству детей с врожденными пороками сердца будет необходимо регулярное наблюдение у кардиолога на протяжении всей их жизни.
Дополнительная информация: Профилактика инфекционного эндокардита. Информация для пациентов.
Подготовка к визиту врача
Если Ваш ребенок имеет угрожающий жизни врожденный порок сердца, вероятнее всего, это будет выявлено сразу после рождения, или даже до рождения, во время проведения стандартных скрининговых процедур при беременности.
Если Вы стали подозревать наличие порока сердца у ребенка в более позднем возрасте (в младенчестве, или детстве), поговорите с врачом вашего ребенка.
Врач захочет узнать у Вас, чем Вы болели во время беременности, использовали ли какие-либо лекарственные препараты, принимали ли алкоголь во время беременности, а также задаст вопросы относительно остальных факторов риска.
В ожидании визита к врачу, запишите все симптомы, которые Вам кажутся подозрительными, даже если вы считаете их не связанными с предполагаемым пороком сердца. Запишите, когда вы впервые заметили каждый из этих симптомов.
Составьте список всех лекарств, витаминов и биологически активных добавок, которые Вы принимали во время беременности.
Например, Вы можете спросить:
- Какие анализы и тесты необходимы моему ребенку? Требуется ли перед ними какая-либо специальная подготовка?
- Требуется ли моему ребенку лечение, и какое?
- Какие долгосрочные осложнения можно ожидать у моего ребенка?
- Как мы будем отслеживать эти возможные осложнения?
- Если у меня еще будут дети, каков риск развития у них ВПС?
- Есть ли у Вас какие-либо печатные материалы по данной проблеме, которые я бы мог(ла) изучить дома? Какие сайты Вы посоветуете мне посетить, чтобы лучше разобраться в этой проблеме?
Ваш врач, вероятно, задаст вам ряд вопросов. Подготовьтесь заранее к ним, чтобы не терять на вспоминание драгоценное время приема. Например, доктор может спросить:
- Когда Вы впервые заметили эти симптомы у вашего ребенка?
- Когда возникают эти симптомы?
- Эти симптомы наблюдаются постоянно, или время от времени? Что их провоцирует?
- Среди Ваших ближайших родственников есть люди с врожденными пороками сердца?
- Что, по-Вашему, облегчает симптомы у вашего ребенка?
- Отставал ли ранее Ваш ребенок в физическом и нервно-психическом развитии?
Виды и причины развития
Несмотря на многообразие видов, все пороки делят на два типа – «белый» и «синий». При белых пороках кожа бледная, при синих наблюдается цианоз (синюшность) тканей. Наиболее опасными считаются синие пороки сердца, так как при них организм испытывает кислородное голодание.
Заболевание может быть врожденным или приобретенным. Врожденные пороки чаще формируются во время внутриутробного развития со 2 по 8 недели.
Их причинами могут быть:
- генетическая предрасположенность;
- гормональный сбой в организме матери;
- генные мутации;
- плохая экология;
- болезнь матери во время беременности;
- прием матерью запрещенных при беременности лекарственных препаратов, наркотиков, алкоголя и курение.
Приобретенные пороки формируются при жизни ребенка. Их причиной могут быть различные заболевания (миокардит, артериальная гипертензия, кардиосклероз, ревматизм и осложнения после перенесенных инфекционных заболеваний).
Это интересно!
Суточное ЭКГ и АД для ребенка
В настоящее время все большую популярность приобретает такой метод обследования как Холтеровское мониторирование детей. В чем особенности этого метода и при каких показаниях его назначают?