Гидроцефалия
Содержание:
- Пути заражения и факторы риска
- Как поставить диагноз водянки яичка?
- Лечение водянки яичка народными средствами
- Оперативное лечение водянки яичка
- Лечение, прогноз и профилактика
- Методы лечения рефрактерного асцита согласно рекомендациям EASL
- Правила подготовки к исследованиям крови (клинические, биохимические, на гормоны).
- Сообщающаяся водянка яичка у детей. Каков механизм формирования сообщающегося гидроцеле?
- Лечение
- Лечение
- Лечение водянки яичка у детей
- Спермограмма — диагностика патологий спермы
- Микседема
- Диагностика
- Признаки у детей
Пути заражения и факторы риска
Механизм формирования водянки яичек у взрослых до сих пор остается предметом для дискуссий. Одними из возможных путей заражения являются:
- усиление секреции мезотелия серозной жидкости;
- нарушения в развитии лимфатических путей как врожденные, так и приобретенные;
- нарушенная микроциркуляция;
- неправильная абсорбция.
Физиологическое гидроцеле яичка обуславливается особенностями анатомического строения возрастного характера. К таким особенностям относится незаращивание отверстия перитонеального листка в процессе опущения яичек в мошонку. Усугубляется положение несовершенной работой лимфатической системы и возможным повышением давления в брюшной полости при сильном плаче или на фоне запоров.
Как поставить диагноз водянки яичка?
Заболевание протекает обычно с очевидными внешними проявлениями – набухание (увеличение объема) мошонки с одной или с двух сторон. Увеличение мошонки может уменьшаться или исчезать ночью, когда ребенок находится в горизонтальном положении, и вновь появляться при бодрствовании. Это свидетельствует в пользу сообщающейся водянки оболочек яичка. Увеличение мошонки иногда наблюдается также и при напряжении или «надувании» живота.
Субъективные ощущения незначительны. Жалобы отмечаются редко. При остро возникшей, инфицированной или напряженной водянке могут наблюдаться болевые ощущения.
Для установления правильного диагноза используется УЗИ – ультразвуковое исследование паховых каналов и органов мошонки и дуплексное исследование сосудов яичка.
УЗИ нередко позволяет обнаружить проблему с другой стороны – например, невидимую при осмотре паховую грыжу или кисту семенного канатика.
Иногда увеличение мошонки и паховой области то появляется, то исчезает, причем при осмотре врача может отсутствовать. Тогда решить вопрос о диагнозе помогает фотография, выполненная при появлении припухлости в мошонке или паховой области сделанная родителями.
Лечение водянки яичка народными средствами
Если заболевание у новорожденного не находится в прогрессирующей стадии, можно использовать проверенные народные рецепты. Учтите, что это лишь вспомогательный инструмент, он не является панацеей, оказать реальную помощь способны только на первых стадиях или для профилактики после медикаментозного лечения. Можно применять такие рецепты:
- Мазь при водянке яичка у новорожденного. Возьмите крем «Детский» и в равном соотношении смешайте с мазью календулы. Перед сном на протяжении месяца втирайте в мошонку.
- Промойте и измельчите растения ромашки. Полученную кашицу выложите на марлевую ткань. Прикладывайте несколько раз день к месту воспаления у новорожденного (можно прямо в подгузник).
- На два часа замочите в 500 мл пива пол стакана гороха. На медленном огне томите на протяжении получаса, после чего остудите полученный отвар. Возьмите марлевую ткань и смочите в полученном средстве, приложите к больному месту ребенка на 20 минут. Использовать этот компресс следует 2 раза за день на протяжении месяца или пока мошонка не начнет выглядеть лучше.
Оперативное лечение водянки яичка
Разделяют 4 разновидности операции удаления гидроцеле:
По Винкельману
Пластика оболочек яичка при небольших объемах водянки. Операция позволяет полностью восстановить функциональность яичек. При хирургическом вмешательстве врач делает разрез в передней части мошонки и выполняет рассечение тканей для выведения яичка с оболочкой для откачивания жидкости. Хирург выворачивает оболочки после визуального осмотра и пальпации, сшивает ткани без передавливания семенного канатика.
По Бергману
Операция показана при гидроцеле в крупном объеме или в ситуациях, когда патология осложняется утолщением оболочки яичка. Образование может быть с любой стороны, поэтому одна часть мошонки увеличивается. На стороне с гидроцеле яичко может не пальпироваться, при том, что другая часть мошонки останется без изменений. В отличие от операции по Винкельману оболочки не выворачивают, а иссекают.
По Лорду
Хирургическое вмешательство показано при водянке среднего и малого размера. Операция по Лорду предполагает малотравматичное вмешательство, которое гарантирует более легкий период реабилитации. После пластики минимальны осложнения, поскольку врач делает рассечение водяночного шарика и гофрирует оболочку вокруг яичка, не освобождая его от окружающих тканей. Пластика яичка при гидроцеле по методу Лорда считается наиболее щадящей, поскольку ткани подвергаются меньшему повреждению, а для удаления жидкости яичко не извлекается.
Вид операции определяется индивидуально в зависимости от объема жидкости.
После оперативного лечения пациентам рекомендовано носить бандаж или суспензорию. Также следует ограничить двигательную активность и чрезмерные нагрузки.
Нередко врачи с недостаточной квалификацией назначают пункции – прокалывание мошонки иглой для выведения жидкости. Опасность подобного лечения в том, что проблема в большинстве случаев не уходит. Плюс, происходит инфицирование, воспаление и болезнь в итоге рецидивирует. Кроме того, после пункций, операции, которые все ровно проводятся в последующем для излечения пациента, проходят достаточно тяжело и влекут неприятную реабилитацию.
Лечение, прогноз и профилактика
Выбор врачебной тактики зависит от объема выпота и показателей сердечной деятельности. При незначительном избытке транссудата в перикардиальной полости, необходимости в специальном лечении данного состояния нет. Проводится терапия основного заболевания. Больному следует регулярно посещать кардиолога и чутко реагировать на любые изменения самочувствия.
Консервативная терапия гидроперикарда представляет собой назначение мочегонных лекарственных средств. При выявлении выпота значительного объема (что практически никогда не бывает при чистом гидроперикарде, а обусловлено сочетанием транссудата с экссудатом — жидкостью, которая образуется при воспалении), проводится лечебная пункция перикарда.
Прогноз определяется степенью выраженности процесса, своевременностью выявления, а также основным заболеванием. Особенно благоприятны перспективы при возможности полного излечения причины возникновения гидроперикарда. В противном случае даже при стабилизации состояния в будущем возможно появление рецидивов.
Специфических мер профилактики для данной патологии не существует. Пациенты, имеющие заболевания, которые могут привести к развитию гидроперикарда, должны получать адекватную терапию и регулярно посещать врачей-специалистов с целью выявления возможных осложнений.
Запись на консультацию круглосуточно
+7 (495) 151-14-53+7 (861) 238-70-54+7 (812) 604-77-928 800 100 14 98
Методы лечения рефрактерного асцита согласно рекомендациям EASL
- Частичный парацентез и парацентез большого объема + внутривенная заместительная терапия альбумином. Прекращение приема диуретиков.
- Трансъюгулярный внутрипеченочный портосистемный шунт.
-
Лекарства (мало доказательств):
- агонисты α1-адренорецепторов – мидодрин 7,5 мг 3 м.т./день;
- аналог вазопрессина терлипрессин 1-2 мг в/в;
- агонисты α2-адренорецепторов – система клонидина Alfapump (насос для асцитной жидкости).
- Трансплантация печени.
Трансплантация печени
Данные об использовании неселективных бета-адреноблокаторов (NBAB) противоречивы. Следует избегать высоких доз NBAB (> 80 мг пропранолола). Карведилол не рекомендуется.
Перспективные препараты помимо диуретиков: клонидин и мидодрин, но они пока не могут быть рекомендованы из-за отсутствия исследований.
Правила подготовки к исследованиям крови (клинические, биохимические, на гормоны).
Анализы крови желательно сдавать утром — между 8 и 9 часами.
Кровь для большинства исследований берется строго натощак, то есть когда между последним приемом пищи и взятием крови проходит не менее 8 ч (желательно — не менее 12 ч). Сок, чай, кофе, тем более с сахаром — тоже еда, это необходимо помнить. Можно пить воду.
За 1-2 дня до обследования желательно исключить из рациона жирное, жареное и алкоголь. Если накануне состоялось застолье — перенесите лабораторное исследование на 1-2 дня. За час до взятия крови воздержитесь от курения.
Перед сдачей крови нужно исключить физическое напряжение (бег, подъем по лестнице), эмоциональное возбуждение. Перед процедурой следует отдохнуть 10-15 минут, успокоиться.
Кровь не следует сдавать сразу после рентгенологического, ультразвукового исследования, массажа, рефлексотерапии или физиотерапевтических процедур.
В разных лабораториях могут применяться разные методы исследования и единицы измерения показателей. Для правильной оценки и сравнения результатов Ваших лабораторных исследований рекомендуется осуществлять их в одной и той же лаборатории, желательно в одно и то же время.
1. Общий анализ крови.
Перед сдачей общего анализа крови, последний прием пищи должен быть не ранее, чем за 3 часа до забора крови.
2. Биохимический анализ крови.
Для определения холестерина, липопротеидов кровь берут после 12-14 часового голодания. За две недели до исследования необходимо отменить препараты, понижающие уровень липидов в крови, если не ставится цель определить гиполипидемический эффект действия этих препаратов.
Для определения уровня мочевой кислоты в предшествующие исследованию дни необходимо соблюдать диету: отказаться от употребления в пищу богатой пуринами пищи – печени, почек, максимально ограничить в рационе мясо, рыбу, кофе, чай. Противопоказаны интенсивные физические нагрузки.
Сдача крови на гормональное исследование проводится натощак (желательно в утренние часы; при отсутствии такой возможности — спустя 4-5 ч после последнего приема пищи в дневные и вечерние часы). Накануне сдачи анализов из рациона следует исключить продукты с высоким содержанием жиров, последний прием пищи не делать обильным.
На результаты гормональных исследований у женщин репродуктивного возраста влияют физиологические факторы, связанные со стадией менструального цикла, поэтому при подготовке к обследованию на половые гормоны следует указать фазу цикла и придерживаться рекомендаций лечащего врача о дне менструального цикла, в который необходимо сдать кровь.
Гормоны репродуктивной системы у женщин сдаются строго по дням цикла:
- ЛГ, ФСГ — 3-5 день;
- Эстрадиол — 5-7 или 21-23 день цикла;
- прогестерон 21-23 день цикла.
- пролактин, 17-ОН-прогестерон,
- ДГА-сульфат, тестостерон — 7-9 день.
- Кровь на инсулин и С-пептид сдается строго натощак в утренние часы.
У мужчин репродуктивные гормоны сдаются в утреннее время (8-9 часов утра).
Перед сдачей крови на стрессовые гормоны (АКТГ, кортизол) необходимо успокоиться, при сдаче крови отвлечься и расслабиться, так как любой стресс вызывает немотивированный выброс этих гормонов в кровь, что повлечет увеличение данного показателя.
Требования к сдаче крови при исследовании на наличие инфекций такие же, как при исследовании гормонального профиля. Кровь сдается натощак (в утренние часы или спустя 4-5 ч после последнего приема пищи в дневные и вечерние часы, причем этот последний прием не должен быть обильным, а продукты с высоким содержанием жиров следует исключить из рациона и накануне сдачи анализа). Результаты исследований на наличие инфекций зависят от периода инфицирования и состояния иммунной системы, поэтому отрицательный результат полностью не исключает инфекции. В сомнительных случаях целесообразно провести повторный анализ спустя 3-5 дней.
Исследование крови на наличие антител классов IgG, IgM, IgA к возбудителям инфекций следует проводить не ранее 10-14 дня с момента заболевания, так как выработка антител иммунной системой и появление их диагностического титра начинается в этот срок. На раннем этапе заболевания происходит сероконверсия (отсутствие антител в острый период заболевания).
Перед сдачей крови на вирусные гепатиты за 2 дня до исследования желательно исключить из рациона цитрусовые, оранжевые фрукты и овощи.
Перед сдачей крови на коагулогические исследования необходимо информировать врача о приёме противосвёртывающих лекарств
Сообщающаяся водянка яичка у детей. Каков механизм формирования сообщающегося гидроцеле?
Термин сообщающаяся водянка яичка или сообщающееся гидроцеле означает, что между полостью окружающей яичко и брюшной полостью есть сообщение – незаращенный вагинальный отросток брюшины, по которому жидкость из брюшной полости попадает в мошонку и обратно.
В процессе развития плода, яичко опускается в мошонку через паховый канал. Вместе с ним в мошонку опускается влагалищный отросток — вырост брюшины, окутывающий яичко и, таким образом, образующий две ближайшие к яичку оболочки.
К моменту рождения или в течение первых месяцев жизни в норме влагалищный отросток брюшины зарастает, а сообщение оболочки яичка с брюшной полостью исчезает. Таким образом, ни брюшинная жидкость, ни органы брюшной полости не могут проникнуть в полость, где находится яичко. Нижняя часть влагалищного отростка брюшины образует щелевидную полость вокруг яичка, которая, которая при водянке служит вместилищем для водяночной жидкости.
Основная причина возникновения сообщающейся водянки яичка — незаращение влагалищного отростка брюшины, служащего протоком для перемещения брюшинной жидкости из брюшной полости в оболочки яичка.
Лечение
Острая водянка успешно лечится консервативными средствами (обезболивание, ношение суспензория, антибиотики, сначала холод, а затем тепловые процедуры). Все методы лечения хрон. Г. делят на пункционные, инъекционные и оперативные. При пункциях производят только удаление жидкости, а при инъекциях — после удаления жидкости вводят различные вещества, вызывающие рубцовые изменения оболочки (спирт, формалин, карболовую к-ту, настойку йода, хинин-уретан и др.), и гидрокортизон. Эти два метода из-за возможности рецидива и некоторых осложнений (напр., кровотечение и др.) не получили широкого распространения.
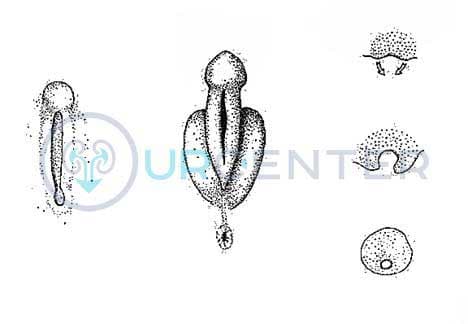
Рис. 2. Операция по Винкельманну: 1 — разрез мошонки; 2— швы, наложенные на вывернутую вокруг семенного канатика влагалищную оболочку яичка; 3 — яичко.
Из многочисленных способов хирургического вмешательства наиболее радикальными являются операции Винкельманна и Бергманна.
Операция Винкельманна возможна только в тех случаях, когда сама оболочка не имеет грубых морфол, изменений. На передней поверхности мошонки производят продольный разрез (6—7 см). Жидкость выпускают с помощью маленького троакара. Рассекают влагалищную оболочку яичка и выворачивают ее вокруг семенного канатика, а на края ее накладывают отдельные или непрерывные швы так, чтобы не образовалась полость (рис. 2). Рану зашивают наглухо или вводят дренаж на 24—48 час.
Рис. 3. Операция по Бергманну: а— иссечение части влагалищной оболочки яичка; б— наложение швов на оставшуюся часть влагалищной оболочки яичка; 1— разрез мошонки; 2— иссечение части влагалищной оболочки яичка; 3 — яичко; 4— швы, наложенные на оставшуюся часть влагалищной оболочки яичка.
Операцию Бергманна применяют при водянке больших размеров или с многокамерными полостями. После эвакуации жидкости влагалищную оболочку широко отсепаровывают и иссекают или коагулируют электроножом. Тщательно останавливают кровотечение и на остатки оболочки накладывают отдельные швы (рис. 3). Все остальные этапы те же, что и при операции Винкельманна.
Другие способы операции (Алферова, Клаппа, Эндрюса, Эздилика) используются редко.
Осложнения после операции — нагноения и гематомы — наблюдаются сравнительно редко. В их профилактике ведущая роль принадлежит атравматичности вмешательства и тщательному гемостазу.
Прогноз после лечения обычно благоприятен.
Лечение
При назначении терапии учитываются несколько факторов: вид водянки, степень, локация расположения, возраст пациента, наличие осложнений, связанных с течением заболевания.
Медикаментозная терапия применяется только для устранения сопутствующих заболеваний, явившихся причиной развития симптоматического гидроцеле — результат травм, воспалительные заболевания, гнойные процессы. В большинстве случаев после поведения медикаментозной терапии происходит рассасывание жидкости. При отсутствии результата назначается хирургическое вмешательство. Основные виды открытого оперативного вмешательства:
- Операция Винкельмана — хирургическое удаление полости, образовавшейся при развитии гидроцеле.
- Операция Лорда — пликация оболочек яичка, малоинвазивная, атравматичная операция.
- Операция Бергмана — удаление водянки больших размеров.
Операция длиться около двух часов под общим наркозом. Некоторые урологи практикуют лапороскопические методы операции. Недостатками этого способа являются частота осложнений, рецидивы заболевания.

При сложных клинических случаях или в экстренных ситуациях проводят аспирацию водяночной кисты — пункцию водяночного мешка.
К малоинвазивным методам лечения водянки яичка относится склеротерапия.
Послеоперационная водянка яичек наблюдается довольно часто. Оперативное вмешательство, при котором перерезаются лимфососуды и вены, вызывает застой и накопление жидкости в оболочке яичка. После операции на варикоцеле, удаления паховой грыжи, необходимо провести обязательный профилактический осмотр.
Лечение водянки яичка у детей
Терапия гидроцеле у детей до 3 лет, как правило, не проводится. Требуется наблюдение, и если к 2 годам водянка не разрешается самостоятельно, то производится операция по перевязке канала, через который мошонка сообщается с брюшной полостью. Сочетание водянки с паховой грыжей требует хирургического вмешательства. Такая операция проводится ребенку в возрасте от 1 года до 2 лет. При водянках, вызванных травмированием мошонки, проводится консервативная терапия, при этом назначаются нестероидные противовоспалительные препараты, антибиотики и другие лекарственные средства.
Спермограмма — диагностика патологий спермы
Основным методом определения способности семенной жидкости к оплодотворению является спермограмма. Это исследование качественных и количественных характеристик спермы под микроскопом. Оно обязательно проводится, когда пара обращается за помощью к репродуктологу.
Именно спермограмма позволяет выявить патологические состояния спермы, если они есть у мужчины. О нарушениях можно говорить, когда какая-то характеристика отклоняется от нормы.
Основные показатели спермограммы. Нормы по ВОЗ:
- Объем эякулята — 1,5 мл
- Количество сперматозоидов — от 39 млн
- Концентрация сперматозоидов— от 15 млн в 1 мл
- Подвижных спермиев— от 40%
- Сперматозоидов с прогрессивным движением — от 32%
- Жизнеспособность — от 58%
- Морфология, кол-во нормальных форм — от 4%
Если все показатели спермограммы в норме, в заключении говорится о нормоспермии. Если есть отклонения, прогноз специалиста зависит от их выраженности. При незначительно выраженном нарушении остается вероятность физиологического зачатия. Значительное угнетение той или иной характеристики позволяет предположить, что именно оно привело к бесплодию.
Важная информация
Одной спермограммы недостаточно для постановки диагноза. Исследование должны быть проведено как минимум дважды, с определенным временным интервалом. Пациенту необходимо ответственно подойти к сдаче спермы на анализ. Иначе велика вероятность недостоверного результата.
Правила подготовки к сдаче спермы
- Вылечить воспалительные заболевания.
- За 7 дней до сдачи отказаться от алкоголя и приема лекарств.
- Неделю перед процедурой не посещать сауну и баню, не принимать горячие ванны.
- Как минимум 3-4 дня перед процедурой (но не больше 6 дней) воздерживаться от половой жизни.
- Курящим мужчинам отказаться от вредной привычки хотя на несколько часов до сдачи спермы.
Для достоверного результата многое требуется и от лаборатории, в которой исследуется эякулят. Специалист, делающий анализ, должен располагать точным микроскопом последнего поколения, современными материалами. Большое значение имеет его опыт в исследовании спермы.
Чтобы уточнить диагноз, назначаются дополнительные обследования: УЗИ, анализ крови на гормоны и др.
Виды нарушений сперматогенеза
Ухудшение каждого важного показателя считается отдельной патологией спермы. Приведем распространенные нарушения, которые часто приводят к мужскому бесплодию
- Азооспермия. Отсутствие в эякуляте половых клеток, одна из самых тяжелых патологий спермы. Может быть секреторной (когда в яичках не происходит образования сперматозоидов) и обструктивной (когда спермии не попадают в эякулят из-за наличия препятствия в семявыводящих протоках). Полная информация об азооспермии, ее причинах, последствиях и способах лечения представлена здесь
- Астенозооспермия. Снижение показателей подвижности и скорости движения половых клеток. В зависимости от выраженности проблемы определяется степень азооспермии – 1, 2 или 3.
- Олигозооспермия. Концентрация сперматозоидов (количество в 1 миллилитре эякулята) ниже нормативного значения. Принято различать несколько степеней олигозооспермии.
- Тератозооспермия. Плохая морфология, количество сперматозоидов патологических форм в эякуляте выше нормативного значения. Спермограмма может показать, что у пациента имеется не одно изолированное нарушение сперматогенеза, а сочетание двух или даже трех. В таком случае название патологии складывается из нескольких:
- Астенотератозооспермия. Низкий показатель подвижности сперматозоидов сочетается с плохой морфологией.
- Олигоастенотератозооспермия. Низкая концентрация сперматозоидов в сочетании с нарушением их подвижности и плохой морфологией.
Микседема
Длительный и выраженный недостаток гормонов щитовидной железы приводит к тяжелейшей форме гипотиреоза – микседема. Это состояние имеет все признаки низкой тиреоидной функции и сопровождается сильной отечностью тела и лица.
Причины заболевания
Причины развития любого гипотиреоза:
- первичные (повреждение ткани щитовидной железы);
- вторичные (заболевание гипофиза и гипоталамуса).
Основные заболевания, которые становятся причиной микседемы: хронический аутоиммунный тиреоидит, эндемический зоб, послеоперационный гипотиреоз, врожденный гипотиреоз.
Все эти болезни требуют регулярного наблюдения и обследования у эндокринолога. Если пациент не знает о своей проблеме или пренебрегает медицинской помощью, то его состояние может прогрессивно ухудшиться до микседемы.
Причина клинических проявлений при микседеме – это почти полное отсутствие тиреоидных гормонов в крови. Этот недостаток провоцирует изменения в обмене веществ. В жидкостях организма повышается концентрация альбумина и муцина. Эти вещества притягивают к себе воду, задерживают ее в тканях.
Она остается даже при приеме больших доз диуретических препаратов.
Жалобы пациентов
Симптомы микседемы связаны со всеми системами органов. Гормоны щитовидной железы нужны и нервной ткани, и сердцу, и пищеварительному тракту, и половой системе. Недостаток тироксина и трийодтиронина приводит к целому комплексу жалоб.
У пациентов резко снижается скорость основного обмена веществ. Калорий тратится мало, так как мало энергии производится для обогрева тела. Температура снижается до 35–36 градусов. Даже инфекционные процессы не сопровождаются лихорадкой или субфебрилитетом. Это резко снижает иммунитет пациента против вирусов и бактерий.
Вес тела постепенно растет. Увеличивается масса жировой ткани, что можно зафиксировать при специальных измерениях калипером. Пациент толстеет на фоне обычного питания или даже на диете. Кроме того, в организме задерживается много жидкости, что тоже отражается на массе тела.
При осмотре больного с микседемой выявляются:
- бледная, сухая, отечная кожа;
- тусклые редкие волосы;
- выпадение наружных краев бровей;
- отек век;
- лицо без мимики;
- глухой голос.
Больные имеют довольно характерный вид. Кроме того, типично и их поведение. Они мало жалуются, мало интересуются заболеванием и своим состоянием. Складывается впечатление, что происходящее вокруг их мало интересует.
Симптомы заболевания по органам и системам:
- брадикардия;
- гипотония;
- сниженная перистальтика пищеварительного тракта;
- снижение слуха;
- «туннельные» синдромы (нейропатия).
Микседема сопровождается существенным ухудшением памяти и интеллекта. Пациенты чаще всего односложно отвечают на вопросы. Им трудно ориентироваться в сложном материале, решать логические задачи, запоминать и анализировать подробности.
Оценка психологического состояния с помощью особых методик (шкалы Бека, Зунга и т. д.) чаще всего выявляет депрессию.
Диагностика заболевания
Выявить это заболевание легко, если у пациента раньше уже были проблемы со щитовидной железой. Появление характерных признаков позволяет заподозрить идиопатическую и другие формы болезни у пациентов с благоприятным анамнезом.
Диагностику начинают с осмотра. Затем проводится лабораторное исследование. В первую очередь оценивается гормональный профиль: ТТГ, T4 и T3. Далее исследуются биохимический анализ крови, общий анализ мочи, клинический анализ крови, ЭКГ и т. п.
Если гипотиреоз подтверждается, то в подавляющем большинстве случаев он является первичным (более 95%).
Лечение заболевания
Лечение микседемы требует немедленных мер. Это состояние чрезвычайно опасно для пациента и может спровоцировать гипотиреоидную кому.
Основной принцип терапии – пожизненное заместительное лечение гормонами щитовидной железы. Дозы препарата подбираются индивидуально. Обычно требуется около 1,75 мкг левотироксина на каждый килограмм массы тела пациента.
Если лечения левотироксином оказывается недостаточно, то к терапии добавляют препараты трийодтиронина.
При эндемическом зобе и у детей в медикаментозную схему обязательно включают йодиды калия.
Улучшение самочувствия наблюдается быстро. Обычно положительные эффекты лечения заметны через 2–4 недели.
Контролируют результаты терапии микседемы по уровню гормонов, самочувствию, данным объективного исследования.
Достаточно часто эндокринолог рекомендует и симптоматические средства для лечения заболевания. Так, могут быть назначены ноотропные средства, витамины и микроэлементы, слабительные препараты.
(2
Диагностика
Успешность лечения гидроцеле зависит от успешности и своевременности поставленного диагноза. Вовремя проведенная диагностика позволяет повысить шансы на успешное лечение водянки яичек у мужчин.
Для постановки предварительного диагноза осуществляется следующая диагностика:
- физикальный осмотр и визуализация для выявления скрытых патологий;
- консультация специалиста на предмет исключения туберкулеза;
- консультация хирурга на предмет исключения грыжи пахово-мошоночного вида.
Дополнительные диагностические обследования:
- УЗИ – причина появления и оценка размеров;
- сонограмма – уточнение размеров и контуров, наличие опухоли, состояние лимфоузлов и придатков;
- КТ и МРТ при наличии опухоли;
- ПЦР-анализы;
- лабораторные исследования на ОАК и ОАМ;
- спермограмма;
- онкомаркеры ХГЧ и АФП;
- прочие лабораторные анализы.
На стадии диагностирования заболевания важно разграничить паховые грыжи, опухоли яичек и водянку. Для этого используется УЗИ
Полный анализ морфологических исследований позволяет подтвердить окончательный диагноз.
Признаки у детей

Благодаря подвижности черепных костей дети, особенно новорожденные и малыши первых лет жизни, не испытывают чрезмерного роста давления внутри черепа. Проявлениями гидроцефалии головного мозга у ребенка являются:
- увеличенная голова;
- выбухший родничок без пульсации (у детей первых месяцев жизни);
- выпуклые вены на голове;
- ограниченная подвижность глазных яблок при движениях кверху;
- раздвижение черепных швов.
При врожденном развитии болезни или появлении патологии у новорожденных ребенок практически всегда отстает в своем развитии от сверстников: позже начинает держать голову, садиться, слабо реагирует на попытки общения.
У детей с выраженной патологией формируются характерные внешние признаки гидроцефалии: большая шарообразная голова с истонченной кожей, глубоко посаженные глаза, оттопыренные уши. Такие дети отличаются малоподвижностью, из-за чего часто страдают ожирением. Практически всегда заболевание приводит к интеллектуальной и эмоциональной недостаточности: дети растут вялыми, безынициативными, не испытывают привязанности к родственникам.
У вас появились симптомы гидроцефалии?
Точно диагностировать заболевание может только врач.
Не откладывайте консультацию — позвоните по телефону
+7 (495) 775-73-60